Данная манипуляция может осуществляться посредством лизирования тромбов (растворения при помощи различных медикаментозных средств) с дальнейшей их васкуляризацией (пластикой новых кровеносных сосудов) или оперативного вмешательства. Но тем не менее полностью восстановить функцию проходимости вен у специалистов на сегодняшний момент нет возможности, поэтому после тромбоза у человека на всю жизнь остаются его последствия в виде такого патологического процесса, как хроническая венозная недостаточность.
Естественное восстановление кровотока в сосудах
Возникновение тромбов считается естественным явлением, развивающимся в результате каких-либо повреждений стенки кровеносного сосуда. Образовавшийся вследствие этого сгусток крови играет роль пробки, которая закупоривает участок поврежденной вены и восстанавливает его соединительную ткань, тем самым не давая организму человека потерять много крови, что может представлять опасность для жизни.
После завершения главной функции тромб под воздействием системы фибринолиза — естественного процесса растворения кровяных новообразований в венах — лизируется, то есть рассасывается, вследствие чего нормальная проходимость сосуда опять восстанавливается.
Однако такое новообразование может представлять достаточно серьезную угрозу для жизни человека, так как при отрыве оно будет двигаться по кровотоку и может окончательно закупорить и повредить полость какой-либо из вен или артерий. В некоторых случаях патологический сгусток может обрастать соединительной тканью, в которой со временем образуются небольшие полости, в дальнейшем трансформирующиеся в сосуды.
Разновидности реканализации и их особенности
В зависимости от условий, в которых происходит восстановление просвета сосуда после тромбоза, выделяют:
- Естественную реканализацию;
- Медикаментозную;
- Хирургическую.
Естественное растворение тромбов возможно только при относительно маленьких их размерах, в противном случае организм пытается хоть как-то восстановить кровоток, превращая крупный тромб в подобие сита, пронизанного сосудистыми каналами, пропускающими кровь.
Фибринолитическая система активируется вместе с системой свертывания, что предотвращает избыточное тромбообразование и способствует разрушению микротромбов. Фибрин растворяется плазмином, активизируемым седьмым фактором свертывания крови.
Лизис тромба системой фибринолиза можно считать идеальным развитием событий, так как после этого происходит полная реканализация сосуда, а тромботические массы растворяются ферментами, однако при внутриартериальных, венозных и сердечных тромбах больших размеров он малоэффективен, и восстановление кровотока возможно разве что за счет частичной реканализации.
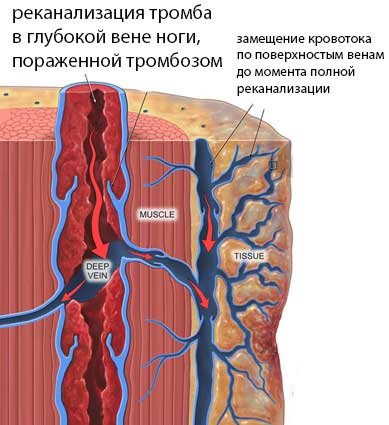
Преобразование крупного тромба начинается с его организации, то есть прорастания соединительнотканными волокнами. Этот процесс начинается с головки тромба — места, где он крепится к сосудистой стенке и куда со стороны внутренней выстилки артерии или вены проникает соединительная ткань. Начальные признаки реканализации можно заметить уже в конце первых 1-2 недель с момента тромбирования.
По мере того, как тромботические массы замещаются фиброзной тканью, в них возникают узкие щели и каналы, в которые внедряется эндотелий — происходит реканализация сосудов. Каналы внутри тромба становятся подобием сосудов с соответствующей выстилкой, стенка приобретает черты артериальной или венозной (в зависимости от локализации тромбоза), сквозь полости начинает циркулировать кровь, и тогда говорят о васкуляризации тромба. Описанные изменения происходят на протяжении нескольких недель.
Видео: пример естественной реканализации тромба в синусе икроножной мышцы
Восстановление кровотока медикаментозным способом
В случае если у человека возникает тромбоз легочной или коронарной артерии, а также сосудов головного мозга, то больной будет нуждаться в оказании срочной медицинской помощи. При этом чем быстрее будут проведены необходимые манипуляции, тем более высока вероятность положительного исхода ситуации. В противном случае протекание одного из таких патологических процессов может привести к смерти человека.
Медикаментозное лечение тромбоза в артериях осуществляется при помощи разного рода антикоагулянтов и фибринолитических средств. Использование подобных медикаментов дает возможность постепенно растворить образовавшийся в артерии тромб.
Для того чтобы расширить кровеносные артерии, снабжающие головной мозг питанием, назначаются внутривенные препараты, такие как Кавинтон и Циннаризин. При протекании ишемического заболевания сердца для расширения коронарных вен используют органические донаторы окиси азота и нитраты, например, Нитропруссид натрия и Нитроглицерин. Кроме этого, при наличии у человека такого заболевания, как тромбоз вен, для его лечения используют ангиопротекторы и антиагреганты.
Первые представляют собой специальные медикаментозные средства, которые своим воздействием на организм человека предотвращают дальнейшее прогрессирование тромбоза и значительно уменьшают выраженность посттромбофлебитического синдрома. Применение антиагрегантов позволяет предотвратить возникновение новых кровяных сгустков в артериях.
Реканализация тромба является природным процессом, который в большинстве случаев самостоятельно восстанавливает проходимость кровеносных сосудов. Однако иногда для его нормального протекания может потребоваться квалифицированная медицинская помощь.
Необходимо понимать, что полностью восстановить функцию проходимости вен у специалистов на сегодняшний момент нет возможности, поэтому после тромбоза у человека на всю жизнь остаются его последствия в виде такого патологического процесса, как хроническая венозная недостаточность.
Лечение и реканализация
Обязательным условием лечения больных с тромбозом вен или сердечных полостей является немедленная госпитализация. Так как даже при интенсивной медикаментозной терапии удается только остановить прогрессирование болезни, но не предотвращается опасность отрыва и перемещения тромба.
Установка кава-фильтра
Через небольшой прокол кожи внутрь вены устанавливается конструкция в виде металлического каркаса. Он может пропустить движущуюся кровь, но отлавливает крупные кровяные сгустки. Метод не избавляет от тромба, а используется для профилактики тромбоэмболии пульмональной артерии.
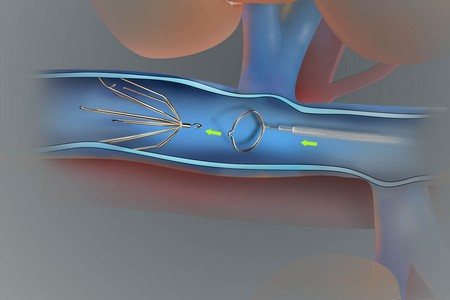
Ловушка для тромбов (Кава-фильтр)
Прошивание вены (пликация)
Нижнюю полую вену нитью разделяют на несколько канальцев, прошив ее широкими стежками. При этом методе останавливается движение тромбов, но есть возможность для кровотока. Операцию, которая называется пликация, применяют в таких ситуациях:
- тромб расположен выше отхождения почечных вен;
- при сочетании с опухолями, которые нужно удалить;
- повторная легочная эмболия с невозможностью определить источник;
- диаметр вены не позволяет установить кава-фильтр.
Фармакологическая реканализация
Показана всем пациентам с флотирующими тромбами после хирургических вмешательств. Она включает назначение низкомолекулярных гепаринов (Фраксипарин, Клексан, Фрагмин), а затем непрямого антикоагулянта Варфарина.
Прием последнего средства осуществляется под контролем анализа крови на МНО и продолжается от 3 месяцев до полугода. Если риск тромбообразования не может быть устранен (наследственная тромбофилия или опухоль), то терапию продолжают до 1 года.
Также используют и препараты для улучшения текучести крови: Реополиглюкин, Трентал, Аспирин, Курантил, а также венотонизирующие средства – Детралекс, Аэсцин. Местно рекомендуются мази с гепарином (Лиотон, Фастум).
В зону расположения тромба в первые сутки можно вводить ферменты для растворения сгустков (Стрептокиназа, Урокиназа). Этот способ лечения также назначается после тромбэктомии.
Для чего нужна реканализация тромба
Содержание
Реканализация тромба (его ликвидация) может быть естественной и искусственной, вызванной применением медикаментозных средств либо хирургическим вмешательством. По своему характеру она обратна так называемой канализации, при которой сгусток «обживается» в сосуде и начинает обрастать соединительной тканью, в которой образуются полости, развивающиеся в новые сосуды. Таким образом организм пытается создать «обходные пути» и восстановить нарушенное кровообращение хотя бы частично. Но канализация дает возможность тромбу укрепить свои позиции, и растворение усложняется.
Хирургическая реканализация
В случае вероятности отрыва тромба, при закупорке вены жизненно важного органа, когда ожидание эффекта от приема медикаментозных средств недопустимо, проводится реканализация вен хирургическим путем. Также операция назначается при неэффективности лекарственной терапии. В таком случае предварительно отменяются антикоагулянты, так как их прием может спровоцировать кровотечение.
Реканализация тромба – зачастую длительный процесс, требующий внимания не только врачей, но и пациентов. Для достижения лучшего результата, а также для профилактики дальнейшего тромбообразования, пациент должен пересмотреть образ жизни, соблюдать диету и своевременно обращаться к врачу при первых симптомах болезни. Достижения современной медицины позволяют значительно увеличить вероятность полного выздоровления.
Предлагаем ознакомиться Лечение варикоза яичек у мужчин массажем
Причины образования тромбов

Способность крови к свертыванию – выработавшееся в процессе эволюции важнейшее качество, предотвращающее кровопотери в случае небольших травм. Сгущаясь, кровь образует своеобразные пробки, перекрывающие поврежденные сосуды и таким образом останавливающие кровотечение. Если человек здоров и его сосудистая система в порядке, то по мере того, как в них отпадает надобность, они «самоликвидируются» – рассасываются под воздействием механизма фибринолиза. Но при возникновении различных патологий процессы тромбирования активизируются, а самоликвидация затрудняется, и защитный фактор приобретает прямо противоположное значение.
Читать также: Мазь при варикоцеле в яичках
Причин может быть несколько:
- изменение структуры сосудистой стенки (истончение, хрупкость);
- чрезмерная густота крови;
- нарушение нормальной скорости кровотока.
Когда образование сгустка происходит вследствие атеросклеротических явлений, слипающиеся эритроциты, из которых состоит его «тело», оседают на поверхности холестериновых бляшек, появляющихся в кровяном русле. Иногда стенки артерий настолько истончаются, что биологическая субстанция начинает просачиваться сквозь них, и организм, стремясь устранить кровотечение, усиливает тромбирование.
Застойным явлениям кровотока способствует малоподвижный образ жизни, работа, требующая длительных статичных поз (сидячих и стоячих), а также вредные привычки: курение, неправильное питание, злоупотребление кофе.
Кроме того, причиной тромбирования могут стать:
- Токсикологическое и химическое отравление.
- Хирургическая операция – возникающие при этом кровопотери организм стремится устранить, увеличивая образование «заплаток».
- Варикозное расширение вен.
Во всех этих случаях необходимо постоянное наблюдение специалиста и диагностирование состояния сосудистой системы. Последствия возможных осложнений ситуации в виде тромбоэмболии при отсутствии своевременной диагностики и медицинской помощи крайне трагичны, вплоть до летального исхода.
Диагностика сосудов
Состояние сосудов и степень реканализации показывает дуплексное сканирование, которое совмещает достоинства ультразвукового исследования и допплерографии. Это неинвазивный метод, помогающий определить скорость кровотока и анатомические недостатки артерий и вен (наличие бляшек, петрификатов, тромбов, реканализации сосудов).
Для оценки реологических свойств крови пациент сдает коагулограмму, которая оценивает основные показатели гемостаза: протромбин, фибриноген, протромбиновое и тромбиновое время. Под контролем этих показателей ведется терапия прямыми и непрямыми антикоагулянтами.
Реканализация тромба предусмотрена природой, но иногда для этого может потребоваться врачебная помощь с медикаментозными и хирургическими методами.
Способы реканализации и показания к ней
Удаления тромба из сосуда можно добиться двумя путями: медикаментозной терапией и хирургическим вмешательством.
Терапевтическое лечение включает как местные средства (мази, гели), так и пероральные (таблетки, капсулы), а также инъекционные формы.
Все эти средства вводятся внутривенно. Однако они имеют множественные побочные эффекты и противопоказания, поэтому могут использоваться не во всех случаях, и лечить больных с применением вышеперечисленных препаратов возможно только под строгим контролем специалиста.
Если после применения таких методик проблема не исчезает, врачи применяют тромбэктомию – хирургическое удаление сгустка.
Оперативная ликвидация проводится методом малоинвазивной эндоскопической хирургии под местной анестезией, когда через небольшой разрез в сосуд вводится специальный катетер и под визуальным контролем хирурга, наблюдающего за ним на экране монитора, подводится к месту расположения тромба, который захватывается и извлекается из сосуда вместе с катетером. Операция требует от врача большого опыта, аккуратности и точности в движениях.
Однако, поскольку оперативное вмешательство сопряжено с высокой степенью риска, оно применяется лишь в тех случаях, когда консервативное лечение не дает заметных положительных результатов и ситуация представляет прямую угрозу для жизни человека. В период подготовки к операции антикоагулянты исключаются из назначений, так как их применение может спровоцировать кровотечение.
Тромбоз представляет собой хроническое заболевание, и исключить повторное образование сгустков невозможно. Поэтому, независимо от того, прошла ли реканализация терапевтическим или хирургическим путем, перенесшие ее пациенты в дальнейшем находятся под постоянным наблюдением специалистов. Они должны систематически принимать медикаменты, снижающие вязкость внутрисосудистой жидкости, сдавать анализы крови и подвергаться обследованию сосудистой системы, дабы вовремя предотвратить возможные рецидивы.
Реканализация вен: классификация, диагностика, лечение
Ежегодно регистрируется 60-150 случаев венозного тромбоза на 100 тысяч человек. У каждого восьмого пациента подобное состояние осложняется тромбоэмболией легочной артерии, которая в половине случаев приводит к летальному исходу. Для спасения жизни важно своевременное лечение. Важным мероприятием по предотвращению тяжелых и опасных последствий тромбоза является реканализация вен.
Реканализация вен. Что это? Классификация
Реканализация – процесс восстановления проходимости сосуда, просвет которого закрыт тромбом. Реканализация вены происходит одним из трех путей:
- естественная;
- медикаментозная;
- хирургическая.
Естественная реканализация – физиологический процесс. Она происходит под воздействием асептического фибринолиза. Сгусток устраняется самостоятельно практически в половине случаев.
Помимо разрушения тромба возможна его реваскуляризация: он прорастает микрососудами, коллагеновыми структурами. Происходит восстановление проходимости сосуда и ускорение разрушения сгустка.
Самостоятельное устранение закупорки возможно на этапе «рыхлого» тромба. При обрастании его соединительной таканью фибринолиз затруднен.
У здоровых людей реканализация происходит под воздействием белка плазмина спустя несколько дней после формирования закупорки – на начальной стадии развития.
Однако иногда организм не справляется с растворением тромба: сгущение крови, увеличение активности свертывания, генетическая предрасположенность, нарушение венозного кровообращения затрудняют этот процесс. Образовавшийся сгусток перекрывает просвет сосуда, может вызывать эмболию – опасное для жизни состояние. В этих случаях показана медицинская реканализация.
Диагностика сосудов
Необходимость проведения медицинской реканализации определяется с помощью инструментальных методов исследования. Состояние сосудов и степень нарушения кровотока оцениваются следующими методами:
- дуплексного сканирования – определения скорости кровотока по исследуемому сосуду и анатомические дефекты вен и артерий;
- ангиографии — рентгенологического метода, с помощью которого путем введения контраста обнаруживаются препятствия на пути кровотока: тромбы, сужения;
- компьютерной и магнитно-резонансной томографии — высокоточных методов диагностики, позволяющих обнаружить патологические процессы во всех органах и тканях, в том числе в кровеносных сосудах.
Медикаментозная реканализация
Консервативная, или медикаментозная, реканализация проводится при отсутствии угрозы жизни пациента.
В ее основе лежит использование лекарственных средств, способствующих процессу восстановления сосудистого русла и разрушения тромба.
Медикаментозная реканализация проводится в течение первых 3 суток с момента образования сгустка, а наибольшая эффективность достигается при проведении терапии в первые 6 часов. Применяются следующие виды препаратов:
- антикоагулянты;
- антиагреганты;
- тромболитические средства;
- ангиопротекторы.
Тромболитическая терапия
Тромболитические препараты (фибринолитики) запускают процесс рассасывания тромбов. В основе их действия лежит трансформация плазминогена в плазмин.
Это белок в свою очередь расщепляет фибрин – основу тромба.
Применение фибринолитиков имеет ряд противопоказаний, несоблюдение которых может спровоцировать опасные для жизни состояния, поэтому их прием должен проводиться только по назначению врача.
Применяются фибринолитики 3 групп:
- 1 поколения (Стрептокиназа, Урокиназа);
- 2 поколения (Альтеплаза, Проурокиназа, Актилаза);
- 3 поколения (Ретаплаза, Тенектеплаза).
Препараты 1 поколения – эффективные средства, однако они часто вызывают аллергию, также для них характерно действие на фибриноген и протромбин, факторы свертывания крови. Это создает опасность кровотечения.
Недостатки первых лекарственных средств сглажены в препаратах 2 и 3 поколения. Они имеют избирательное действие и оказывают влияние на тромб.
Эффекты разжижения крови не настолько выражены, как при использовании Стрептокиназы и Урокиназы.
Использование антикоагулянтов
Для ограничения роста закупорки сосуда применяются антикоагулянты. Использование их целесообразно именно для остановки увеличения диаметра и длины сгустка, влияние на рассасывание не так выраженно, как у тромболитиков.
По механизму действия антикоагулянты классифицируются на средства прямого и непрямого действия.
Непрямые препараты снижают синтез витамина K в печени, вследствие этого тормозится образование тромбина. К ним относятся: дикумарины, монокумарины и индандионы.
Прямые антикоагулянты влияют на факторы свертывания. Среди них: гепарин, гирудин, гидроцитрат натрия, данапароид.
Выбор группы препарата зависит от тяжести состояния больного, сопутствующих заболеваний и состояния свертывания. Для оценки последнего существует анализ – коагулограмма, она отображает активность системы крови в ходе лечения антикоагулянтами.
Антиагрегантная и ангиопротекторная терапия
Антиагрегантные средства блокируют агрегацию тромбоцитов. Для этих целей применяется ацетилсалициловая кислота (аспирин). Этот один из недорогих и распространенных препаратов используется для профилактики образования новых сгустков и остановки роста существующих.
Ангиопротекторы (Пентоксифиллин, Пармидин) повышают венозный тонус и снижают проницаемость капилляров. Вследствие этого уменьшается застой крови и увеличивается ее возврат к сердцу, уменьшается отечность капилляров, повышается их устойчивость, нормализуется микроциркуляция в пораженных тканях, снижается тромбообразование и улучшаются реологические свойств крови.
Хирургическая реканализация
В случае вероятности отрыва тромба, при закупорке вены жизненно важного органа, когда ожидание эффекта от приема медикаментозных средств недопустимо, проводится реканализация вен хирургическим путем. Также операция назначается при неэффективности лекарственной терапии. В таком случае предварительно отменяются антикоагулянты, так как их прием может спровоцировать кровотечение.
Проводятся следующие типы хирургической реканализации:
- Удаление тромба проводится малоинвазивно, используются методы эндоваскулярной терапии. Под местной анестезией выполняется разрез, в поврежденный сосуд вводится катетер и под контролем оперирующего врача подводится к месту локализации тромба. Далее сгусток захватывается и извлекается из вены.
- Шунтирование используется при невозможности удаления сгустка. Формируется обходной путь кровотока. Материалом служат собственные сосуды – вены, взятые для пластики, либо синтетические аналоги.
- Перевязка предполагает наложение лигатуры выше и ниже места сгустка, кровоток перераспределяется по мелким артериям и венам.
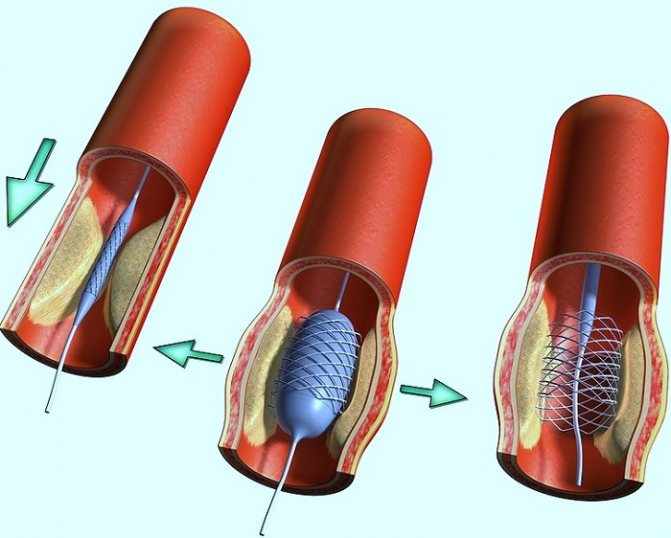
- Стентирование – вставка баллончика, расширяющего сосуд. Улучшается кровообращение и снижается агрегация тромбоцитов на пораженной стенке, но такая операция целесообразна лишь при постепенном тромбообразовании.
Не всегда операция проводится для восстановления кровотока. Реканализация пупочной вены выполняется для обеспечения доступа к печени и желчному пузырю при их патологии. Через катетер вводятся инфузионные растворы, при гнойном поражении органов к очагу доставляются антибактериальные средства.
Тромбоз вен нижних конечностей встречается у 10-20% населения. Это заболевание проявляется недостаточностью кровообращения и трофическими нарушениями. Для более полной реканализации глубоких вен необходимо проведение комплексной терапии: прием медикаментов, соблюдение режима, использование компрессионного трикотажа, при необходимости хирургическое лечение.
Реканализация тромба – зачастую длительный процесс, требующий внимания не только врачей, но и пациентов.
Для достижения лучшего результата, а также для профилактики дальнейшего тромбообразования, пациент должен пересмотреть образ жизни, соблюдать диету и своевременно обращаться к врачу при первых симптомах болезни. Достижения современной медицины позволяют значительно увеличить вероятность полного выздоровления.
: реканализация и стентирование ПБА
Источник: //bloodvessel.ru/prochee/rekanalizatsiya-ven
Медикаментозная реканализация
Если нет опасного для жизни состояния (риск отрыва тромба или уже произошедшая закупорка жизненно важных сосудов), то сначала применяется консервативное лечение. В зависимости от места тромбообразования подбирается медикаментозное средство.
- Фибринолитики. Препараты этой группы (Алтеплаза, Стрептокиназа) вводятся внутривенно и способствуют быстрому тромборазрушению, но при их применении возникает много побочных реакций. Необходимость в быстром тромболизисе появляется при закупорке жизненно важных артерий (инфаркт или ТЭЛА — тромбоэмболия легочной артерии).
- Ангиопротекторы. Они почти не участвуют в процессе лизиса, но препятствуют дальнейшему тромбообразованию. К ним относятся такие средства, как Детралекс и Эскузан. Антиагреганты. Средства, снижающие способность тромбоцитов к агрегации (склеиванию). Самый известный препарат — Аспирин, который применяется в кардиологии для профилактики тромбозных осложнений. И также к этой группе относятся Курантил, Тромбо-Асс, Тирофибан и др. (список препаратов очень большой). Антикоагулянты. Препараты, способствующие активному кроворазжижению. Наиболее известные представители этой группы — Варфарин и Гепарин.
Но если нет опасного для жизни состояния, процесс реканализации происходит медленно и занимает около полугода (иногда может и больше). Дополнительно пациентам назначаются сосудорасширяющие лекарства и медикаменты, способствующие улучшению кровотока.
Тромбоз и тромболизис
Образование тромбов служит естественным защитным механизмом и помогает охранять человеческий организм от кровопотери.
Этот процесс можно условно разделить на несколько этапов:
- на поврежденной сосудистой стенке для предотвращения кровопотери образуется тромб, частично или полностью перекрывающий просвет сосуда (размер сгустка зависит от характера повреждения);
- частично или полностью перекрытый кровоток уменьшает нагрузку на сосуд и дает возможность полноценного восстановления поврежденных тканей;
- после заживления поврежденного участка запускается механизм тромболизиса, необходимый для восстановления сосудистой проходимости;
- под действием кроворазжижающих ферментов кровяной сгусток растворяется и восстанавливается полноценный кровоток.
Эти механизмы характерны для здорового человека при получении им травмы, но иногда такое возможно и при начальных стадиях тромбоза. Естественный тромболизис при тромбозе может произойти при изменении диеты (включение в меню продуктов, способствующих разжижению крови), но только в том случае, если образование имеет рыхлую кровяную структуру.
Но у большинства пациентов образования, сужающие сосудистый просвет, состоят не только из тромбоцитов, к ним дополнительно присоединяются атеросклеротические отложения и на них откладываются фибринозные нити. Разрушить такую плотную конструкцию организм самостоятельно уже не может, и для этого используются медикаментозные средства.
Реканализация пупочной вены при портальной гипертензии
- 1 Общая информация о патологии
- 2 Причины заболевания
- 3 Стадии заболевания
- 4 Основные признаки
- 5 Диагностика портальной гипертензии при циррозе печени
- 6 Особенности терапии при гипертензии 6.1 Консервативное лечение
- 6.2 Народные средства
- 6.3 Особая диета
Многие годы пытаетесь вылечить ГИПЕРТОНИЮ?
Глава Института лечения: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Цирроз печени — серьезное заболевание, которое грозит множеством осложнений. Нередко диагностируется портальная гипертензия при циррозе печени.
Нарушение вызвано неправильным током крови, которая продвигается по портальной вене. У больного в таком случае резко повышается давление.
При портальной гипертензии, возникшей во время цирроза, возникает большая вероятность развития асцита, больному грозит расширение вен желудочно-кишечного тракта.
Общая информация о патологии
При портальной гипертензии, развившейся на фоне цирроза печени, у больного отмечается высокое кровяное давление. Это связано с тем, что когда ток крови идет из портальной вены, то на его пути обнаруживается преграда, возникшая в нижней или верхней части печени. Эти преграды возникают из-за увеличения печени при циррозе.
на
В норме показатель давления в портальной вене должен быть в пределах 7 мм рт. ст. При поднятии давления до 12-ти мм и выше рекомендуется как можно скорее обратиться к врачу. В таком случае у больного отмечается застой, который провоцирует расширение портальной вены. При значительном растягивание вены происходит ее разрыв с последующим внутренним кровотечением.
Основные виды
Синдром портальной гипертензии при циррозе печени принято подразделять на два вида, учитывая обширность участка, который поражается. Медики выделяют такие виды:
- Тотальную портальную гипертензию, при которой поражается вся портальная система.
- Сегментарную патологию, для которой характерно повреждение некоторой части воротной кровеносной системы.
Учитывая очаг поражения, при циррозе печени портальная гипертензия может развиться в разной части внутреннего органа. В таблице указаны основные виды гипертензии, исходя из локализации:
| Вид | Вероятность развития (%) | Описание |
| Предпеченочное отклонение | 3% | Патология проявляется в случае отклонения в кровообращении в воротной и селезеночной вене. Возникает пережимание вен, тромбоз или обструкция. |
| Внутрипеченочное | 85% | Такая портальная гипертензия подразделяется на подвиды:
При предсинусоидальной гипертензии закупорка возникает перед капиллярами-синусоидами. Во втором случае ток крови нарушается в синусоидальных сосудах, расположенных во внутренней части печени. При постсинусоидальном заболевании препятствие возникает после синусоидальных сосудов. |
| Постпеченочное | 10% | Вызвана синдромом Бадда-Киари, при котором нарушается кровоток в печеночных венах. |
| Комбинированное или смешанное | менее 1% | Заболевание крайне тяжелое, поскольку препятствия тока крови возникают во всей печени. Большая вероятность летального исхода. |
Причины заболевания
Повреждения печени провоцируют синдром портальной гипертензии.
На развитие синдрома портальной гипертензии при циррозе печени влияет множество факторов, которые, в свою очередь, подразделяются на 2 группы: этиологическая и разрешающая. К этиологическим причинам, вызывающим портальную гипертензию при циррозе, относят:
- Вторичные болезни печени, при которых происходит функциональное нарушение.
- Болезни, при которых желчь поступает в 12-перстную кишку в недостаточном количестве.
- Отравление печени токсинами и ядами (употребление спиртного или лекарственных препаратов, отравление грибами).
- Значительные травмы, повреждения сердечно-сосудистой системы, ожоги большого масштаба.
- Критические состояния организма человека, возникающие по разным причинам.
К разрешающим первопричинам относят:
- Возникающие обильные кровотечения, которые проявляются в пищеводе или органах желудочно-кишечного тракта.
- Бесконтрольный прием седативных средств и транквилизаторов.
- Применение диуретической терапии.
- Злоупотребление алкоголем.
- Преобладание в рационе белка животного происхождения.
- Оперативные вмешательства.
Основные признаки
Эрозия и язва желудка — одни из ярко выраженных признаков портальной гипертензии при циррозе печени.
Портальную гипертензию при циррозе печени крайне сложно не заметить, поскольку она проявляется ярко выраженной симптоматической картиной. У больного возникают следующие признаки:
- формирование язвенных и эрозивных поражений на стенках желудка и кишечника;
- присутствует тошнота, рвота;
- болезненные ощущения в области живота, постоянное урчание и вздутие;
- увеличенная селезенка;
- вены на ногах, руках, в области пупка сильно расширяются;
- проявляется асцит, при котором сильно увеличивается живот;
- снижается аппетит;
- плевральная область заполняется жидкостью;
- пожелтение кожных покровов;
- почернение каловых масс.
Если у больного возникает рвота коричневого цвета, то это говорит о том, что возникло внутреннее кровотечение в органах пищеварения.
Вышеперечисленная симптоматика характерна для более запущенных стадий. На первых порах у больного могут проявляться лишь несколько признаков, а могут и отсутствовать вовсе.
Нередко при начальной стадии заболевания пациент жалуется на общую слабость, постоянные метеоризмы и чувство тяжести, возникающее под ребрами справа.
При этих проявлениях следует незамедлительно обратиться к врачу и начать вовремя лечение портальной гипертензии.
Диагностика портальной гипертензии при циррозе печени
Чтобы выявить портальную гипертензию при циррозе печени, необходимо пройти множество лабораторных и инструментальных исследований. В первую очередь больному следует пройти консультацию у гастроэнтеролога и гепатолога. Нередко больным дополнительно рекомендуют обратиться к онкологу.
Основными исследованиями являются лабораторные анализы крови и ультразвуковое обследование печени и других внутренних органов. Чтобы определить, в каком состоянии пребывают органы брюшины, необходимо пройти фиброгастродуоденоскопию (ФГДС). Таким образом возможно обнаружить кровотечение во внутренних органах.
Для обнаружения расширения вен в органах ЖКТ, назначают рентгенографию с использованием контрастного вещества. Дополнительно проводят такие диагностические процедуры:
- магнитно-резонансную и компьютерную томографию;
- чрезкожную спленоманометрию;
- биопсию;
- эхокардиографию;
- лапароскопию;
- гепатосцинтиграфию.
Консервативное лечение
Эндоскопическую склеротерапию применяют после консервативного лечения.
Консервативное лечение портальной гипертензии при циррозе печени заключается в приеме специальных средств. Если они не оказывают должного результата, то дополнительно применяют оперативные методы лечения. Терапия при портальной гипертензии проводится следующим образом:
- Применяют эндоскопическую склеротерапию, при которой вводят специальный препарат, позволяющий закупорить варикозные вены, которые грозят кровотечением.
- Проведение эндоскопической перевязки вен при помощи специальных колей. Процедуру не проводят, если у больного возникло кровотечение.
- Использование бета-адреноблокаторов, при помощи которых сокращается частота сердцебиения. Таким образом, удается понизить приток крови, которая поступает в печень.
- Употребление «Пропранолола» 2 раза вдень. Дозировку препарата должен назначить лечащий врач.
- Чтобы остановить возникшее кровотечение, больному вводят «Терлипрессин». Процедуру повторяют сутки через каждые 4 часа.
- Использование «Соматостатина» или «Вазопрессина», которые позволяют снизить давление и уменьшить вероятность кровотечения.
Народные средства
В дополнение к консервативному лечению с разрешения врача допускается применение народных средств. Рекомендуются следующие народные компоненты при портальной гипертензии:
- корни одуванчика;
- сок свеклы;
- морковный сок;
- огуречный сок;
- травяной отвар на основе крапивы, шиповника, ромашки и тысячелистника.
Особая диета
Соблюдение диеты обязательно при болезни.
Больным с портальной гипертензией при циррозе важно соблюдать щадящую диету. Необходимо убрать из рациона жирную пищу, копчености, маринованные и соленые продукты, исключить острую и сладкую еду.
Рекомендуется употреблять больше полноценных белков, липотропные вещества и витамины, которые содержатся в ягодах и фруктах. Не рекомендуется больным «наседать» на сахар, мед и варенья.
В день норма жидкости должна составлять 3 литра.
Осложнения
Наиболее серьезное осложнение при портальной гипертензии — кровотечение во внутренних органах. У больного при циррозе, осложненном портальной гипертензией, нередко поражается центральная нервная система, что грозит летальным исходом.
Может возникнуть удушье, которое наступает из-за закупорки бронхов в результате вдыхания рвотных масс. У мужчин заболевание осложняется гинекомастией, при которой нарушается гормональный фон.
При болезни сильно страдают почки и печень, возникает их частичная или полная дисфункция.
Прогноз и профилактика
Чтобы спрогнозировать исход, необходимо учитывать степень поражения печени и других органов, а также важно учитывать, насколько часто возникают кровотечения и с какой силой. Не допустить такое заболевание можно, если придерживаться правильного питания и исключить алкоголь. Необходимо проводить борьбу с гиподинамией и регулярно заниматься легким спортом.
на
Источник: https://lechenie.gipertoniya-simptomy.ru/lechenie/rekanalizatsiya-pupochnoj-veny-pri-portalnoj-gipertenzii/