Родственная трансплантация правой доли печени
Первую успешную трансплантацию печени в нашей стране сделали в Российском научном центре хирургии им. академика Петровского 14 февраля 1990 года. Следующим важным достижением в мировой и отечественной трансплантологии стала пересадка правой доли печени от живого родственного донора — в ноябре 1997 года. Операцию провел Сергей Готье.
В восемь лет Алексею из подмосковного города Александрова поставили диагноз «опухоль брюшной полости», а еще позже — «цирроз печени». В медицинском заключении говорилось, что, если не сделать трансплантацию, мальчик не проживет и года. Алешу направили в Москву в Российский научный центр хирургии им. академика Петровского, где тогда работал Сергей Готье.
«20 лет назад не было ни государственных квот, ни благотворительных фондов. Но мы ничего не платили за лечение. Когда Сергей Владимирович Готье сказал, что готов нас прооперировать, я спросила: «А сколько это будет стоить?» На что он пошутил: «А что, у вас много денег?» Я смутилась и сказала, что в том-то и дело, что денег нет. Готье ответил уже серьезно: «И не думайте об этом, есть вещи поважнее», — вспоминает мама мальчика Валентина.
В Центре хирургии провели тщательное обследование на совместимость мамы как донора и сына как реципиента и через полгода осуществили первую в мире родственную пересадку правой доли печени. До этого у прижизненного донора фрагмента печени брали меньшую часть — левый латеральный сектор.
Через несколько лет у Алексея начались почечные проблемы из-за принимаемых лекарств, и в 2014 году пришлось сделать еще одну операцию. Валентина стала для сына еще и донором почки.
Сейчас у Алексея и у его мамы все хорошо, он работает программистом, она — маляром.
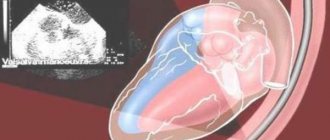
Трансплантация сердца
На базе НМИЦ им. акад. Е.Н. Мешалкина проводятся сложнейшие и уникальные операции по пересадке сердца. Трансплантация сердца — дорогостоящее лечение, требующее от медицинского персонала высочайшей квалификации и многолетнего опыта. Для проведения хирургического вмешательства необходима полная совместимость тканей пациента и донорского органа. Недостаток донорских органов обуславливает ограниченное количество этого вида оперативного лечения. Но несмотря на это, надежда и желание жить никогда не угасает в людях, и мы готовы помогать таким пациентам. В нашей клинике создана целая команда врачей, которая занимается лечением пациентов с трансплантированным сердцем.
Когда нужна операция по пересадке сердца?
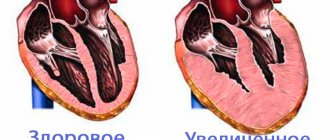
К необходимости операции по пересадке сердца чаще всего приводит дилатационная кардиомиопатия, когда размеры сердца начинают увеличиваться, сердечная мышца «растягивается», а сокращения ее становятся все слабее. Второе место среди заболеваний, приводящих к необходимости пересадки сердца, занимает ишемическая болезнь сердца, часто приводящая к образованию инфарктов миокарда с последующими рубцовыми полями, что приводит к потере сердцем способности выполнять эффективные сокращения. Небольшой процент больных, которым показана пересадка сердца, составляют пациенты с клапанными пороками.
Для того чтобы продлить жизнь пациента до того времени, пока будет найдено донорское сердце, у него приходится применить, по выражению трансплантологов, «мост», т.е. ту или иную методику, улучшающую кровообращение. Первая из них — «фармакологический мост» — интенсивное использование мощных кардиотонических средств. Часто эти лекарственные средства через некоторое время уже не в состоянии обеспечить нужный уровень кровообращения в организме, тогда приходится переходить к «механическому мосту» — применению различных механических насосных устройств — искусственное сердце, которое частично, а иногда и полностью обеспечивает кровообращение.
Что необходимо знать перед трансплантацией?
Для того чтобы не произошло отторжения донорского органа необходимо соблюдение ряда правил. Прежде всего необходимо чтобы донор и реципиент были схожи по антигенам гистосовместимости, которые у человека объединены в систему HLA (Human leucocyte antigens). По результатам теста на совместимость производится подбор наиболее подходящих донора и реципиента.
При помощи второго теста (cross-match) определяются потенциально опасные антитела у реципиента, которые могут повредить трансплантат. Если в крови реципиента их много, высока вероятность отторжения донорского органа.
Что нужно помнить пациенту после трансплантации?
Из-за реакции иммунной системы организма на чужеродный орган, после трансплантации сердца необходим прием препаратов, не позволяющих организму отторгнуть донорское сердце. Человеку с трансплантированным сердцем необходимо регулярно поддерживать связь с лечащими врачами, прежде всего кардиологами. Специалисты НМИЦ в клинике и после выписки будут следить за вашим состоянием здоровья, делать тесты, чтобы убедиться в том, что ваше новое сердце работает правильно. В первый год после операции, необходимо относиться к своему здоровью с особой осторожностью, чтобы избежать инфекционных осложнений.
В большинстве случаев, люди хорошо себя чувствуют после операции. Могут ходить на работу и вести активный образ жизни. В Клинике им. акад. Е.Н. Мешалкина ежегодно проводятся несколько трансплантаций. Опытные специалисты проводят эту сложнейшую процедуру на высшем уровне. Заботливый медицинский персонал помогает сделать период ожидание донорского органа и послеоперационный период максимально комфортным для пациента.
Сплит-трансплантации печени
Здоровую печень от умершего донора можно разделить и пересадить двум пациентам. Сплит-трансплантация имеет большое значение для спасения жизни детей, которые не могут воспользоваться органом родственного донора.
11-летняя Настя из дагестанского города Кизляра с двухлетнего возраста наблюдается из-за поликистоза почек, который возник в результате внутриутробной мутации. Сначала планировалась пересадка почки, а затем понадобилась и пересадка печени. Мать как донор не подошла. В конце июля 2020 года в Центре имени Шумакова девочке сделали трансплантацию почки и части печени от умершего взрослого донора. Вторую часть печени пересадили мальчику из чеченского Гудермеса Ибрагиму, у которого диагностировали тирозинемию — врожденное генетическое заболевание. Это была одна из первых в России операций для двоих детей — сделан полный сплит, когда орган разделили на две равные половины. Обычно трансплантант печени делят на большую часть — для взрослого пациента, и меньшую — для маленьких детей.
Трансплантолог Сергей Готье поясняет, что несколько лет назад детям проводились в основном родственные трансплантации, и когда не было подходящих по здоровью и анатомии родственных доноров, то ребенок попадал в критическую ситуацию. Сейчас, если болезнь у ребенка резко прогрессирует, трансплантологи могут рассчитывать на возможность получения органа от умершего донора.
Главный трансплантолог России Валерий Шумаков
– Валерий Иванович, в феврале этого года в Федеральный закон «О трансплантации органов и (или) тканей человека» была внесена поправка, разрешающая проводить забор донорских органов в государственных и муниципальных лечебных учреждениях. Это как-то поможет решить проблему дефицита донорских органов?
– Безусловно, состояние трансплантологии улучшится. Когда закон принимался, а это было в 1992 году, не существовало разделения объектов государственной собственности на федеральные и муниципальные, в том числе и лечебных учреждений. Поэтому до последнего времени формулировка была следующая: «Забор и заготовка органов и (или) тканей человека разрешаются только в государственных учреждениях здравоохранения». О муниципальных, которые те же государственные, ни слова. И в регионах, где в основном муниципальные больницы, правоохранительные органы часто отказывали врачам в разрешении на забор органов у умершего, ссылаясь на закон. Теперь никаких формальных барьеров нет.
– В России достаточно клиник и специалистов, способных заниматься забором и пересадкой органов?
– Хватает и больниц, и врачей. Официально пересадкой органов сегодня занимаются чуть больше тридцати центров. Наши потенциальные возможности в десятки раз больше, чем реальное количество операций. Только на базе нашего НИИ можно делать как минимум в 10 раз больше пересадок, чем мы делаем сегодня. Сегодняшняя потребность – тысячи, а мы делаем десятки операций.
– И как долго пробивалась поправка к закону?
– Несколько месяцев.
– Всего-навсего?
– Наверное, потому, что проблема уже так назрела, что все поняли: затягивать уже некуда. Нам ведь пересаживать просто нечего. Больных, которым осталось жить считанные дни, мы, как можем, поддерживаем всеми средствами, а органов для пересадки нет. И люди, которых можно спасти, умирают.
– Для того чтобы умерший стал донором, в России необходимо согласие родственников. А в Испании или Бельгии, например, такого согласия не требуется. Какая модель более эффективна?
– Обе модели одобрены Всемирной организацией здравоохранения и успешно применяются. В нашей стране эта сфера регулируется восьмой статьей Закона о трансплантации («Презумпция согласия на изъятие органов и (или) тканей». – «НИ».), а отношения между врачами и родственниками донора – так называемой презумпцией согласия. Что это означает? Когда решается вопрос, забирать у умершего человека органы для пересадки или нет, последнее слово остается за родственниками. Если они против или заявляют, что погибший при жизни был против, вопрос снимается. Но этот принцип работает лишь тогда, когда родственникам сообщили о случившемся, когда они находятся в больнице или сообщили о своем намерении прибыть. Если же у человека, доставленного в шоковом или бессознательном состоянии, например после аварии, нет документов и он умирает, не приходя в сознание, врачи не обязаны активно разыскивать родственников и спрашивать у них разрешения. Медики должны оценить обстановку и быстро принять решение, может ли погибший стать донором. В такой ситуации нельзя медлить: забор осуществляется в первые часы после смерти. Вот это-то и раздувалось до последнего времени в прессе: мол, врачи только и ждут, когда пациент, доставленный в критическом состоянии, умрет, и его можно разобрать на запчасти. Но, повторяю, врачи обязаны в первую очередь спасать людей, а не разыскивать их родственников. Если спасти человека не удается, врачи думают о возможности пересадки какого-то органа или органов умершего другим людям, которых еще можно спасти. В России это сотни тысяч больных, у них нет альтернативы: или они получают донорское сердце или почку и продолжают жить, или умирают.
– Сколько человек ждут своей очереди на пересадку?
– Я даже не буду называть цифры, потому что людей, которых можно спасти с помощью пересадки донорских органов, в десятки, даже в сотни раз больше. В основном наши пациенты – 20–40-летние мужчины и женщины, самая социально активная часть населения.
– Для такого рода операций есть возрастные ограничения?
– Возрастные границы постоянно расширяются. Самое интересное, что чем старше человек, тем ниже риск отторжения чужого органа и лучше прогноз. Конечно, в 60–65 лет более сложный, чем у молодых, ближайший послеоперационный период, но, если все проходит удачно, то отдаленные результаты не хуже, а даже лучше, чем у 20–30-летних. Возможно, это удивляет, но по логике вещей так и должно быть: с возрастом иммунная система человека как бы загрубляется, становится устойчивее к любым воздействиям. А пересаженный орган, как известно, – очень серьезное испытание для иммунитета.
– Иммунитет нашего общества тоже пока болезненно реагирует на проблемы трансплантологии…
– Да, но постепенно все меняется, хотя и не так быстро, как хотелось бы. И отношение средств массовой информации поменялось в лучшую сторону (уже нет предвзятости и каких-то голословных обвинений в адрес врачей), и отношение общества в целом. Я уже не раз приводил в пример Испанию, где еще 15 лет назад с трансплантацией было такое же положение, как у нас, а сегодня она на одном из первых мест в мире. На входных дверях соборов там наклеивают плакаты: «Не берите ваши органы на небеса. Там они вам не пригодятся». Духовенство, политики, общественные деятели – все принимают участие в формировании правильного отношения к донорству. Ведь донорство – не самоцель, это гуманная акция, спасающая людей, обреченных на смерть. В одной стране я видел по телевидению документальный сюжет: у матери погибшего мальчика спрашивают, согласна ли она, чтобы у ее сына изъяли органы. Она соглашается и объясняет это так: «Частичка моего ребенка будет жить. Его смерть поможет спасти жизни других детей».
– Большинство ваших пациентов после пересадки почки или сердца возвращаются к нормальной жизни?
– С донорским сердцем даже в футбол играют. 70 наших пациенток, которым в разное время сделали пересадку почки, благополучно родили детей. Но о том, что донорство делает из приговоренных к смерти инвалидов нормальных людей, почему-то мало говорят. Этого не объясняют ни рядовым гражданам, ни законодателям, ни юристам. И, пока наше общество стоит на позиции такого стороннего наблюдателя, российская трансплантология будет катастрофически отставать от всего мира.
– И на каком мы месте?
– Где-то в конце двадцатки. Лидеры по количеству пересаженных органов – США, Германия, Франция, Испания. В Европе есть организация «Евротрансплант», объединяющая более десяти стран с общим списком реципиентов. И бывает так, что орган берут, скажем, в Бельгии, а везут в Люксембург. Организация существует уже лет 40, и она очень облегчает задачу врачам. Кстати, в советские времена такая же организация была и у нас, называлась она «Соцтрансплант», и успела проработать лет десять, пока не рухнул Союз. Мы довольно активно обменивались донорскими органами со всеми странами бывшего соцлагеря.
Профилактика после пересадки сердца
Увеличить общую продолжительность жизни после пересадки сердца, и повысить ее качество поможет соблюдение некоторых правил:
- Принимать специальные препараты. Следует соблюдать дозировку и время приема. Большую часть лекарств составляют цитостатики и гормональные препараты, направленные на угнетение иммунитета.
- Избегать физических нагрузок.
- Соблюдать рацион питания. Строго запрещено употребление спиртных напитков, курить и употреблять жирные продукты. Стоит следовать щадящей диете.
- Исключить перепады температур, прием горячих ванн.
- Максимально избегать инфекций. Не посещать мест с большим скоплением людей, тщательно следить за личной гигиеной, пить кипяченую воду, и есть термически обработанную пищу.
Несмотря на ряд ограничений, жизнь реципиента после пересадки сердца меняется в лучшую сторону. Соблюдая ряд простых правил, можно забыть об одышке, учащенном сердцебиении и отечности тканей.
Сколько стоит сердце человека?
Пересадка сердца является одной из самых дорогостоящих операций в мире. Цена варьируется зависимо от месторасположения клиники и ее престижности в мировом рейтинге, количества проведенных диагностических процедур.
Стоимость пересадки для каждого случая устанавливается индивидуально. В среднем операция такого рода обходится в 250-370 тысяч долларов.
Продажа человеческих органов в мире запрещена и закононаказуемо. Поэтому сердце можно пересадить только от умерших родственников, или доноров, с письменного разрешения.
Сам орган пациент получает бесплатно, но материальных издержек требует непосредственно само оперативное вмешательство, медикаментозный курс, а также период реабилитации.
Донорское сердце, готовое к трансплантации
Стоимость пересадки сердца в РФ колеблется от $70 тысяч до $500 тысяч долларов. В стране действует квотная программа для пациентов, что нуждаются в высокотехнологичных операциях.
Более точная стоимость трансплантации и шансы на ее безвозмездное проведение уточняются индивидуально – на консультации у трансплантолога.
На территории РФ действует единственный координационный центр, что занимается подбором доноров. Он охватывает территорию Москвы и области.
Операции непосредственно проводятся в Новосибирске (НИИПК им. Е. Н. Мешалкина), Санкт-Петербурге (ФГБУ «СЗФМИЦ им. В. А. Алмазова») и в столице (ФГБУ «ФНЦТИО им. В. И. Шумакова»).
Принципы донорства органов в России пока недостаточно разработаны на официальном уровне, что становится препятствием для пересадки сердца.
Так, в среднем по стране выполняется около 200 пересадок в год, в то время как в США – более 28 тысяч. Поэтому большинство людей с неизлечимыми сердечными заболеваниями нуждаются в дорогостоящей операции за рубежом.
Послеоперационные трудности
Многие считают, что после пересадки донорского органа человек начинает жить новой жизнью, в которой нет места болезням и лекарствам. И, тем не менее, это огромное заблуждение. После трансплантации чужеродного органа иммунная система реципиента начинает его отвергать, и для того, чтобы снизить эту активность, больным показан постоянный и пожизненный прием нескольких препаратов из группы иммунодепрессантов. Эти препараты имеют большое количество побочных эффектов, преимущественно связанных с повышенной чувствительностью к инфекционным болезням. Поэтому бактериальные, вирусные и грибковые заболевания являются наиболее распространенным осложнением после любой трансплантации, не только сердца.
Период послеоперационной реабилитации после пересадки сердца также крайне тяжелый и длительный. И даже после весьма успешно проведенной операции, регулярном приеме всех лекарств и выполнении рекомендаций жизнь такого больного продлевается всего на несколько лет, в среднем — 10.
Кому может понадобиться пересадка и каким бывает донорство
Пересадка может понадобиться любому больному, которому другие методы лечения не помогут. Врачи используют для трансплантации печень, почки, сердце, лёгкие и некоторые другие органы и ткани организма. Донорство бывает прижизненным и посмертным. В России, как и во всём мире, органы не могут быть предметом коммерческих сделок, и все страшилки о людях, украденных на органы, и объявления в стиле «продам почку» профессиональное сообщество воспринимает со скепсисом. Прижизненным донором может стать только родственник. Поделиться с родным человеком можно почкой или частью печени.
После смерти человек может спасти несколько жизней — в том случае, если его органы подходят для пересадки. Врачи не работают с органами и тканями онкобольных, больных гепатитом и туберкулёзом. В основном посмертные доноры — скончавшиеся от несчастных случаев или инсульта. Для посмертного донорства в России действует презумпция согласия. То есть врачи не обязаны спрашивать разрешение на изъятие органов у пациента или его родственников. В то же время закон предусматривает отказ от трансплантации. Родственники имеют право запретить врачам проводить процедуру изъятия и, согласно словам самих врачей, часто это право используют. Трансплантологи связывают это с особенностями менталитета и плохим образованием. Люди просто не осознают, что отказ от использования органов умершего человека фактически убивает ещё нескольких людей, очередников, которые очень ждут помощи.
Когда больному показана пересадка сердца
Пересадка любого донорского органа показана в тех случаях, когда врачи перепробовали все возможные виды консервативной (лекарственной) терапии и они не приносят облегчения больному. Это самый резервный вариант, ведь он сопряжен с огромным риском для жизни больного.
Какие же заболевания являются основаниями для занесения больного в лист ожидания на трансплантацию сердца? Главным критерием соответствия является неэффективная работа сердца со снижением фракции выброса ниже 20%. Этот показатель показывает, какую долю крови сердце выбрасывает в сосуды из левого желудочка. Врачи определяют его при помощи ультразвукового исследования. Чем меньше фракция выброса, тем слабее сердце. Снижение фракции выброса является результатом различных сердечных болезней, которые могут быть как врожденными, так и приобретенными. Со временем развивается хроническая сердечная недостаточность тяжелой степени (3 или 4 степени), и прогноз для таких больных ограничивается несколькими месяцами. Какие же болезни могут привести к этому?
- Дилятационная или гипертрофическая кардиомиопатия. Она может быть врожденной и проявиться уже в раннем детском возрасте, а может стать осложнением других сердечных недугов.
- Распространенный атеросклероз коронарных сосудов, при котором такие эффективные операции, как аортокоронарное шунтирование или стентирование коронарных артерий либо противопоказаны, либо уже проводились, но оказались неэффективными.
- Пороки сердца (клапанов или сосудов), при которых невозможна или неэффективна операция по протезированию.
- Тяжелое нарушение ритма сердца, которое не поддается коррекции лекарствами.
Таким образом, операция по пересадке донорского сердца — это терапия отчаяния. Проводится она тогда, когда без нее жизнь больного невозможна, и все доступные средства и способы лечения уже исчерпаны.