Причины появления
На сегодняшний день ученые не могут точно сказать о том, что же провоцирует появление данного недуга. Есть сведения о том, что раздражающим фактором является вирусный инфекционный процесс (грипп, вирусный гепатит типа А). Также провоцировать появление болезни может прием таких препаратов, как Карбимазол и Пеницилламин. К прочим причинам возникновения болезни принято относить вдыхание вредных веществ, переохлаждение и табококурение
Поэтому очень важно следить за своим здоровьем и образом жизни
Болезнь может передаваться генетическим путем. В медицинской литературе описаны случаи, когда синдром переходил к родственникам. Такая болезнь может возникать резко из-за изменений в иммунной системе организма. Под действием агрессивных факторов в организме начинается выработка антител к таким структурам, как базальные мембраны в легочных артериолах и почечных клубочках.
Принято считать, что в кровяном русле роль антигена играет такой составляющий компонент, как а-3 цепь коллагена IV типа. Он обнаруживается в капиллярах почек и базальных мембранных структурах. Антитела вместе с С3-комплементом комбинируются с антигенами, а затем уже появившиеся иммунные комплексы накапливаются вдоль базальной мембраны. Они индуцируют воспаление, поражающее почечные клубочковые структуры. В результате таких изменений возникает болезнь в виде альвеолита и гломерулонефрита.
В развитии первого варианта недуга при синдроме Гудпасчера раздражающим фактором принято считать процесс активации макрофагов, которые в этом состоянии выделяют цитокины (около 40). К первой группе можно отнести следующих представителей: интелейкин-8, хематоксины, лейкотриены. Их задача сводится к усилению процесса прохождения в легкие полиморфноядерных лейкоцитов.
А переместить в этот орган фибробласты помогают цитокины 2-й группы. Среди причин их роста выделяют макрофагальный и тромбоцитарный. Кроме того, альвеолярные макрофаги способны выработать протеазы, активные формы кислорода, которые повреждают ткань легких.
Диагностика
Диагноз анти-GBM болезни можно заподозрить, основываясь на выявлении характерных физических признаков (например, легочное кровотечение и гломерулонефрит). Диагноз может быть подтвержден выявлением наличия антител антигломерулярной базальной мембраны в организме. В некоторых случаях у пораженных людей может присутствовать кровь (гематурия) и/или белок (протеинурия) в моче.
Что вызывает синдром Гудпасчера?
Причина заболевания точно не установлена. Предполагается генетическая предрасположенность к синдрому Гудпасчера, ее маркером считают наличие HLA-DRW2. Существует точка зрения о возможной роли перенесенной вирусной инфекции (вирус гепатита А и др. вирусные заболевания), производственных вредностей, лекарственных препаратов (прежде всего D-пеницилламина).
Основой патогенеза синдрома Гудпасчера является образование аутоантител к базальным мембранам капилляров клубочков почек и альвеол. Эти антитела относятся к классу IgG, они связываются с антителами базальных мембран в присутствии С3-компонента комплемента с последующим развитием иммунного воспаления почек и альвеол легких.
Анти-GВМ-антитела направлены против неколлагенового (NC-1) домена аЗ цепи коллагена IV типа, который в наиболее высокой концентрации находится в базальных мембранах почечных и легочных капилляров. Воздействие экологических факторов – курения, вирусных ОРЗ и вдыхания гидрокарбонатных взвесей (более часто) – и, менее часто, пневмонии активизирует презентацию антигенов альвеолярных капилляров циркулирующим антителам у людей с наследственной предрасположенностью (наиболее часто это носители HLA-DRwl5, – DR4 и – DRB1 аллелей). Циркулирующие анти-GВМ-антитела связываются с базальными мембранами, фиксируют комплемент и вызывают клеточный воспалительный ответ, приводящий к развитию гломерулонефрита и/или легочного капиллярита.
Вероятно, существует определенная общность ауто-антигенов базальной мембраны капилляров клубочков почек и альвеол. Аутоантиген формируется под влиянием повреждающего действия этиологического фактора. Неизвестный этиологический фактор повреждает и модифицирует структуру базальных мембран почек и легких. Экскреция образовавшихся продуктов деградации базальных мембран клубочков почек при их поражении замедляется и уменьшается, что, естественно, создает предпосылки для развития аутоиммунного поражения почек и легких До сих пор окончательно неизвестно, какой компонент базальной мембраны становится ауто-антигеном. В настоящее время предполагается, что это внутренний структурный компонент базальной мембраны клубочка почки а3-цепь коллагена 4 типа.
Сформировавшиеся иммунные комплексы откладываются вдоль базальных мембран капилляров клубочков, что приводит к развитию иммуновоспалительного процесса в почечном клубочке (гломерулонефрит) и альвеолах (альвеолит). Основными клетками, принимающими участие в развитии этого иммунного воспаления, являются Т-лимфоциты, моноциты, эндотелиоциты, полиморфноядерные лейкоциты, альвеолярные макрофаги. Взаимодействие между ними обеспечивается молекулярными медиаторами, цитокинами (факторы роста – тромбоцитарный, инсулиноподобный, b-трансформирующий; интерлейкин-1, фактор некроза опухоли и др ). Большую роль в развитии иммунного воспаления играют метаболиты арахидоновой кислоты, свободные радикалы кислорода, протеолитические ферменты, адгезивные молекулы.
Факторы и механизм развития патологии
Причины развития этого синдрома малоизвестны, но существует ряд этиологических факторов:
- прием медикаментов из ряда иммунодепрессантов (Азатиоприн, Пеницилламин);
- некоторая генетическая предрасположенность;
- перенесенные вирусные инфекции (ОРВИ);
- вдыхание летучих углеводородов, выхлопных газов, продуктов переработки нефти;
- курение, в том числе наркотических средств;
- ингаляционная терапия кислородом в высоких концентрациях (оксигенотерапия).
Основным механизмом развития легочно-почечного синдрома является сбой в центральных органах иммунной системы, приводящий, возможно, к нарушению негативной селекции лимфоцитов. В дальнейшем это приводит к появлению патологического клона В-лимфоцитов, который вырабатывает аутоагрессивные антитела. Далее при синдроме Гудпасчера по каскадной модели происходит запуск аутоиммунных процессов, приводящих к повреждению соединительной ткани, преимущественно капилляров почек и альвеол органа дыхания человека, что выражается в стойком нарушении функции данных систем.
Симптомы синдрома Гудпасчера
Заболевание чаще всего начинается с клинических проявлений легочной патологии. Кровохарканье – наиболее заметный симптом; однако кровохарканье может отсутствовать при наличии геморрагических проявлений, и у пациента могут обнаруживаться только инфильтративные изменения на рентгенографии грудной клетки или инфильтрат и респираторный дистресс-синдром и/или недостаточность. Часто развиваются одышка (преимущественно при физической нагрузке), кашель, недомогание, снижение трудоспособности, боль в грудной клетке, лихорадка и потеря массы тела. До 40 % пациентов имеют макрогематурию, хотя легочное кровотечение может предшествовать почечным проявлениям на недели и годы.
Во время кровохарканья одышка может увеличиваться. Беспокоит также слабость, снижение трудоспособности.
Симптомы синдрома Гудпасчера варьируют в течение долгого времени в диапазоне от чистых легких при аускультации до трескучих и сухих хрипов. У некоторых пациентов наблюдаются периферические отеки и бледность вследствие анемии.
При осмотре обращает на себя внимание бледность кожи, цианоз слизистых оболочек, пастозность или выраженные отеки лица, снижение мышечной силы, потеря массы тела. Температура тела обычно повышена до фебрильных цифр
При перкуссии легких может определяться укорочение перкуторного звука над обширными очагами легочных кровоизлияний, но это наблюдается редко, чаще изменений перкуторного звука нет.
Характерным аускультативным признаком синдрома Гудпасчера являются сухие и влажные хрипы, количество их значительно увеличивается во время или после кровохарканья.
При исследовании сердечно-сосудистой системы выявляется артериальная гипертензия, возможно увеличение границы относительной тупости сердца влево, приглушенность сердечных тонов, негромкий систолический шум, при развитии тяжелой почечной недостаточности появляется шум трения перикарда. При прогрессирующем поражении почек на фоне значительной артериальной гипертензии возможно развитие острой левожелудочковой недостаточности с картиной сердечной астмы и отека легких. Обычно эта ситуация развивается в терминальной стадии заболевания.
Как правило, поражение почек проявляется позже, спустя определенное время после развития легочной симптоматики. Характерными клиническими признаками почечной патологии являются гематурия (иногда макрогематурия), быстро прогрессирующая почечная недостаточность, олигоанурия, артериальная гипертензия.
В 10-15% случаев синдром Гудпасчера начинается с клинических признаков почечной патологии – появляется клиника гломерулонефрита (олигурия, отеки, артериальная гипертензия, выраженная бледность), а затем присоединяются симптомы поражения легких. У многих больных могут иметь место миалгии, артралгии.
Симптомы
В начале болезни появляются неспецифические симптомы синдрома Гудпасчера:
- недомогание, необъяснимая слабость, быстрая утомляемость,
- повышение температуры тела без ясной причины,
- боли в различных суставах без их отека или покраснения,
- снижение веса.
Уже на этой стадии, даже при отсутствии легочных кровотечений, у больного появляется анемия.
Неспецифические симптомы при синдроме Гудпасчера обычно выражены слабее, чем при других ревматологических заболеваниях. Нередко больной не обращается к врачу, и болезнь начинает быстро прогрессировать.
Почти у 70% пациентов первым симптомом болезни становится кровохарканье. Особенно оно характерно для курильщиков. Сейчас врачи отмечают снижение частоты этого симптома, что, возможно, связано с уменьшением распространенности этой вредной привычки.
Кроме кровохарканья, симптомы включают одышку и кашель, а позднее развивается легочное кровотечение.
Легочное кровотечение не обязательно возникает на фоне кровохарканья и не зависит от его выраженности. У многих больных оно развивается внезапно и становится причиной гибели в течение нескольких часов. Такое состояние сопровождается сильной одышкой и синюшностью кожи. Оно может осложниться отеком легкого или пневмонией.
Через несколько месяцев после появления первых легочных симптомов у больного с синдромом Гудпасчера проявляется быстро прогрессирующий гломерулонефрит, который становится причиной почечной недостаточности. Такое состояние также нередко приводит к летальному исходу в течение ближайших двух лет.
Основные симптомы поражения почек:
- слабость, отсутствие аппетита, бледность кожи,
- головная боль и боли в пояснице,
- разнообразные боли в области сердца,
- повышение артериального давления,
- распространенные отеки,
- ухудшение зрения,
- снижение объема мочи.
Эти симптомы при синдроме Гудпасчера полностью проявляются уже через 4 – 6 недель после их возникновения. Поэтому такой гломерулонефрит и называют быстропрогрессирующим.
Механизм поражения капилляров
со стороны артериального участка в клетки тканей отдается принесенные питательные вещества и кислород, венозная часть забирает отработанные материалы и выводит их к очищающим органам (печени и почкам).
В норме до половины капилляров находятся в спавшемся состоянии и не работают. Они обеспечивают «запас» на случай выхода из строя действующих сосудов и повышенной потребности тканей. Капилляры находятся во всех органах и тканях. Они образуют разную форму извитости: от «крючка» до «клубочка» (внутри почек).
Базальная мембрана тоже состоит из трех слоев, они образованы нитями коллагена, белковоуглеводными и белковожировыми комплексами (гликопротеинами и липопротеинами)
Важнейшая функция — фильтрация, односторонний пропуск сквозь стенку определенных веществ. Капилляры контролируют задержку клеток крови, белка, необходимых пластических материалов. Для этого образован трехслойный барьер в строении стенки:
- эндотелий изнутри,
- в середине — базальная мембрана,
- кнаружи — слой поверхностных клеток (подоцитов или перицитов), с вросшими в мембрану своими отростками, именно к этому типу клеток подходят нервные окончания, которые способны вызывать спазм или расширение сосудов.
Патогенез синдрома Гудспачера связан с избирательным воспалением базальной мембраны в капиллярах альвеол легочной ткани и в почечных клубочках. По характеру воспалительная реакция носит аутоиммунный характер.
«Самооборона», обеспеченная иммунными клетками, значительно превышает потребность и не останавливается, наносит ущерб организму. Установлено, что антитела-разрушители имеют сродство к определенному типу коллагена, который в максимальном количестве расположен в почках и альвеолах. Чем закрепляется эта общность пока не известно.
Под воздействием перечисленных выше причин клетки базальной мембраны начинают восприниматься как чужеродные, на них вырабатываются антитела типа GВМ. Происходит фиксация комплексов с антителами вдоль мембраны, что вызывает воспаление (капиллярит), а в почках — гломерулонефрит.
Соучастниками гиперреакции являются клетки крови и тканевые элементы
Доказана роль в воспалении:
- Т-лимфоцитов,
- моноцитов,
- полиморфноядерных лейкоцитов,
- эндотелиоцитов,
- альвеолярных макрофагов — продуцируют 40 видов цитокинов, фермент протеазу, повреждающий альвеолы легких.
Общее взаимодействие поддерживается цитокинами, к которым относят:
- факторы роста (включая тромбоцитарный, b-трансформирующий, инсулиноподобный);
- интерлейкин-1;
- фактор опухолевого некроза.
Механизм реакции в организме обеспечивается:
- продуктами распада арахидоновой кислоты;
- свободными радикалами молекул кислорода;
- протеолитическими ферментами;
- адгезивными молекулами (молекулярные комбинации, способствующие прикреплению одной иммунной клетки к другой для обеспечения их передвижения по кровяному руслу).
Механизм развития болезни
Синдром Гудпасчера – заболевание аутоиммунное, т. е. вызванное генерацией антител к собственным клеткам. Базальная мембрана почечных клубочков является местом, где образуются эти антитела. Эти антитела связываются с определенным доменом в составе четвертого вида коллагена.
Именно эта часть коллагенов четвертого типа и является целевой точкой антител. Эта часть коллагена четвертого типа называется антигеном Гудпасчера.
У здоровых людей этот антиген не является спусковым механизмом патологических цепочек. Болезнь поражает легочную и почечную ткань, потому что именно в этих тканях содержится большое количество антигенов данного вида.
При образовании связи антител с антигеном Гудпасчера происходит запуск системы комплемента. Это иммунные белки, точнее их особый вид. Эта образовавшаяся связь является спусковым механизмом патологической цепочной белковой реакции. В очаге контакта антител и антигенов происходит связь с лейкоцитами.
Все идет к тому, что лейкоциты активно атакуют пораженные участки ткани, тем самым разрушая их. Иммунным ответом на данный процесс является резкое увеличение числа эпителиальных клеток. Происходит их значительное отложение на поверхности базальной мембраны. Орган начинает быстро утрачивать свою функциональность, не справляется с нагрузкой, в организме быстро накапливаются продукты жизнедеятельности.
Механизмы патологических изменений в почках и легких имеют идентичное течение.
Лечение
В случае если признаки легочных кровотечений отсутствуют, прием гормонов внутрь начинают сразу. Согласно проведенным исследованиям, вырастает эффект от приема гормональных средств в комплексе с иммунодепрессантами — циклофосфамидом или азатиоприном.
Для лечения заболевания используются следующие лекарственные средства:
- Преднизолон.
- Индометацин.
- Курантил.
- Азатиоприн.
В 1976 году Мухин Н.А предложил алгоритм лечения синдрома Гудпасчера. Применялись:
- Преднизолон 1мг/кг в сутки;
- Циклофосфамид 3 мг/кг в сутки;
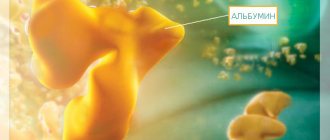
- Плазмаферез – сеансы проводятся ежедневно в течение 2 недель. 4 литра плазмы крови меняется на 5% раствор альбумина, а также на свежезамороженную плазму одногруппной крови. Если присутствует легочное кровотечение дополнительно вводится 300-400 мл свежезамороженной плазмы.
После основного лечения назначается поддерживающее со сниженными дозами основных препаратов.
Предлагается впоследствии решить вопрос об использовании иммуноадсорбции и монотерапии циклоспорином А.
Выявить заболевание можно при помощи рентгена. На рентгенограмме будут присутствовать мелкоочаговые изменения и деформация легочного рисунка. Изменения чаще всего приходятся на нижние доли. Немаловажным является детальный опрос пациента. Это поможет определить точную причину возникновения синдрома и начать лечение.
Помимо рентгена проводится анализ мочи и крови: результаты помогут воссоздать точную картину синдрома:
- При поражении почек в моче будет замечена кровь и белок.
- В крови можно обнаружить антитела к базальным мембранам клубочков.
- В случае необходимости проводится биопсия печени – по образцам тканей можно выявить характерные для синдрома изменения.
- При исследовании мокроты можно выявить клетки-сидерофаги.
Нужно сделать общий анализ крови
Также используют:
- цитостатики;
- преднизолон – стероидный гормон, подавляющий воспаление;
- циклофосфамид, который мешает возникновению аутоантител.
В запущенных случаях проводится удаление почки с последующей трансплантацией, но, как это было сказано, эта процедура не всегда уберегает от рецидива. Если пациент продолжает вести неправильный образ жизни или остается в месте, где происходило заражение дыхательных путей, то болезнь будет быстро прогрессировать и на трансплантированной почке. Замечены случаи спонтанной ремиссии даже при отсутствии факторов заражения.
Прогноз синдрома Гудпасчера не всегда благоприятный – если болезнь была выявлена на первых этапах, то есть, в момент кровохарканий, то процент выживания значительно увеличивается. Если ситуацию запустить до почечной или легочной недостаточности, то летальный исход возможен в {amp}gt;50% случаев.
Лечение синдрома Гудпасчера сводится к исключению развивающихся осложнений и их профилактике
Немаловажное значение имеет оказание неотложной помощи пациентам. В остром периоде синдрома используется пульс-терапия:
- Метилпреднизолон;
- Циклофосфан вместе с Метилпреднизолоном.
Симптоматическая терапия синдрома включает в себя:
- плазмаферез;
- переливания эритроцитарной массы;
- применение препаратов железа.
Течение заболевания в большинстве случаев неуклонно прогрессирующее, поэтому прогноз мало обнадеживающий. Диагноз синдром Гудпасчера в большинстве случаев является приговором. Гибель пациентов происходит вследствие профузных легочных кровотечений, почечной недостаточности, нарушения процесса дыхания.
При злокачественной форме болезни летальный исход происходит за несколько недель. В остальных случаях заболевания продолжительность жизни в среднем составляет 1–3 года. Случаи ремиссии заболевания синдром Гудпасчера единичны и практически не описаны.
Методы диагностики и наблюдения
Диагноз ставится на основании серологического анализа по выявлению в крови сывороточных антител. Для того чтобы дифференцировать похожие по клиническим проявлениям заболевания, такие как геморрагический васкулит, системная красная волчанка и синдром Вегенера, синдром Гудпасчера диагностируется следующими методами:
- исследования крови и мочи;
- проверка основных показателей иммунной системы (иммунограмма);
- биопсия легкого и почки;
- электрокардиография;
- обзорная рентгенография;
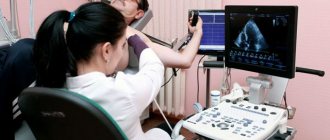
- УЗИ почек;
- измерение показателей дыхания;
- общий анализ мокроты.
УЗИ почек
Основными лабораторными маркерами синдрома Гудпасчера являются: высокий титр антител к сыворотке крови (до 1000 Ед/мл и выше) при иммуноферментном анализе и результаты гистологии при биопсии почек.
В случае предположения и дальнейшего обследования на предмет синдрома Гудпасчера необходимым является проведение обследования изначального состояния иммунной системы с определением основных популяций клеток.
При подтверждении диагноза проводится мониторинговое исследование для дальнейшей терапии и наблюдения. Здесь основополагающими являются:
- Определение титра антител к базальной мембране клубочков почек. Проводится 1 раз в 2 недели после курса иммуносупрессивной терапии.
- Общий анализ крови назначается от нескольких раз в день до 1 раза в неделю.
- Общий анализ мочи назначается ежедневно или еженедельно в зависимости от клинической картины.
- Биохимическое исследование крови для определения мочевины, креатинина проводится по показаниям.
Анализ на определения мочевины
Дальнейшие исследования иммунного статуса назначаются в ходе терапии. Если пациент выходит на стабильный уровень выздоровления, ему определяется диспансерное наблюдение каждые 3, 6, 12 месяцев. К сожалению, пациенты с синдромом Гудпасчера погибают в течение первого года с момента постановки диагноза. По наблюдениям специалистов, пациенты с ремиссией проходили курс специфического иммуносупрессивного лечения.
Причины развития
Этиология заболевания до сих пор остается неясной. Считается, что в основе патологического процесса лежат иммунологические повреждения: к базальным мембранам почечных клубочков и легочных альвеол вырабатываются антитела, которые приводят к воспалению и нарушению работы почек и легких. Сочетанное поражение этих органов объясняется общей антигенной структурой их базальных мембран.
Нередко синдром наблюдается вскоре после гриппа или вдыхания углеводородов. В связи с этим предполагается, что от таких воздействий изменяется химическая структура антигенов мембран. В результате они и приобретают аутоантигенные свойства, вызывающие выработку антител. Таким образом, относительно причин образования аутоантител, существует несколько гипотез:
- инфекционные болезни или токсические воздействия химических веществ;
- действие экзогенных (попавших в организм из окружающей среды) антигенов;
- замедление вывода продуктов распада базальных мембран в связи с нарушением выделительной работы почек.
Некоторые медики склонны к тому, что синдром Гудпасчера — одна из форм идиопатического гемосидероза легких. Гипотеза о вирусной природе заболевания подтверждения на сегодняшний день не находит.
В нормальных условиях эндотелий является барьером для антител. Но когда происходит повышение проницаемости сосудов, то начинается их осаждение на базальной мембране. Поскольку организм человека – замкнутая система и все процессы взаимосвязаны, то факторы, вызывающие повреждения в легких, затем неминуемо причинят и повреждение почек. Таким образом, причиной увеличения капиллярной проницаемости могут стать:
- увеличение капиллярного гидростатического давления;
- высокие концентрации кислорода во вдыхаемом воздухе;
- вдыхание металлической пыли, лекарств, кокаина, табакокурения;
- бактериемия;
- наличие в крови эндоксинов;
- воздействие летучих углеводородов;
- инфекции различной природы.
Также многие клиницисты склоняются к версии о генетической природе заболевания. Люди с определенным типом антигенов лейкоцитов человека более восприимчивы к этому заболеванию и имеют худший прогноз на его течение.
Возможно, именно этим обусловлено то, что чаще всего синдром гудпасчера встречается у мужчин белой расы в возрасте от 20 до 30 лет, а затем у женщин в старшей возрастной группе – за 60 лет. Хотя, в общем, заболевание довольно редкое, ему подвержены 0,5-1,8 % человек на миллион в год.
Выделяют несколько основных вариантов развития патологии:
- Быстро прогрессирующий гломерулонефрит и геморрагическая пневмония, склонная к рецидивам.
- Медленное прогрессирование изменений в органах мишенях.
- Первоочередное поражение почек с развитием почечной недостаточности.
Как уже говорилось ранее, причины возникновения до сих пор точно не установлены. Выделяют несколько возможных факторов развития синдрома:
- Предрасположенность на генном уровне.
- Последствия перенесенных инфекций как бактериальной, так и вирусной природы.
- Прием некоторых медикаментов (препараты пеницилламина).
- Длительное переохлаждение.
До сегодняшнего дня патогенез и этиология синдрома Гудпасчера до конца не выяснены. Многие ученые-медики отмечают наследственную предрасположенность человека к болезни.
Нижеприведенные факторы провоцируют возникновение патологии:
- Прием некоторых групп лекарственных препаратов.
- Переохлаждение.
- Злоупотребление алкоголем.
- Работа во вредных промышленных условиях.
- Онкопатология.
- Курение.
- Острые заболевания инфекционного типа.
- ВИЧ, СПИД.
- Интоксикация в результате действия химических веществ,
- Наркомания.
Затронутые группы населения
Синдром Гудпасчера является редким аутоиммунным заболеванием, которое, по-видимому, поражает мужчин чаще, чем женщин. Возраст начала заболевания обычно составляет от 20 до 30 лет, но могут пострадать люди в любом возрасте.
Заболевание было впервые выявлено в 1919 году. С тех пор в медицинской литературе было отмечено около 600 случаев.
В России анти-GBM болезнь является редким заболеванием; приблизительно 1-2% всех случаев быстро прогрессирующего гломерулонефрита являются вторичными по отношению к этому расстройству.
Синдром Гудпасчера у детей
Сведения, что болезнь затрагивает только курильщиков со стажем, недостоверны, так как есть случаи заражения детей. Чаще всего болезнь затрагивает подростков от 16-ти лет после перенесенных тяжелых инфекционных или бактериальных инфекций. В процессе этого создаются перекрестные антитела, которые в равной степени атакуют микробов и ткани организма.
Синдром Гудпасчера – это быстро прогрессирующий патологический процесс, который представляет опасность, если был диагностирован уже при легочной недостаточности. Болезнь имеет плохие прогнозы, так как всегда есть вероятность спонтанного рецидива и низкий процент выживания при легочных кровотечениях. Своевременные проверки на рентгене помогут вовремя диагностировать болезнь и подарить вам долгую счастливую жизнь.
| Процедуры и операции | Средняя цена |
| Ревматология / Консультации в ревматологии | от 600 р. 297 адресов |
| Урология / Диагностика в урологии / УЗИ в урологии | от 100 р. 1058 адресов |
| Кардиология / Диагностика в кардиологии / ЭФИ в кардиологии | от 100 р. 1009 адресов |
| Кардиология / Диагностика в кардиологии / УЗИ сердца | от 300 р. 763 адреса |
| Пульмонология / Диагностика в пульмонологии / Исследование функции внешнего дыхания | от 250 р. 474 адреса |
| Пульмонология / Консультации в пульмонологии | от 563 р. 245 адресов |
| Пульмонология / Диагностика в пульмонологии / Рентгенография в пульмонологии | от 350 р. 180 адресов |
| Урология / Консультации в урологии | от 563 р. 128 адресов |
| Урология / Операции на почках / Резекции почки | 104775 р. 90 адресов |
| Урология / Диагностика в урологии / Биопсия в урологии | от 1650 р. 82 адреса |
Диагностика синдрома
При диагностическом изучении патологии, и когда ставится дифференциальный диагноз, очень важен сбор анамнеза, особенно по наследственной генетической линии.
Диагностика начинается с тестирования состава крови на выявление ДНК антител — методом иммуноферментного анализа.
Для более полной картины, необходимо пройти лабораторные и инструментальные исследования заболевания:
- Общий анализ крови;
- Общий анализ урины;
- Метод иммунограммы;
- Анализ мокроты;
- Микроскопия клеток тканей почечного органа, а также лёгких;
- Рентген;
- Замер показателей скорости дыхания и объема вдыхаемого лёгкими воздуха;
- ЭКГ (электрокардиография сердечного органа);
- Метод спирографии;
- КТ лёгких (компьютерная томография);
- Замер давления в крови артерий ионов кислорода и молекул углекислого газа;
- УЗИ (ультразвуковое исследование) почек;
- ЭХО-кардиография сердца.
При диагностическом изучении необходимо чётко отличить синдром Гудпасчера от:
- Заболевания гранулематоз Вегенера;
- Полиартериита узелкового типа;
- Красной волчанкой системного типа;
- Геморрагического типа васкулита.
Данные патологии имеют аутоиммунную этиологию и схожую симптоматику, но у них отсутствуют антитела, которые проявляются к антигенам.
Диагностические критерии
Диагностировать синдром Гудпасчера и установить точный диагноз довольно трудно, так как многие признаки патологии имеют неспецифических характер и симптоматика очень схожа с многими другими заболеваниями.
По этой причине были установлены критерии для диагностического изучения почечно-лёгочного синдрома:
- Сочетание признаков кровотечения лёгких с патологией почек — гломерулонефритом. Это первый признак проявления синдрома Гудпасчера;
- Прогрессирование патологии и быстрое развитие недостаточности почечного органа и недостаточности системы дыхания;
- Анемия, которая проявляется на фоне дефицита в организме молекул железа;
- Завышенная концентрация в составе крови антител, что проявляют агрессию к базальной мембране лёгочных альвеол, а также к клубочкам почек;
- Компоненты антител находятся в сопровождении капилляров.
Диагностика проводится очень тщательно и необходимо исключить патологии, которые тоже проявляются кровохарканьем:
- Туберкулёз лёгких;
- Новообразования в лёгких;
- Онкологические опухоли в бронхах;
- Абсцесс тканей лёгочного органа;
- Пневмосклероз с бронхиальными экстазами;
- Патология сердечного органа, комбинированные пороки сердца, развивающие гипертензию лёгочной этиологии;
- Патологии системы кровотока;
- Заболевания, которые входят в группу васкулитов системного характера;
- Диатезы геморрагического проявления.
Что такое синдром Гудпасчера
Синдром Гудпасчера – тяжелая патология, представляющая собой аутоиммунный синдром с легочным кровотечением и гломерулонефритом. Это системный капиллярит с преимущественным поражением легких и почек по типу геморрагических пневмонита и гломерулонефрита. Заболевают чаще мужчины в возрасте 20 – З0 лет. Согласно медицинским наблюдениям, синдром Гудпасчера чаще всего развивается у людей, имеющих наследственную предрасположенность, которые курят сигареты. Дополнительными отрицательными факторами являются вирусные инфекции, вдыхание углеводородов и некоторые другие факторы. Отмечается связь с вирусной и бактериальной инфекцией, переохлаждением.
Первое описание болезни сделано во время эпидемии гриппа в 1919 г. Обсуждается аутоиммунный патогенез, поскольку обнаружены циркулирующие и фиксированные антитела к базальным мембранам почек, перекрестно реагирующие с антигенами базальных мембран легких.
Одно из существенных достижений врача – разработка нового метода выращивания вирусов на куриных эмбрионах и яйцах. Данная технология позволила разработать вакцины от гриппа, ветряной оспы, натуральной оспы, желтой лихорадки, сыпного тифа, пятнистой лихорадки Скалистых гор и некоторых других вирусных патологий.
За выдающиеся достижения в науке и медицине Эрнст Уильям Гудпасчер был награжден стипендией Фонда Рокфеллера, Медалью Джона Скотта, Коберовской Медалью и рядом других престижных наград и премий. Имел звание почетного доктора Йельского университета, Университета Вашингтона, Тулейнского и Чикагского университетов.
Рекомендации по профилактике
Поскольку точный патогенез недуга на сегодняшний день неизвестен, то и алгоритма его предупреждения не разработано. Общие принципы сводятся к своевременному обращению к врачу. Хотя для синдрома и характерно стремительное развитие, с ним намного проще бороться на ранних этапах возникновения. Поскольку триггеры в формировании недуга – вирусные и бактериальные инфекции, к числу профилактических рекомендаций относится недопущение заражения. Для этого требуется придерживаться принципов здорового образа жизни, что означает правильное и сбалансированное питание, умеренные физические нагрузки и отказ от вредных привычек. Такой подход поддерживает естественную работу иммунитета, являясь основным условием предупреждения проблемы.
Синдром Гудпасчера
Синдром Гудпасчера (синонимы: геморрагическая пневмония с нефритом, идиопатический гемосидероз легких с нефритом, легочные кровотечения с гломерулонефритом, персистирующий гемофтиз с гломерулонефритом) — патологический процесс, в основе которого лежат аутоиммунные нарушения с поражением базальных мембран легочных альвеол и почечных клубочков. Клиническая картина описана впервые в 1919 г. Е. Goodpasture. Синдром Гудпасчера — редкое заболевание; чаще поражает лиц молодого возраста (от 12 до 35 лет). Среди больных преобладают мужчины.
Этиология заболевания неизвестна. Возникновение его иногда связывают с вдыханием летучих углеводородов и других органических растворителей. Ряд авторов рассматривают синдром Гудпасчера как вариант течения идиопатического гемосидероза легких, что косвенно подтверждается существованием клинически и патоморфологически переходных состояний. В отличие от коллагенозов, при синдроме Гудпасчера отсутствуют явления васкулита. Предположение о вирусной природе не имеет достаточных фактических подтверждений .
Патогенез. В настоящее время считается доказанным, что у больных с синдромом Гудпасчера образуются аутоантитела к базальным мембранам легочных альвеол и почечных клубочков (имеющих общие антигенные структуры). Высказывается несколько гипотез о причине образования этих аутоантител — под действием экзогенных антигенов образуются антитела, повреждающие альвеолярные и гломерулярные базальные мембраны; изменение базальных мембран происходит в результате инфекции или воздействия токсических химических факторов (органические растворители и др.); нарушение выделительной функции почек замедляет выведение продуктов распада базальных мембран, что приводит к образованию аутоантител к ним.
Вопрос о первичной локализации заболевания окончательно не решен, хотя поражение легких, как правило, предшествует поражению почек.
Патологическая анатомия. При гистологическом исследовании выявляются геморрагический некротизирующий альвеолит (изменения в легких, аналогичные идиоматическому гемосидерозу легких) и нефрозонефрит с очаговыми внутрикапиллярными тромботическими изменениями и развитием гломерулярного фиброза.
Клиника. Наиболее характерными признаками синдрома Гудпасчера являются кровохарканье (повторные легочные кровотечения) и анемия. К ним часто присоединяются прогрессирующая одышка, кашель, боли в грудной клетке, похудание. На рентгенограммах выявляются мелкосетчатая деформация легочного рисунка, мелкоочаговые изменения. Может повышаться температура тела.
К этим, как правило, первым признакам синдрома Гудпасчера вскоре добавляются симптомы поражения почек: протеинурия, гематурия, цилиндрурия, повышение уровня остаточного азота в крови, периферические отеки. Прогрессирует гипохромная железодефицитная анемия. При присоединении вторичной инфекции отмечаются соответствующие изменения в формуле крови.
Течение болезни неуклонно прогрессирующее и заканчивается смертью вследствие повторных легочных кровотечений или азотемической уремии.
Лечение. Некоторое замедление прогрессирования процесса может дать раннее назначение кортикостероидов и иммуносупрессантов (азатиоприн, циклофосфамид, 6-меркаптопурин и др.). Повторный гемодиализ несколько продлевает жизнь больным. При некупирующейся уремии (после предварительного гемодиализа) иногда производят нефрэктомию (с последующей пересадкой почек), что позволяет устранить источник антигенного раздражения. С целью удаления циркулирующих антител в последние годы применяется плазмаферез.
Отмечено, что антитела против базальных мембран почечных клубочков перестают определяться в сыворотке крови через 6-8 месяца от начала заболевания. Поэтому интенсивная терапия в течение этого периода (кортикостероиды, иммуносупрессанты, гемодиализ, плазмаферез, нефрэктомия), возможно, позволяет продлить жизнь больного до прекращения аутоантителогенеза.
Симптоматическая терапия включает повторные переливания крови, назначение препаратов железа.
Прогноз неблагоприятный.
Признаки и симптомы
Основными симптомами синдрома Гудпасчера являются чрезмерное кровотечение в легкие (легочное кровотечение) и воспаление фильтрующих структур (клубочков) или почек (гломерулонефрит). В некоторых случаях инфекция верхних дыхательных путей может предшествовать развитию расстройства. Общие симптомы, связанные с синдромом, могут включать:
- лихорадку;
- тошноту;
- усталость.
Легочное кровотечение может привести к эпизодам, когда больные кашляют кровью (кровохарканье). Серьезность этого признака может варьироваться от нескольких пятен до чрезмерного количества крови. Пострадавшие могут также иметь затрудненное дыхание (одышка), апатию, боль в груди, сухой грубый звук из горла и/или частый кашель. В редких случаях у пораженных может наблюдаться ненормальное накопление жидкости (отек) в ткани легких. Легочные аномалии обычно отмечаются до или одновременно с почечными аномалиями примерно в 70 процентах случаев.
Воспаление фильтрующих структур (клубочков) почек (гломерулонефрит) может привести к неспособности почек перерабатывать отходы из крови и выводить их с мочой (острая почечная недостаточность). Почечная недостаточность обычно приводит к уменьшению количества мочи, выделяемой организмом. Дополнительные симптомы, связанные с почечной недостаточностью, могут включать:
- бледность кожных покровов;
- сонливость;
- тошноту и/или рвоту.
Тяжелые осложнения почечной недостаточности включают кровотечение в желудок и/или уменьшение количества циркулирующих эритроцитов (анемия).
В редких случаях у пострадавших может наблюдаться высокое кровяное давление (артериальная гипертензия) и/или боль и отек суставов (артрит). В некоторых случаях симптомы синдрома Гудпасчера могут повториться после лечения.
Причины развития
Этиология заболевания до сих пор остается неясной. Считается, что в основе патологического процесса лежат иммунологические повреждения: к базальным мембранам почечных клубочков и легочных альвеол вырабатываются антитела, которые приводят к воспалению и нарушению работы почек и легких. Сочетанное поражение этих органов объясняется общей антигенной структурой их базальных мембран.
Нередко синдром наблюдается вскоре после гриппа или вдыхания углеводородов. В связи с этим предполагается, что от таких воздействий изменяется химическая структура антигенов мембран. В результате они и приобретают аутоантигенные свойства, вызывающие выработку антител. Таким образом, относительно причин образования аутоантител, существует несколько гипотез:
- инфекционные болезни или токсические воздействия химических веществ;
- действие экзогенных (попавших в организм из окружающей среды) антигенов;
- замедление вывода продуктов распада базальных мембран в связи с нарушением выделительной работы почек.
Точной причины синдрома Гудспачера до настоящего времени не установлено. Наиболее изучены случаи, связанные с:
- вирусной инфекцией (чаще грипп, вирус гепатита А);
- лекарственными препаратами (антибиотики группы пенициллина, Карбимазол);
- вредными и ядовитыми веществами на производстве (пары бензина, растворителей, лакокрасочное и табачное производство);
- значительным переохлаждением организма;
- хроническим отравлением никотином при курении.
Выявлена генетическая предрасположенность у лиц, имеющих специфические аллели (участки) в генах (HLA-DRwl5, HLA-DR4 и HLA-DRB1). Возможность наследственной передачи подтверждена случаями синдрома Гудпасчера у лиц из одной семьи.
Причины
Причина синдрома Гудпасчера неизвестна. Поэтому меры ее профилактики не разработаны.
Установлены некоторые факторы, возможно, имеющие отношение к возникновению заболевания:
- вирусные инфекции, например, грипп А2c,
- длительный контакт с бензином и органическими растворителями,
- курение,
- ударно-волновая литотрипсия («дробление камней») в мочеточнике при мочекаменной болезни,
- генетические особенности – наличие у человека некоторых генов системы HLA.
Острое начало: симптомы синдрома Гудпасчера
Начало острое с высокой лихорадкой, кровохарканьем или легочным кровотечением, одышкой. При аускультации обилие звонких влажных хрипов в средних и нижних отделах легких, рентгенологически – множественные очаговые или сливные затемнения в обоих легочных полях. Тяжелый, прогрессирующий гломерулонефрит развивается почти одновременно, быстро приводя к почечной недостаточности. Повторные кровохарканье и гематурия ведут, как правило, к анемии, усугубляющейся при почечной недостаточности. При лабораторном исследовании: анемия, лейкоцитами и повышенная СОЭ. Характерным иммунологическим признаком болезни являются антитела к базальным мембранам почки. Прогноз обычно неблагоприятен – смерть наступает в ближайшие 6 мес – 1 год от начала болезни при явлениях легочно-сердечной или почечной недостаточности.
В клинической практике принято выделять три варианта течения синдрома Гудпасчера: злокачественный вариант, умеренный и медленный.
- Злокачественная форма синдрома Гудпасчера. При злокачественной форме отмечается рецидивирующая геморрагическая пневмония. В данном случае гломерулонефрит развивается стремительно. Начинается злокачественная форма патологии с легочных кровотечений и острой почечной недостаточности, что требует проведения интенсивной терапии.
- Умеренная форма. В данном случае легочно-почечный синдром развивается медленно и выражен достаточно умеренно.
- Медленная форма. В данном случае в клинической картине преобладают явления гломерулонефрита и хронической почечной недостаточности, а вот легочные проявления заболевания развиваются достаточно редко.
Из специфических симптомов синдрома Гудпасчера, как правило, первыми поражаются легкие; у больного отмечается кашель, прогрессирующая одышка, боли в грудной клетке, кровохарканье и легочное кровотечение. Нередко при синдроме Гудпасчера отмечается осложнение в виде сердечной астмы и отека легких.
К легочным проявления синдрома через определенное время присоединяются и почечные симптомы: олигурия, гематурия, артериальная гипертензия, периферический отек и другие. В ряде случаев синдром Гудпасчера сопровождается артралгией, миалгией, кожными геморрагиями, перикардитом и некоторыми другими симптомами.
Виды патологии
По клиническому течению синдрома Гудпасчера выделяют 3 основных типа:
- злокачественный синдром с часто рецидивирующей пневмонией с тяжелым течением и быстропрогрессирующим гломерулонефритом;
- с медленными и менее выраженными изменениями в парных органах дыхания и выделения;
- синдром с преобладанием интенсивности развития почечной недостаточности.
Медицинские новости
На рабочем совещании в правительстве Санкт-Петербурга принято активнее развивать программу по профилактике ВИЧ-инфекции. Одним из пунктов является: тестирование на ВИЧ инфекции до 24% населения в 2020 году.
Специалисты сходятся во мнении, что необходимо привлечение внимания общественности к проблемам сердечно-сосудистых заболеваний. Некоторые из них являются редкими, прогрессирующими и трудно диагностируемыми. К таким относится, например, транстиретиновая амилоидная кардиомиопатия
12, 13 и 14 октября, в России проходит масштабная социальная акция по бесплатной проверке свертываемости крови – «День МНО». Акция приурочена к Всемирному дню борьбы с тромбозами.
Заболеваемость менингококковой инфекцией в РФ за 2020 г. (в сравнении с 2020 г.) выросла на 10 % (1). Один из распространенных способов профилактики инфекционных заболеваний – вакцинация. Современные конъюгированные вакцины направлены на предупреждение возникновения менингококковой инфекции и менингококкового менингита у детей (даже самого раннего возраста), подростков и взрослых.
Грядут долгие выходные, и, многие россияне поедут отдыхать за город. Не лишним будет знать, как защитить себя от укусов клещей. Температурный режим в мае способствует активизации опасных насекомых…
Как развивается
Эта заболевание является аутоиммунным. В крови появляются антитела, направленные против клубочковой мембраны в почках. Они связываются с чувствительными рецепторами клеток мембраны и запускают цепь реакций, приводящих к повреждению тканей.
Механизм аутоиммунного повреждения сосудистой стенки
Базальная мембрана состоит из коллагена и, в свою очередь, является поддерживающей конструкцией для внутреннего и наружного эпителия сосудов, и они вездесущи в организме человека. Но только в альвеолах легких и в почечных клубочках клетки базальных мембран страдают клинически, поскольку содержат большее количество структур, которые распознает иммунная система.
Кроме того, поскольку через почки постоянно проходит весь объем крови, то клубочковые клетки более доступны для циркулирующих антител.