Причины кардиалгии
Кардиалгия, как функциональное состояние, не наносит вреда здоровью больного и не опасна для его жизни. При этом лечить кардиальные боли необходимо. Она является проявлением болезней, развивающихся в организме человека. Поэтому для устранения боли пролечивают имеющиеся заболевания. Факторы, вызывающие кардиалгию, делятся на сердечные и внесердечные.
Со стороны сердца
Чаще всего кардиалгическую боль путают с состоянием больного в процессе приступа стенокардии
Важно уметь различать эти болезни, поскольку они имеют схожую симптоматику. Если оставить непролеченным приступ стенокардии, он переходит в инфаркт
Тогда на участке проекции сердца после физической либо эмоциональной нагрузки появляется сжимающая и давящая боль. Прием нитроглицерина при стенокардии не приносит облегчение.
Кроме стенокардии, болезненность в области сердца вызывают некоторые другие патологии:
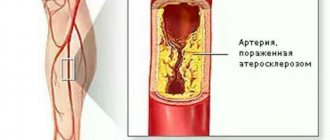
- Кардиомиопатия представляет собой изменения в мышечной ткани сердца структурного характера, которые нарушают нормальную работу желудочков. Заболевание имеет разные формы и развивается из-за воспалительных процессов, дистрофии либо склеротического состояния в сердечной мышце.
- Расслаивающаяся аневризма аорты признана смертельно опасным для больного состоянием, при котором между оболочками аорты скапливается кровь.
- Гипертония, возникающая на фоне гипертрофических изменений в левом желудочке.
- Миокардит, представляющий собой воспаление сердечной мышцы острого или хронического характера.
- Различные нарушения, связанные с деформацией клапанов сердца либо больших магистральных сосудов.
- Гипертрофия со стороны левого желудочка, возникающая из-за длительной гипертонии или стеноза в устье аорты.
- Перикардит, сопровождающийся выходом жидкости в пространство между листками перикарда или сращиванием оболочек.
- Эндокардит бактериального характера, который возникает из-за заражения стрептококками или внутривенного введения некоторых препаратов.
Важно!
Любые из этих процессов вызывают болезненность в оболочках сердца. Она отличается от стенокардической боли. Во время приступа кардиалгии дискомфорт вызывают продукты распада клеточного обмена, раздражающие нервные окончания. Во время инфаркта либо стенокардии болезненность развивается из-за воздействия на клетки мышцы сердца либо коронарные артерии. Поэтому для снятия боли применяют разные лекарственные средства.
Со стороны других органов
Иногда кардиалгию вызывают болезни органов, находящихся рядом с сердцем. Тогда говорят о торокоалгии, поскольку болезненный синдром не зависит от патологии сердца, а только имитирует ее. К тому же болезненность в сердце бывает рефлекторного характера и развивается одновременно с дискомфортом в находящемся рядом органе.
Кардиалгию провоцируют такие болезни:
- Патологические процессы, связанные с опорно-двигательным аппаратом. Сюда относят межпозвонковую грыжу, локализующуюся в шейно-грудном участке позвоночного столба, искривление позвоночника, травмы в области груди, остеохондроз, межреберную невралгию. Все эти заболевания возникают как в зрелом возрасте, так и у молодых людей.
- Патологии органов пищеварения, которые включают эзофагит разной формы, рефлюксную болезнь, гастриты, язву, рак, панкреатит, холецистит и другие.
- Болезни органов дыхательной системы, к которым относят бронхит, пневмонию, ларинготрахеит, рак легких.
- Патологические состояния органов средостения, включающие медиастинит, пневмомедиастинум, рак лимфоузлов.
Как болезни дыхания имитируют боли в сердце?
При анализе характера болевых ощущений необходимо учитывать индивидуальную зависимость каждого человека от порога восприятия боли, чувствительности, состояния нервной системы. Жалобы пациентов могут выглядеть очень красочно, описываться эмоционально, но не иметь никаких объективных признаков боли.
А у других «молчунов» хватает терпения выдержать очередь на прием и буквально положить на стол обездвиженную руку. Мы разберем наиболее типичные проявления кардиалгического синдрома в его связи с причинами.
Кроме ишемической болезни, существует другая патология, которая сопровождается болями в области сердца.
Миокардит — болевой синдром непостоянный, слабо выражен, заболевание выявляется по нарушениям ритма, признакам декомпенсации сердечной деятельности:
- тахикардии,
- одышке в покое,
- отекам на стопах.
В диагностике важно выяснить связь с недавно перенесенным инфекционным заболеванием (грипп, ОРВИ, скарлатина, ангина).
Экссудативный перикардит — боли напоминают стенокардитические, но длятся гораздо дольше, не снимаются Нитроглицерином. Могут носить «тупой» характер. Сопровождаются сдавлением пищевода, поэтому у пациента имеется затрудненное глотание. Лицо больного резко цианотично, значительно выражена одышка.
Еще статья: Давящая боль в сердце
Аневризма аорты — боли носят постоянный характер, если в воспалительный процесс вовлечены близлежащие нервы, и нестойкий, если на начальном этапе происходит только сдавление во время изменения положения тела. Отдают в плечо, левую руку и лопатку, межлопаточную зону. Сопровождаются осиплостью голоса, сухим кашлем, икотой. Сдавление соседних нервов и вен вызывает:
- отек лица, шеи;
- сужение зрачка и западение вовнутрь глазного яблока;
- расширение или сужения сосудов левой половины головы, шеи;
- цианотичный оттенок кожи.
При расслоении аневризмы боль наступает внезапно, носит режущий характер, часто связана с физическими усилиями. Возможна картина шока:
- холодный пот,
- падение давления,
- потеря сознания,
- судороги.
Заболевания легких и плевры воспалительной природы наиболее часто имитируют кардиалгию при:
- плевритах с выпотом в полость плевры;
- левосторонней крупозной плевропневмонии;
- левостороннем пневмотораксе (проникновение воздуха в плевральную полость со сжатием легкого).
Если начало вызвано пневмонией, то, кроме болей, у пациента будет высокая температура, кашель с мокротой, признаки интоксикации. Максимальные боли возникают при попытке глубоко вдохнуть. Из-за этого дыхание больного поверхностное.
Левосторонний плеврит можно выявить с помощью рентгенографии
Пневмоторакс возникает при травме, у больных с кавернозным туберкулезом. Состояние приравнивается к шоковому, боли очень интенсивные. В связи со сжатием легкого у пациента выраженная дыхательная недостаточность с удушьем.
Причины кардиалгии
Пока не поставлен окончательный диагноз, все болевые симптомы в левой стороне груди считаются функциональной кардиалгией. Указанная патология может быть связана с сердечными заболеваниями, либо быть следствием дисфункции другого органа.
Сердечные причины
- Стенокардия.
- Инсульт.
- Инфаркт миокарда.
- Дисгормональная кардиомиопатия. Возникает в пубертатном периоде развития, при патологических нарушениях в щитовидной железе, при гормональной терапии.
- Гипертрофия миокарда — разрастание мышцы сердца под влиянием высокого АД, занятий профессиональным спортом, тяжелой физической работы.
- Миокардит — воспалительные явления в мышечной структуре сердца. Виной этому являются бактериальные и вирусные инфекции.
- Дисфункция перикарда или эндокарда.
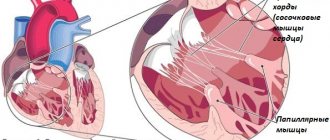
- Пролапс митрального клапана — дефект створок клапана, по причине чего часть крови попадает обратно в предсердие.
- Кардиалгия, связанная с аномалиями и в сердце и сосудах, требует скорого и неотложного лечения.
Внесердечные причины
Нейроциркуляторная дистония (НЦД). Формируется, если разбалансирована работа различных отделов ЦНС. Боль за грудиной сопровождается дыхательными расстройствами, потливостью, головокружениями. Человек с НЦД тревожен, мнителен, психически неустойчив, быстро устает.
Боли начинаются после сильных нервных потрясений или физических перегрузок. Прием нитроглицерина не дает эффекта, так как приступ не связан с сужением сосудов. Заболевание поражает молодых людей до 35 лет.
Депрессии и неврозы. Нарушение функций коры головного мозга вызывают болевые ощущения в сердце, перебои ритма, страх смерти.
У таких больных часто формируется психогенная кардиалгия (кардионевроз), развитию которого способствуют нервные срывы, сложности в адаптации, трудноразрешимые проблемы.
Боязнь за здоровье заставляет человека ходить по врачам, соглашаться на многочисленные обследования. Тот факт, что никаких патологий найти не могут, не успокаивает пациента, а наводит на мысль о неизлечимых болезнях. Развивается кардиофобия — боязнь инфаркта, остановки или разрыва сердца.
Шейно-плечевой синдром. Кроме болей в левой части груди, характеризуется снижением АД на левой руке, пониженной температурой тела, отеками рук. Причина — сдавливание подключичных сосудов и нервных окончаний. Болевой синдром появляется при переносе тяжестей или поднятии рук над головой.
Остеохондроз (поражение межпозвонковых хрящей) или грыжа (выпячивание) межпозвонкового диска. Боль в груди часто появляется ночью, при рефлекторном положении тела (когда руки отведены вверх или заложены за голову). Нервные волокна в этом положении сдавливаются, а длительное неподвижное положение еще больше усугубляет ситуацию.
Сюда же относится так называемая вертеброгенная кардиалгия — следствие дегенеративных нарушений в грудной части позвоночника. Сильная боль в сердце возникает при повороте головы или туловища, при вздохе, кашле, взмахе руки. С такими нарушениями следует срочно идти к ортопеду.
Опоясывающий лишай, торакалгия (межреберная невралгия), невринома спинномозговых нервов. При этих заболеваниях боль в груди может быть интенсивной и длиться несколько суток. Ее не могут облегчить даже мощные препараты, вроде морфина. Этот факт облегчает постановку диагноза.
Воспаление средостения (анатомического пространства между легкими) со сдавливанием нервных окончаний.
Истощение, белковая недостаточность, алкоголизм. Здесь симптомы кардиалгии связаны с нарушением обмена веществ.
Язва желудка, диафрагмальная грыжа, эзофагит. Болевые симптомы исчезают после вставания или приема противокислотных препаратов (антацидов).
Трахеит, бронхит, легочная гипертензия, плеврит, рак легких.
Беременность, роды, климактерический период у женщин.
Высокое стояние диафрагмы при ожирении.
Бурный рост у детей, нарушении нервной регуляции у подростков.
При всех перечисленных состояниях отсутствуют видимые органические нарушения сердца и коронарных сосудов. Течение кардиалгии в этих случаях доброкачественное, жизненный прогноз хороший.
Причины возникновения недуга
Развитие данного синдрома связано с чрезмерным возбуждением блуждающего нерва. Это происходит из-за повышенной чувствительности и растяжения окончаний нервных волокон, занимающих нижнюю полость пищевода, один из отделов кишечника и кардиальную зону желудка.
Обычно гастрокардиальный синдром формируется под воздействием следующих проблем со здоровьем:
- язва;
- злокачественные опухоли;
- патологии артерий;
- диафрагмальная грыжа.
В группе риска находятся люди со следующими проблемами:
- легкая возбудимость ЦНС;
- гиперстеническое телосложение;
- ожирение.
Склонны к развитию синдрома пожилые мужчины и женщины, а также часто переедающие люди.
Симптомы кардиалгии
Болезненные ощущения в области сердца имеют зависимость от положения тела, например усиливаются от наклона вперед, если поднять вверх левую руку, от глубокого вдоха, при ношении тяжестей, при вождении машины.
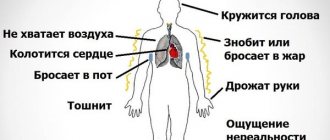
Характер боли возможен колющий, режущий, ноющий. Больные испытывают при кардиалгии смертельный страх, ощущают недостаток воздуха, начинают паниковать, сердцебиение усиливается, появляется потливость, темнеет перед глазами, начинается головная боль.
Пациенты отмечают снижение температуры тела, отеки кистей, пониженное артериальное давление. Может быть затруднено глотание (синдром Барре-Льеу), встречающееся чаще у пожилых людей с короткой шеей. При сдавливании подключичной артерии (синдром Наффцигера) и при наличии добавочного шейного ребра (синдром Фальконера-Ведделя), больные жалуются на боль в плече с иррадиацией в ладонь, низкое давление, зябкость, слабый пульс.
Если это психогенная кардиалгия, то боли чаще наблюдаются в верхушке сердца, боль при этом может перемещаться. Кардиалгия вегетативного криза характеризуется очень длительными болями давящего или ноющего характера, Валидол и Нитроглицерин в этом случае не облегчает состояния. При этом повышается артериальное давление, поэтому можно спутать кардиалгию вегетативного криза с гипертоническим кризом. Пациенты отмечают вялость, слабость, чувство страха, появляется дрожь в теле, может начаться одышка, появляется ощущение нехватки воздуха, учащается сердцебиение.
Симпаталгическая кардиалгия характерна сильной жгучей болью в сердце и за грудиной. При этом пациенты жалуются на сильную болезненность кожи. При кардиалгии, связанной с заболеваниями желудочно-кишечного тракта, кроме боли в сердце пациента беспокоит тошнота или рвота, ощущение тяжести слева под ребрами, живот вздут, появляется изжога, кислый вкус во рту, отрыжка.
При кардиалгии, связанной с воспалением легких и плевритом, отмечают высокую температуру тела, слабость, плохое самочувствие, бледность, одышку, кашель (вначале сухой, потом влажный), с одной стороны появляется скованность грудной клетки.
Если причины возникновения кардиалгии — заболевания позвоночника, то больного беспокоят боли в спине, межлопаточные боли. При остеохондрозе боль в сердце принимает режущий, колющий, стреляющий характер, боли отдают в руку, появляется онемение, снижается чувствительность конечностей, появляется покалывание. При межреберной невралгии боли кратковременные, колющие.
При дисгормональной кардиалгии ощущается тяжесть, стеснение в груди, режущая, жгучая, прокалывающая боль, которая бывает долговременной и непродолжительной, чаще ночью. Часто при этом пациентам не хватает воздуха, это не истинная одышка, а именно чувство нехватки воздуха. Бывает при этом потеря сознания, обмороки, боль сопровождается характерными «приливами», повышенной потливостью, ощущением покалывания, головными болями, сердцебиением, чувством остановки сердца, спазмами в горле, головокружениями. Настроение у больных снижено, характерна раздражительность, эмоциональная лабильность.
Как происходит приступ кардиалгии?
Приступ при кардиальном синдроме начинается с чувства сдавливания груди, чаще левой ее части. Далее боль становится жгучей, ноющей и режущей. Нитроглицерин в таком случае не помогает.
При приступе человек начинает потеть, становится раздражительным, жалуется на головные боли, чувство остановки сердца,чувство страха смерти. Приступы могут быть короткими (несколько секунд), и длительными (до нескольких часов).
Приступ так сильно влияет на человека, что после его окончания больной становится беспомощным, поэтому необходима психологическая помощь. Поддержка близких в таких ситуациях играет большую роль. После приступа люди люди возвращаются к привычной жизни без потери трудоспособности.
Симптомы кардиалгии
Как вы уже догадались, любые болевые ощущения в левой части груди, пока не установлен окончательный диагноз, расцениваются как кардиалгия. Рассмотрим наиболее распространённые симптомы кардиалгии и причины её появления.
Довольно часто в медицинской практике кардиалгия у пациента является признаком развития нейроциркуляторной дистонии. Данному заболеванию присущи переутомление, длительные боли в области сердца, ощущение неполноценного вдоха. Также возможно наличие головных болей и постоянного чувства тревоги по любому незначительному поводу. Приём нитроглицерина в таких случаях бесполезен, он не избавит пациента от боли, так как кардиалгия не связана с сужением сосудов, и лекарство здесь будет бездейственно.
Кардиалгия может быть вызвана грыжей межпозвонкового диска и остеохондрозом, при этом интенсивность неприятных ощущений не зависит от физических нагрузок. Их усиление происходит при определённом положении и движении головы или рук. Наиболее неприятные ощущения возникают во время сна, когда спящий рефлекторно отводит руки в сторону или под голову. Такая кардиалгия, симптомы которой описаны выше, ни в коем образе не связана с заболеваниями сердца. Причину её возникновения должен устранять опытный врач-ортопед, к которому необходимо как можно быстрее обратиться за помощью.
Шейно-плечевой синдром приводит к тому, что происходит сдавливание подключичных артерий и вен. В результате человек при ношении тяжестей и поднятии рук вверх ощущает боль в левой части тела. Также у больных наблюдается низкое артериальное давление, пониженная температура тела, замечается отёчность кистей. Пугаться этого не стоит, так как это является описанием симптомов болезни кардиалгии, которые свидетельствуют о патологической гипертрофии.
Нередко кардиалгия появляется в результате межрёберной невралгии, опоясывающего лишая или невриномы корешков. Последнее заболевание может вызвать у пациента такую сильную кардиалгию, что помочь не сможет даже морфин. Этот факт является одним из основных при постановке окончательного диагноза.
Если вы страдаете избыточным весом, то не удивляйтесь, если обнаружите у себя симптомы кардиалгии. Этому заболеванию подвержены и люди, ведущие малоподвижный образ жизни. Неприятные ощущения возникают сразу после принятия пищи, их нередко путают со стенокардией. Правильный диагноз – кардиалгия у вас или нет,можно поставитьтолько после тщательной подготовки анамнеза.
Ноющие и колющие боли в левой области грудной клетки появляются и при таких заболеваниях как плеврит, лёгочная гипертония, миокардит и перикардит. Их часто путают с симптомами кардиалгии. Для выявления точного диагноза необходимо обследование и консультация грамотного врача.
Почему возникает данный синдром?
Этиология синдрома в наше время не выяснена. Но существуют факторы, которые являются провоцирующими в развитии патологии.
Они следующие:
- увеличение симпатической активности;
- изменения в микроциркуляции;
- нарушения эндотелиальных функций;
- гиперкалиемия;
- большое количество инсулина в крови;
- чрезмерная чувствительность к болевым ощущениям;
- грудной остеохондроз;
- хронический воспалительный процесс;
- повышенная жесткость артерий.
Как правило, синдром Х встречается у женщин во время менопаузы. Они ощущают боль в груди, подобную приступу стенокардии, но нитроглицерином она не снимается. Одновременно может бытья выявлен и психический недуг. Бывают и другие ситуации — если женщины при климаксе начинают прием гормональных препаратов, то боли в области груди уменьшаются.
Диагностика и дифференциальный диагноз
Уже исходя из характера болевых ощущений в области сердца, врач может предположить тот или иной диагноз у пациента с кардиалгией. Для этого следует знать некоторые особенности болевого синдрома при разной патологии.
Так, если пациент описывает боли в грудной клетке, как давящие или жгучие, возникающие после нагрузки и проходящие самостоятельно или после приема нитроглицерина, то врач должен заподозрить такую серьезную патологию, как стенокардия. Длительно некупируемый приступ стенокардии (в течение 15 минут и дольше) может свидетельствовать о развитии инфаркта миокарда, который, в свою очередь, характеризуется резко выраженной интенсивной давящей или жгучей болью в грудной клетке. Таким образом, давящий или жгучий характер боли в области сердца свидетельствует о стенокардии или инфаркте миокарда.
Также врача должна насторожить очень выраженная, сильнейшая боль в области сердца, отдающая в лопатки или в поясницу, вызванная расслаивающей аневризмой грудного отдела аорты. Больной мечется от боли, не может принять одно положение, отмечается общее тяжелое состояние пациента, близкое к шоку.
Колящий, стреляющий, пульсирующий, разлитой характер болевых ощущений более характерен для кардиалгии, обусловленной заболеваниями сердца, а также для функциональной кардиалгии при ВСД или при повышенных психо-эмоциональных нагрузках. Кроме этого, боль «прострелами», усиливающаяся при попытке глубокого вдоха и при перемене положения тела, является патогномоничным симптомом межреберной невралгии и остеохондроза.
Жгучие или распирающие боли, усиливающиеся после еды, возникновение болей в утренние часы после длительного нахождения в горизонтальном положении, невозможность свободного проглатывания пищи (дисфагия), необходимость запивать пищу холодной или теплой водой, наиболее характерны для гастро-эзофагеального рефлюкса или для ахалазии кардии. Боли в области сердца, сопровождающиеся болевым синдромом в подреберьях, тошнотой и рвотой могут свидетельствовать о развитии острого или обострении хронического холецистопанкреатита.
При боли в грудной клетке, сопровождающейся высокой температурой тела, саднением за грудиной и кашлем, врач должен исключить воспалительный процесс в трахее и бронхах. Если у пациента развилась плевропневмония или плеврит, боли в левой или правой половине грудной клетке становятся более выраженными и напоминают болевой синдром при межреберной невралгии.
Для того, чтобы провести полноценную дифференциальную диагностику кардиалгии, врач должен направить пациента на проведение инструментальных методов исследования. Так, любому пациенту с кардиалгией обязательно проведение ЭКГ и рентгенографии органов грудной клетки. Далее, в зависимости от характера боли в грудной клетке, пациенту проводятся ФЭГДС, УЗИ сердца и внутренних органов, рентген, МРТ грудного и шейного отделов позвоночника, а в диагностически неясных случаях — КТ или МРТ всей грудной полости. Окончательный диагноз пациенту с кардиалгией устанавливается после полного клинического и лабораторно-инструментального обследования.
Терапия синдрома
К большому сожалению, конкретного лечения синдрома Х в наше время не разработано. Основой выбора терапии служит выявленная причина приступа. Нередко необходима консультация других специалистов, а также комплексный подход к лечению.
В зависимости от наличия тех или иных симптомов,врачи могут назначить следующие группы лекарственных препаратов:
- Антиангинальные средства.
- Гипотензивные средства.
- Седативные препараты.
- Нестероидные лекарства.
- Психотропные лекарства.
Важным фактором при лечении кардиального синдрома является образ жизни. Встречаются ситуации, когда врач советует больному сменить место жительства или поменять работу.
Кроме того, рекомендуется следить за своим весом и уровнем холестерина в крови. Если он будет повышен, то врач назначит препараты из группы статинов.
Обратите внимание! Конкретный препарат и его дозировку должен подбирать только лечащий врач. Если болевые проявления в области сердца носят психологический характер, то большую роль в таком лечении будет играть консультация психотерапевта.
Функциональная кардиалгия
Выше были перечислены возможные причины кардиалгии. В том случае, если у пациента в процессе детального обследования не было выявлено органической патологии сердца или другого органа, то для него рассматривается вероятность функциональной кардиалгии. Особенно такой диагноз правомочен для пациента молодого возраста, имеющего в анамнезе вегето-сосудистую дистонию, а также не соблюдающего принципы здорового образа жизни, к которым относится достаточный сон, правильное питание, отсутствие стрессовых ситуаций. То есть практически любой современный житель мегаполиса с постоянным недосыпом и нерегулярными перекусами фаст-фудом, испытывающий колоссальные психо-эмоциональные перегрузки на работе, имеет все шансы заполучить не только гастрит, но и функциональную кардиалгию.
Отдельно выделяют психогенную форму кардиалгии, которая обусловлена сильными переживаниями пациента и чаще встречается у молодых женщин с лабильной и подвижной психикой. При этой форме у пациента отсутствуют признаки органического поражения внутренних органов, а боль в сердце сопровождается сильнейшим страхом смерти, нехваткой воздуха и невозможностью вдоха, а также другими признаками панической атаки.
У женщин в климактерическом периоде также возможно возникновение функциональной кардиалгии, обусловленной гормональным дисбалансом в организме. Но все равно следует быть начеку, потому что после того, как функция яичников угасает окончательно, и женских половых гормонов становится недостаточно для выполнения их защитных свойств, у женщины возрастает риск развития инфарктов и инсультов.
Лечение кардиалгии
Лечение кардиалгии требует разрыва цепочки нервных связей, имитирующих сердечную боль. Наиболее приемлемы седативные средства с легким успокаивающим действием (настойки пустырника, валерианы, Корвалол, Новопассит). Это растительные препараты, не вызывающие привыкания.
Сильные боли нуждаются в обезболивающих средствах.
При вертеброгенной симптоматике помогают Найз, Кеторол с Нимесулидом, назначаются витамины группы В, физиопроцедуры (электрофорез, ультразвук, диадинамические токи). Сдавление позвоночных дисков требует лечения вытяжением, консультации хирурга.
Упорные язвенные боли и эзофагит, возможно, служат показанием к оперативному лечению в целях предупреждения перехода в раковую опухоль. Для снижения панкреатической секреции используют спазмолитики (Атропина сульфат, Платифиллин), противоферментные средства (Контрикал или Гордокс).
Некоронарные заболевания сердца имеют свои принципы лечения: антибиотики, сердечные гликозиды, мочегонные, β-блокаторы.
Во всех случаях кардиалгий к обеспокоенности человека стоит подходить с вниманием и сочувствием. Только полное обследование и консультация опытного врача позволят исключить болезнь сердца.
Чтобы больной избавился от симптомов кардиалгии, нужно вылечить болезни, которые ее вызывают. Лечение производится профильным специалистом узкой сферы.
Например:
- Кардиолог;
- Невролог;
- Эндокринолог;
- Пульмонолог;
- Гастроэнтеролог;
- Психотерапевт.
Лечение может сопровождаться:
- Изменением образа жизни. Например, необходимо наличие регулярных физических нагрузок (бег, плавание, ходьба), полноценный сон, а также исключить всяческие стрессовые ситуации;
- Длительной медикаментозной терапией. Она включает в себя ограниченность в физических нагрузках; употреблением препаратов, которые снимают воспаление; мочегонные препараты (убирают лишнюю жидкость в организме);
- Психотерапией, выполнение всех советов психотерапевта позволит колоссально сократить силу и частоту неприятных ощущений. Также прием у специализированного врача поможет избавиться от страха и паники на момент наступления приступа, а также настроит вас на благоприятное настроение.
В то же время, если вы обнаружили симптомы кардиалгии, необходимо принять любое средство для успокоения. Например, валокордин, корвалдин или корвалол. В том случае, если боль не прекращается, необходимо принять аналгин или пенталгин, а под язык положить таблетку валидола.
А также необходимо выйти на свежий воздух или открыть окно. Если на протяжении получаса не будет никакого положительного эффекта, необходимо вызвать скорую помощь.
Психогенная кардиалгия: симптомы и лечение
Данная разновидность кардиалгии развивается в результате депрессий или стрессов. При психогенной кардиалгии симптомы носят пульсирующий постоянный характер.
Пациенты отмечают болезненность и жжение в сердечной зоне, а также левом подреберье. При этом может возникать либо ощущение распирания, либо пустоты в груди.
Кроме того, больные часто указывают на усиление чувствительности кожи левого соска.
Психогенная кардиалгия, симптомы которой несколько отличаются от таковых при патологиях иного генеза, может сопровождаться иррадиацией боли в позвоночник, поясницу, шею и половые органы. Кроме того, боль часто сочетается с пощипыванием, покалыванием, ползаньем мурашек и другими неприятными ощущениями.
Лечение данной формы недуга сводится к устранению основного этиологического фактора (то есть стрессов и депрессий), осуществляемого за счет назначения нейролептиков, антидепрессантов и так далее.
Как выглядит кардиалгия при болезнях пищеварения?
Кардиалгии, вызванные болезнями органов пищеварения, протекают с мучительными проявлениями, чаще всего связаны с приемом пищи, перееданием. Сопровождаются:
- тошнотой,
- изжогой,
- отрыжкой,
- рвотой,
- вздутием живота,
- нарушением стула.
Воспаление пищевода в нижней части вызывает сильное жжение за грудиной с распространением в обе стороны и вверх. Боли усиливаются при глотании, особенно твердой пищи. Иррадиируют в спину, в позвоночник.
Язвенная болезнь желудка сопровождается похожими на сердечные болями. Они провоцируются приемом пищи. Возникают внезапно, но длятся долго. Иногда пациенты самостоятельно вызывают рвоту, чтобы улучшить состояние. Эпицентр боли находится под левой реберной дугой или сразу под грудиной. Распространяются в плечо, в спину, в низ живота.
Острый панкреатит протекает тяжело с приступообразными кинжальными болями опоясывающего характера. Локализуются в верхней части живота, иррадиируют в левую ключицу, в обе лопатки, в задненижние отделы ребер. По длительности отличаются от сердечных значительной продолжительностью (до трех дней). Затем интенсивность уменьшается, остаются тупые и ноющие боли. Важный симптом — повторная мучительная рвота, не приносящая облегчения состояния.
Классификация
Некоронарогенную боль в сердце подразделяют на 2 формы в зависимости от патогенеза. Оба вида протекают без функциональных нарушений в работе миокарда.
Психогенная форма
Если после полного обследования пациента не было выявлено никаких изменений в структуре сердца, то говорят о функциональной кардиалгии, в формировании которой основную роль играет психогенный фактор. Чаще всего такая форма кардиалгии наблюдается у молодых людей с вегетососудистой дистонией.
- нарушение режима сна, труда и отдыха;
- нерациональное, несбалансированное питание;
- длительный стресс и депрессия;
- чрезмерные физические нагрузки.
Психогенному типу подвержены в основном молодые девушки с невротическим складом характера.
Вертеброгенная форма
Вертеброгенная кардиалгия наблюдается при заболеваниях верхнего отдела позвоночника. Боль может иррадиировать в область сердца при защемлении нервных корешков шейного отдела позвоночника.
Часто вертеброгенная форма развивается на фоне остеохондроза при малоподвижном образе жизни. Меняется положение межпозвоночных дисков, происходит защемление нервных окончаний и нарушается кровообращение. Боль усиливается при поднятии рук, повороте головы и изменении положения тела.
Аналогичная клиническая картина наблюдается при шейно-плечевом синдроме, для которого характерно поражение нервных окончаний плечевого сплетения и шейного отдела позвоночника. Патология характерна для лиц пожилого возраста. Помимо болевого синдрома дополнительно отмечается онемение левой руки, отёчность.
Кардиалгию может вызывать и синдром Фальконера-Ведделя – это рёберно-ключичная патология, которая выражается в сужении промежутка между первым ребром и ключицей. Происходит сдавливание нервно-сосудистого пучка в левой руке, что провоцирует болевой синдром в левой половине грудной клетки.
Кардилгический синдром развивается не только при заболеваниях сердца, но и по другим причинам, не связанным с работой сердечно-сосудистой системы. Боли в грудной клетке могут быть обусловлены патологическими изменениями внутренних органов, позвоночника, дыхательной системы.
Связанные с сердцем
Выраженный болевой синдром может быть связан со следующими заболеваниями сердца:
- Стенокардия. Заболевание связано с нарушением обеспечения миокарда кислородом и питательным веществами.
- Миокардит — воспалительный процесс в сердечной мышце.
- Инфаркт миокарда. Прогрессирующая ишемия провоцирует некроз сердечной мышцы.
- Кардиомиопатия — увеличение размеров полостей сердца и снижение её насосной функции.
- Пороки клапанов сердца.
- Перикардит.
- Гипертрофия правого либо левого желудочка.
Другие факторы
Кардиалгический синдром могут провоцировать не только заболевания сердца. В этом случае боль иррадиирует из другого источника и имитирует кардиалгию. Патологии, которые провоцируют внесердечную кардиалгию:
Болевой синдром может быть вызван травматическим повреждением позвоночника, лёгочной системы, живота.
У женщин в период менопаузы, а также в период вынашивания беременности могут быть загрудинные боли идиопатического характера. У детей и подростков болевой синдром может быть связан с гормональной перестройкой и периодом активного роста. Подобные состояния не требуют специфического лечения и проходят самостоятельно.
Диагностика
Постановку точного диагноза для больных с синдромом кардиалгии выполняют на основании характера болезненных ощущений. Для этого учитывают особенности боли при разных заболеваниях.
Если у человека боль отличается давящим либо жгучим характером, развивается после нагрузки и стихает самопроизвольно либо после приема нитроглицерина, то врач подозревает стенокардию. Если приступ не стихает больше четверти часа и сопровождается сильным болезненным синдромом жгучего либо давящего характера, говорят об инфаркте.
Очень сильная и ярко выраженная боль также должна насторожить лечащего врача. Особенно, если она отдает в область поясницы либо лопаток. Такое состояние типично для аневризмы грудного отдела аорты расслаивающего характера. Для больного трудно сохранять постоянное положение тела. Он находится в шоковом состоянии.
Боль стреляющая, колющая, разлитая или пульсирующая типична для кардиалгии со стороны сердца. Также такое состояние бывает при функциональном нарушении с ВСД или сильном эмоциональном потрясении. Для межреберной невралгии и остеохондроза дополнительными характерными симптомами являются “прострелы” при попытке переменить положение тела или глубоко вздохнуть.
Боль жгучего либо распирающего характера, интенсивность которой возрастает после еды, развивается при гастро-эзофагеальном рефлюсе. При таком заболевании дискомфорт развивается утром, после сна. Человек не может свободно проглотить пищу, он вынужден запивать еду теплой водой.
Если вместе с болью в сердце у человека поднимается температура тела, имеется кашель и саднение за грудиной, то предполагают воспаление бронхов или трахеи. При плевропневмонии или плеврите боль сконцентрирована слева или справа в грудной клетке и напоминает признаки межреберной невралгии.
Важно! Для полноценной диагностики кардиалгии проводят инструментальные исследования. Обязательно делают ЭКГ и рентгенографию. Затем в зависимости от сопутствующих симптомов делают УЗИ сердца и остальных органов, ФЭГДС, МРТ. Сделав полноценное лабораторно-инструментальное и клиническое обследование, устанавливают правильный диагноз.
Что нельзя делать при кардиалгии
Ощутив боль в сердце, многие больные поднимают панику либо, наоборот, не обращают на боль никакого внимания. И то, и другое — недопустимо и, как правило, не приводит ни к чему хорошему.
При кардиалгиях не рекомендуется:
- собственноручно устанавливать диагноз и назначать лечение (это может сделать исключительно специалист и только после тщательного обследования);
- самостоятельно менять кратность, длительность терапии и заменять назначенные доктором препараты;
- при каждом незначительном недомогании вызывать «скорую» (однако это не касается слишком интенсивных и продолжительных болей, не купирующихся обычными средствами);
- чрезмерно нагружать организм непосильными физическими упражнениями (физкультура должна иметь место, однако интенсивность тренировок зависит от особенностей присутствующей патологии);
- вести нездоровый образ жизни (алкоголь и курение);
- прекращать работу.
Как кардиалгия сочетается с заболеваниями периферической нервной системы?
Болезни периферической нервной системы вызваны патологией спинного мозга и отходящих от него нервов (корешков). Необходимо различать:
- вертеброгенную кардиалгию, вызванную изменениями позвоночника при остеохондрозе;
- радикулит — воспаление отходящих корешков;
- плексит — воспаление нервного сплетения в передней части плечевого сустава;
- миозит — поражение нервных окончаний в мышцах.
Остеохондроз шейно-грудного отдела позвоночника с разрастанием костных шипов на отростках, сдавлением межпозвоночного диска чаще всего является причиной радикулитных болей.
Боли характеризуются как:
- жгучие, похожие на удар током;
- распространяются по левой руке в кисть;
- провоцируются изменениями положения тела (наклонами, поворотами);
- усиливаются при кашле, чихании;
- могут сопровождаться головными болями и головокружением в связи с компрессией вертебральной артерии и ишемией мозга;
- в зоне измененных позвонков имеется снижение чувствительности кожи.
Плексит сопровождается распространением болевого синдрома по передней поверхности грудной клетки в верхней части из подключичной области вниз и по левой руке. Конечность ограничена в движениях из-за сильной болезненности, особенно трудно дается подъем плеча вверх и отведение вытянутой руки назад.
Межреберная невралгия или грудной радикулит проявляется опоясывающими болями «стреляющего» типа или постоянными по ходу ребра. Они усиливаются при:
- кашле и чихании;
- переохлаждении;
- глубоком вдохе;
- резких движениях тела.
Читать также: Ситуационная задача отек легких
Для миозита характерна связь с ушибом, перенапряжением при физической нагрузке. Боль постоянна, при пальпации определяется максимальное болевое место, что соответствует образовавшейся при ушибе подкожной гематоме.
Как образуется кардиалгия?
Механизм образования болевых ощущений всегда связан с раздражением нервных окончаний (рецепторов), которых в области сердца миллионы. Они располагаются во всех органах, в мышечной ткани, в сосудах и самом сердце. Чтобы возникла боль, должны поступить импульсы в спинной мозг, а далее в кору затылочной части головного мозга.
Нервные клетки (нейроны) «решают», как расценивать сигналы, отвечать ли на них, следует ли подключать к решению проблемы эндокринную систему, активировать симпатические волокна. Реакция на боль проявляется в виде:
- сужения зрачков;
- учащенного сердцебиения;
- покраснения или побледнения кожи;
- повышенного потоотделения;
- частого дыхания;
- повышения артериального давления;
- гипертермии.
В крови обязательно растет уровень адреналина, начинают более интенсивно продуцироваться гормоны щитовидной железы и инсулин в поджелудочной железе.
По такому же пути идет кардиалгия. Однако необходимо отметить одну особенность распознавания импульсов. Дело в том, что, попадая в спинномозговые центры, импульсы из коронарных сосудов распространяются сразу на значительную область. Сюда поступают сигналы с других органов и мышц.
Таким образом, спинной мозг может служить резонатором разных органов
В результате точно распознать сердечное происхождение болевого синдрома головной мозг может только при чрезмерном раздражении (в случае стенокардии, острого инфаркта). Другие боли следует относить к кардиалгии внесердечного происхождения.
Лечение
Для оказания помощи больному при ярко выраженных симптомах, а также усилении имеющихся длительное время недомоганий необходимо проделать следующие действия: 1. Следует вывести заболевшего человека из плохо проветриваемых и людных помещений. 2. Больного необходимо удобно уложить в спокойном месте. 3. Оказывающий помощь должен определить наличие пульса, а также его ритм и частоту. Регулярный пульс говорит о нормальном функционировании сердца, что гарантирует поддержание кровообращения. 4. Следует постараться разрядить напряженную обстановку в окружении больного. 5. Если больной в сознании, то рекомендуется принятие одного из следующих лекарств — новопассита (1-2 чайные ложки), валерианы (20-30 капель), корвалола (20-30 капель), валокордина (10-20 капель). При признаках улучшения самочувствия и общего состояния больного прием лекарственных средств можно проводить в течение дня через 3-4 часа, при этом требуется обязательная консультация врача. Если состояние больного не улучшается или даже ухудшается при имеющейся общей слабости, усиливающейся боли в районе сердца, следует незамедлительно сообщить об этом врачу ближайшей поликлиники или вызвать «скорую помощь». В вышеописанной ситуации рекомендуется избегать нагнетания атмосферы беспокойства, что отрицательно влияет на состояние больного, не надо делать массаж, проводить растирание мышц конечностей, а также делать холодные компрессы в области груди. Лечение кардионевроза является довольно сложной и трудоемкой задачей. Течение заболевания чаще всего длительное, ухудшение происходит благодаря обычным «житейским» конфликтам, а изолировать пациента от них достаточно трудно. Врач назначает лечение в зависимости от формы невроза. Но прежде всего, он должен подробно выяснить причины возникновения заболевания, провести полное медицинское обследование организма, устранить травмирующие нервную систему причины. Людям с гиперстенической формой невроза для повышения порога возбудимости целесообразно принимать в небольших дозах один из следующих препаратов – амизил, мепротан, хлордиазепоксид, триоксазин, терален (1 таблетка 1 раз в день, продолжительность – 7-10 дней). При гипостенической форме невроза используют общеукрепляющие, стимулирующие центральную нервную систему лекарственные препараты – диазепам, триоксазин, элеутерококк, витамины, секуринин и кислородный коктейль. Эмоциональным людям с наличием невроза навязчивых состояний и повышенной впечатлительностью, рекомендуется использовать такие лекарственные средства, как препараты боярышника, валерианы и пустырника. Хороший эффект наблюдается при приёме небольших доз (1 таблетка в сутки) эуноктина и седуксена в течение 7 – 10 дней. В начальных стадиях кардионевроза принятие вышеперечисленных средств ведет к эффективному устранению приступов. Чаще всего больные принимают лекарственные средства разово, до следующего приступа, что крайне не желательно. Это может приводить к хроническим течениям болезни, особенно если у больного вдобавок наблюдается гипертония, порок сердца, склеротические изменения миокарда, атеросклероз коронарных артерий.