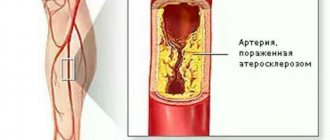
Вазоренальная гипертензия (также вазоренальная артериальная гипертензия, реноваскулярная гипертония) – это довольно распространённый среди всех возрастных групп обоего пола синдром повышенного артериального давления, вызываемый в большинстве случаев нарушениями нормального кровотока в почечных артериях (ишемией почек).
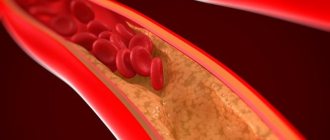
Процессы стеноза артерий вследствие атеросклероза или фибромускулярной дисплазии, артеровенозные свищи, неспецифический аортоартериит, тромбоэмболия и другие заболевания, затрудняя нормальный ход крови по почечным артериям, препятствуют попаданию в артерии фермента-ренина, секретируемого почками. Данный фермент ответственен за регулирование артериального давления, снижение его количества в крови ведёт к гипертонии.
Вызываемая наследственными или приобретёнными артериальными заболеваниями вазоренальная гипертензия, как правило, весьма устойчива к воздействию лекарственных препаратов и обычно носит постоянный характер. По этому совокупному признаку её могут отличать от других видов артериальной гипертензии (повышенного артериального давления).
1
УЗИ в МедикСити
2 Консультация флеболога в МедикСити
3 Сосудистая хирургия в МедикСити
Регулярное обследование у флеболога, сосудистого хирурга поможет Вам избежать тяжелых осложнений в случае выявления сосудистой патологии. Промедление в лечении сосудистых заболеваний опасно для жизни! Доверьте свое здоровье профессионалам «МедикСити»!
Причины развития
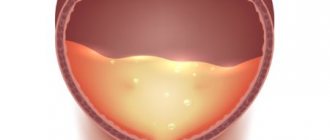
Известно порядка сорока причин, которые могут спровоцировать развитие заболевания. Однако отмечен тот факт, что наиболее распространенной является атеросклероз. Поражение на этом фоне проявляется у большинства людей старше сорока лет. Зачастую бляшки, имеющие злокачественный характер, появляются в устье артерии. Такой очаг поражения проявляется в одностороннем виде и способен к осложнениям в форме тромбоза.
Такое врожденное заболевание, как фибромускулярная дисплазия также может стать причиной возникновения вазоренальной гипертензии. Дефект представляет собой ослабление эластичности стенок сосудов, а мышечные волокна превращаются в рубцовую ткань. В результате этого происходит сужение просвета и значительное утолщение стенок.
Кроме этого, патология может быть спровоцирована на фоне дистрофии или склерозных изменений. Зачастую можно наблюдать появление микроаневризм. Внешне происходящие изменения можно сравнить с нитью бус, где сужающиеся и расширяющиеся участки поочередно сменяют друг друга.
Среди аутоиммунных воспалений как причину развития патологии выделяют неспецифический аортоартериит. Такая причина стоит третьей в списке основных, а показатель равен 10 процентам от общего количества болезней. Такому состоянию присуще поражение средней оболочки первичного характера.
К дополнительным причинам, вызывающим развитие патологии, относят:
- аневризму;
- кисту и опухоли;
- гипоплазию артерий почек, их неправильное развитие;
- тромбоз и эмболию;
- экстравазальную компрессию.
Помимо перечисленных, могут быть и другие причины, провоцирующие проявление заболевания.
Этиология.
Известно около 40 причин развития артериальной гипертензии, которые подразделяют на врожденные и приобретенные. Среди врожденных наиболее часто встречаются:
• фиброзно-мышечная дисплазия почечных артерий; • гипоплазия почечной артерии и почки; • экстравазальная компрессия почечной артерии; • аневризмы почечных артерий; • артерио-венозные свищи.
Приобретенные факторы развития ВРГ:
• атеросклероз; • неспецифический аортоартериит; • нефроптоз; • инфаркт почки; • травма; • расслаивающаяся аневризма аорты.
Атеросклероз
— основная причина вазоренальной гипертензии у лиц старше 40 лет, на его долю приходится 60—85% случаев. Атеросклеротические бляшки локализуются преимущественно в устье или в проксимальной трети почечной артерии. В подавляющем большинстве случаев наблюдается одностороннее поражение, тогда как двустороннее встречается примерно в 1/3 случаев и приводит к более тяжелому течению ВРГ. Правая и левая почечные артерии поражаются одинаково часто. В 10% случаев атеросклероз почечных артерий может осложняться тромбозом. Заболевание чаще (в 2— 3 раза) встречается у мужчин.
Фиброзно-мышечная дисплазия (ФМД)
как причина вазоренальной гипертензии занимает второе место после атеросклероза. Она встречается преимущественно в молодом и даже детском возрасте (от 12 до 44 лет), средний возраст составляет 28—29 лет. У женщин ФМД обнаруживается в 4—5 раз чаще, чем у мужчин. Морфологически это патологическое состояние проявляется в виде дистрофических и склерозирующих изменений, захватывающих преимущественно внутреннюю и среднюю оболочку почечных артерий и их ветвей. При этом гиперплазия мышечных элементов стенки может сочетаться с образованием микроаневризм. В результате наблюдается чередование участков сужений и расширений (аневризм), что придает артериям своеобразную форму — в виде ниток жемчуга или бус. Патологический процесс хотя и имеет распространенный характер, но в 2/3 случаев бывает односторонним.
Неспецифический аортоартериит
стоит на третьем месте по частоте среди причин ВРГ (до 10%). Для него характерно первичное поражение средней оболочки сосуда. Воспалительная инфильтрация медии с переходом на адвентицию и интиму завершается склерозированием и разрушением эластического каркаса почечной артерии, что приводит к стенозированию ее просвета. Патологический процесс в основном ограничивается проксимальным сегментом сосуда и практически никогда не распространяется на внутриорганные его ветви. В отличие от фибромускулярной дисплазии при неспецифическом аортоартериите всегда имеется различной степени выраженности поражение аорты. Вазоренальная гипертензия может развиться вследствие экстравазальной компрессии почечной артерии, в результате тромбоза или эмболии почечной артерии, образования аневризмы, гипоплазии главных почечных артерий, нефроптоза, опухоли, кисты, аномалии развития почек и др.
Основные симптомы
Как таковые симптомы до сих пор не выявлены. Жалобы, поступающие от больных, можно лишь разделить на несколько категорий:
- Характерные признаки при гипертензии церебральной формы. Сюда можно отнести:
- боли головы;
- тяжесть, ощущаемую в части затылка;
- ухудшение памяти;
- нарушения сна.
- Признаки, возникающие в результате повышения нагрузок на сердце:
- учащенное сердцебиение;
- тяжесть в груди.
- Симптомы поражения почек. К ним относятся: тянущие ощущения в пояснице, наличие крови и белка в моче, тупая боль.
- При поражении ишемией других органов: хромота, слабость, каротидная недостаточность.
Все перечисленные признаки свидетельствуют о том, что это болезнь системного характера.
Следует также отметить, что у порядка 25 процентов пациентов патология проходит без проявления каких-либо симптомов.
Симптомы заболевания
Обратите внимание, что у 25% больных вазоренальная гипертензия протекает бессимптомно. Из-за неспецифичности симптоматики врачи при установлении диагноза сталкиваются с рядом трудностей. Основные симптомы вазоренальной гипертензии:
- боли в глазных яблоках;
- тяжесть в голове;
- головная боль;
- шум в ушах;
- мышечная слабость;
- ухудшение памяти;
- нарушение сердцебиения;
- болезненность в области сердца;
- боль и тяжесть в поясничном отделе;
- тяжесть в груди.
Основной признак
Главный и часто единственный признак заболевания – синдром артериальной гипертензии. Его течение может ничем не отличаться от эссенциальной гипертонии. Вазоренальная гипертензия вызывает стойкое повышение систолического и особенно диастолического артериального давления. Разница между двумя показателями всегда будет маленькой.
Насторожить должно повышение артериального давления в детском, подростковом и молодом возрасте – до 30 лет. Здесь высок риск развития фибромускулярной дисплазии. Для пациентов старше 45 лет характерно атеросклеротическое поражение артерий почек. Обратить внимание стоит на следующие симптомы артериальной гипертензии:
- устойчивость к назначенному лечению;
- повышение диастолического давления;
- стремительное поражение внутренних органов.
Общая симптоматика
Признаки вазоренальной гипертензии могут меняться в зависимости от стадии, но есть несколько общих симптомов, на которые жалуются большинство пациентов. К таким проявлениям относятся:
- звон в ушах;
- нарушения сердечного ритма;
- мелькание «мушек» перед глазами;
- астенический синдром в виде постоянной усталости, депрессивности и слабости;
- усиление жажды;
- нарушения сна, бессонница;
- сдавленность в грудной клетке.
Статья в тему: Лечение цистита у беременных — симптомы, диагностика, медикаментозные препараты и народны средства
Диагностика заболевания
В случае возникновения подозрения на наличие вазоренальной гипертензии необходимо делать экскреторную урографию. При этом особое внимание должно обращаться на такие признаки, как:
- Понижение контрастирования пораженной почки.
- Уменьшенный ее размер.
- Контрастирование на поздних периодах имеет высокие показатели.
Если перечисленные симптомы имеют место быть, проводится аортография. С помощью такого исследования определяются пораженные места и их размеры.
Определяющим методом в диагностике вазоренальной гипертензии является агиография почек, которую проводят в специальных центрах этого направления. Данный метод позволяет выявить стеноз, его степень и локализацию. Именно эти данные являются решающими факторами в случае, когда встает вопрос о применении хирургического лечения.
Кроме всего прочего, врач определяет давление верхних и нижних конечностей. Измерение должно проводиться не только в вертикальном положении пациента, но и в горизонтальном.
Диагностика на основе ультразвукового исследования предполагает осмотр главных почечных артерий и анализ скорости кровотока по ним.
Методы лечения
Если заболевание протекает на протяжении длительного времени, а лечение, в свою очередь, отсутствует, то в 70 процентах случаев наступает летальный исход больных в период первых пяти лет с момента возникновения патологии. Объясняется это развитием осложнений, в частности:
- инсульт;
- инфаркт;
- почечная недостаточность.
Применение консервативной терапии в большинстве случаев не дает положительного результата, а если и есть эффект, то он непостоянен и длится непродолжительное время. Даже если и удается понизить уровень артериального давления, но стеноз сохраняется. Это приводит к еще большим ухудшениям кровоснабжения почки. В результате этого орган вторично сморщивается и полностью утрачивает свои функции.
Лечение на основе приема лекарственных препаратов возможно только при противопоказаниях к хирургическому вмешательству или в дополнение, если результат операции не привел к снижению давления.
Рациональной терапией вазоренальной гипертензии является рентгеноэндоваскулярная дилатация (РЭД) и хирургическое лечение.
Если РЭД нет возможности выполнить, проводят операцию. Есть три открытых ее типа:
- реконструктивный метод;
- условно-реконструктивный;
- нефрэктомия.
Как правило, лечение патологии, возникшее вследствие неспецифического аортоартериита, достаточно сложно. В этом случае корригирующая операция проводится не только на артерии, но и на самой аорте.
Нефрэктомия используется в случаях старого тромбоза, поражения внутрипочечных ветвей и если почка сморщена. Кроме этого, может быть использована эндартерэктомия – операция, в результате которой удаляется атеросклеротическая бляшка, сужающая просвет артерии.
Важно! Шунтирование применяется для создания дополнительного пути крови вокруг сосуда.
Прогноз
После внутрисосудистых вмешательств хирурги отмечают положительный гипотензивный эффект в течение 6-ти месяцев — у 80% пациентов, 5-ти лет — у 65%. Некоторым больным требуются повторные операции.
Применение пластики сосудов позволило избавить от гипертонии в первые 6 месяцев — 90% пациентов, через 5 лет — 73%. При имеющейся хронической почечной недостаточности в первые 5 лет выжили 98% больных.
Несомненно, приведенные показатели говорят в пользу применения хирургии для лечения почечной гипертонии сосудистого происхождения. Пациентам стоит доверить диагностику специализированным сосудистым центрам, не тратить время и средства на ненужные анализы и виды обследования.
Реабилитационный период
Какая бы операция ни была проведена, важно помнить о том, что лечение необходимо продолжать и направлять его на устранение основной причины развития вазоренальной гипертензии. Соблюдение некоторых рекомендаций поможет предотвратить развитие болезни:
- Отказ от курения. При чем пассивного также нужно стараться избегать.
- Постоянный прием дезагрегатных препаратов (аспирин). Они способствуют разжижению крови и снижают риск образования тромбов в сосудах.
- Лечение артериальной гипертонии.
- Соблюдение диеты, чтобы избавиться от избыточного веса. Потеряв даже четыре килограмма, можно значительно понизить показатели артериального давления, а также уровень холестерина и сахара в крови.
Кроме этого, не надо бояться физических нагрузок. Необходимо ежедневно ходить не менее одного часа.
Вазоренальная гипертензия несомненно поддается лечению. Главное – вовремя заметить признаки патологии, правильно определить степень ее протекания и пройти курс лечения.
Вазоренальная гипертензия развивается вследствие
Вазоренальная гипертония
представляет собой заболевание, вызванное сужением почечных артерий. Причинами их поражения могут быть атеросклероз (чаше всего), фибромускулярная дисплазия и неспецифический артериит. Клинически вазоренальная гипертония проявляется стабильной н очень высокой артериальной гипертонией. Вазоренальная гипертония относительно часто, особенно при фибромускулярной дисплазии и артериите, наблюдается у лиц молодого возраста. Характерным признаком этого вида гипертензии является чрезвычайная се устойчивость. Нередко гипертония принимает злокачественное течение.
В настоящее время можно считать доказанным
, что основным в возникновении гипертензин при сужении почечных артерий является снижение пульсионного и перфузионного давления. В этих условиях происходит усиленная секреция ренина, который образуется в юкстагломерулярном аппарате почек. Затем включается система ренин — ангиотензин — альдостерон, которой принадлежит решающая роль в развитии болезни. Кроме того, известное значение в возникновении гипертензин имеет снижение выработки почкой депрессорных и вазоднлататорных субстанций (простагландинов, хининов и др.).
Диагностика вазоренальной гипертонии
основывается на тщательном общеклиническом обследовании больного с использованием ряда инструментальных методик. Клиническая картина складывается из триады симптомов: гинертензионного, прогрессирующей перегрузки левого желудочка сердца и нарушения функции почек. Следует отметить, что клиническая картина не имеет особенностей, характерных только для вазоренальной гипертонии. Для установления предварительного диагноза определенное значение имеют следующие анамнестические данные и клинические симптомы: неэффективность консервативной терапии или только кратковременный и незначительный эффект се при высоких цифрах артериального давления, молодой или средний возраст больных при наличии стойкой высокой артериальной гипертснзнн, злокачественное течение гипертензии, упорный и стойкий характер гипертонии у лиц старше 40 лет с признаками атеросклероза в других сосудистых бассейнах, систолический шум в проекции почечных артерий. Выраженные изменения в моче, как правило, отсутствуют; сохраняется функциональная способность почек.
На следующем этапе диагностики
необходимо исключить другие виды симптоматической гипертонии, наблюдающейся при коарктации аорты, феохромоцитоме, альдостероме (синдром Кона) и др. После исключения этих заболеваний переходят к более сложным исследованиям, направленным на определение функции почек, локализации, распространенности н формы поражения сосуда. С этой целью производят радиоизотопную реиографию и экскреторную урографию, а в заключение рентгеноконтрастное исследование почечных артерий — ангиографию. Остальные методики (сканирование, биопсия почек, определение ренина в периферической крови и почечных венах, термография поясничных отделов и др.) используются только в особо трудных для диагностики случаях.
Брюшная аортография
позволяет установить характер, локализацию и протяженность патологического процесса в почечных артериях и является основным диагностическим методом при вазоренальной гипертонии. В настоящее время имеется тенденция к расширению показаний к аортографии у больных с подозрением на окклюзионные поражения почечных артерий. Наибольшее распространение при подозрении на вазорсиальную гипертонию получила трансфеморальная аортоангиография по методу Сельдингера.
Атеросклеротический стеноз
почечной артерии характеризуется преимущественным поражением устья сосуда на протяжении 1—1,5 см с краевым дефектом наполнения и резким переходом от стенознроваиного к неизмененному участку сосуда. Для аортоартерннта характерно сочетание поражения аорты и проксимального сегмента артерии. Стеноз обычно имеет циркулярный характер, причем на значительном протяжении. Постстснотическос расширение меньших размеров, чем при атеросклерозе.
Единственным эффективным методом лечения
вазоренальной гипертонии является раннее оперативное вмешательство. Противопоказаниями к реконструктивным операциям при окклюзионных поражениях почечных артерий служат относительно свежие (до полугода) нарушения мозгового или коронарного кровообращения, выраженная декомпенсация сердечно-сосудистой системы и тяжелая почечная недостаточность, а также распространенное на большом протяжении двустороннее поражение почечных сосудов, при котором восстановительную операцию технически невозможно выполнить.
Выбор оперативного вмешательства
производится с учетом локализации, распространенности и этиологии окклюзионных поражений почечных артерий.
Во Всесоюзном научном центре
хирургии разработана операция чрезаортальной эидартерэктомни из почечной артерии методом выворачивания. Принципиальным отличием этого способа операции от других является производство всех манипуляций без нарушений целостности сосудистой стенки самой почечной артерии. Эта операция является методом выбора при атеросклерозе. При поражении почечных артерий фибромускулярной дисплазией или артериитом в проксимальной их трети операцией выбора является резекция сегмента сосуда с реплантацией его в аорту по типу конец в бок, при локализации поражения в средней или дистальной трети почечной артерии — резекция сосуда с анастомозом конец в конец. При распространенном поражении почечной артерии выполняют аутовенозное или аутоартериальное протезирование. При распространенном пораженки артерии одной почки, когда в патологический процесс вовлечены и се ветви, а также при атрофии или резком снижении функции одной из почек производят нефрэктомию. Ближайшие и отдаленные результаты свидетельствуют о нормализации артериального давления у 70—85% больных, что позволяет говорить об эффективности хирургического лечения вазоренальной гипертонии.
Вазоренальная гипертензия развивается вследствие
Вазоренальная гипертензия (ВРГ) – это вторичная (симптоматическая) артериальная гипертензия, развивающаяся вследствие нарушения магистрального кровотока в почках без первичного поражения их паренхимы и мочевыводящих путей.
Этиология и патогенез. Причинами нарушения кровоснабжения почек в подавляющем большинстве случаев являются: атеросклеротический процесс (75–80%), фибромышечная дисплазия — ФМД (15%), неспецифический аортоартериит (8–10%). Эти факторы приводят к развитию гемодинамически значимого стеноза почечных артерий и гипоперфузии почечных клубочков, что способствует активации ренин-ангиотензин-альдостероновой системы. Помимо значительного утяжеления системной артериальной гипертензии (АГ), длительно прогрессирующая гипоксия (следствие постоянной вазоконстрикции) оказывает фиброгенное действие на ткань почек. Фиброз почечной ткани сопровождается уменьшением массы функционирующих нефронов, приводя к почечной недостаточности. Разрушение почечной паренхимы за счет интерстициального фиброза может становиться и результатом повторных эмболий в клубочки из атеросклеротической бляшки, которая стенозирует почечную артерию.
Клиническая картина у больных ВРГсвязана с развитием нескольких синдромов: • вторичной АГ, для которой характерны высокие уровни артериального давления (АД) при хорошей субъективной переносимости, рефрактерность АД к стандартной гипотензивной терапии; • почечной недостаточности (у 30–70% больных), что выражается в снижении скорости клубочковой фильтрации (СКФ) и умеренной азотемии (концентрация креатинина в сыворотке крови 130–400 мкмоль/л); • эпизодов отека легких неясного генеза (у10%); • болей в пояснице, которые связывают с рецидивирующей эмболией из стенозирующей бляшки в ПА.
Диагностика. Классическими клинико-лабораторными критериями высокого риска ВРГ являются: • впервые возникшая АГ (или ее резкое утяжеление) у больных моложе 20 или старше 50 лет; • прогрессирующая АГ у больных любого возраста; • сочетание АГ с признаками распространенного атеросклероза; • азотемия неясного происхождения в сочетании с АГ; • острое снижение СКФ и нарастание азотемии (>30% от исходной) после применения ингибиторов ангиотензинпревращающего фермента (АПФ); • рецидивирующий отек легких у больных с неконтролируемой АГ; • наличие систолического или систолодиастолического шума в проекции ПА и брюшной аорты; • асимметрия размеров почек по данным ультразвукового исследования (УЗИ), хотя возможно и симметричное уменьшение при билатеральном процессе.
Диагностика стенозов ПА сложна, так как данные анамнеза, физикального обследования и рутинных анализов крови и мочи обладают низкой информативностью при данной патологии. При подозрении на ВРГ необходимо применение специальных методов исследования.
Методы диагностики ВРГ: (1) функциональные тесты: определение активности ренина плазмы; определение активности ренина в почечных венах; динамическая сцинтиграфия почек на фоне применения ингибиторов АПФ; рентгеноконтрастная ангиография; (2) визуализирующие методы: УЗИ (дуплексное сканирование); магнитно-резонансная ангиография; спиральная компьютерная томография; рентгеноконтрастная ангиография.
Вазоренальная гипертония
Болезни почек провоцируют повышение артериального давления. Вазоренальная гипертензия развивается на фоне пиелонефритов, гломерулонефритов и хронической почечной недостаточности. Это обусловлено тем, что через выделительную систему выводится лишняя жидкость и соли. Если вследствие несостоятельности почек этот процесс нарушается, вода задерживается в организме и провоцирует избыток объема циркулирующей крови, отеки. Поэтому лечат такой вид гипертонии и патологии, ее спровоцировавшей, в комплексе.
Статистические данные
Статистические наблюдения показывают, что вазоренальная артериальная гипертензия может быть установлена у 5% всех лиц с повышенным артериальным давлением при правильном и качественном обследовании.
Каждый пятый случай этой формы оказывается устойчивым и не реагирует на обычную терапию медикаментами. У 1/3 пациентов наблюдается злокачественное течение с быстрым прогрессированием болезни и развитием осложнений.
Особенно настораживают случаи гипертонии среди детей до 10-летнего возраста. 90% из них приходится на измененные почечные артерии. В пожилом возрасте эту патологию обнаруживают у 42–54% гипертоников, а среди лиц с хронической почечной недостаточностью — у 22%.
Эти данные эксперты считают заниженными из-за некачественного обследования людей с гипертонией.
Причины вазоренальной гипертензии
Вазоренальный конфликт возникает на фоне таких провоцирующих факторов:
- Атеросклеротическое поражение сосудов. При атеросклерозе артерий и вен нарушается отток крови через них вследствие сужения просвета.
- Гломерулонефрит. Это аутоиммунное или инфекционное поражение почечного клубочка, следствием которого является нарушение процесса фильтрации и реабсорбции жидкости.
- Фибромускулярная дисплазия почки. Это заболевание является врожденным, в отдельных случаях генетически обусловленным.
- Пиелонефрит. Эта воспалительная болезнь почечных чашечек и лоханок приводит к разбуханию паренхимы органа и перекрытию сосудистых просветов.
- Системные васкулиты. Под этим термином подразумевают аутоиммунные поражения эндотелиальной выстилки сосудов.
- Тромбозы почечных вен. Они появляются вследствие образования тромбов в большом кругу кровообращения.
- Злокачественные новообразования. Они перекрывают сосудистые просветы и нарушают процесс выделения жидкости из организма.
Хроническая болезнь почек является самой частой причиной возникновения артериальной гипертензии ренального генеза.
Причины возникновения
Причины вазоренальной гипертензии выглядят следующим образом:
- наличие атеросклеротических явления в кровеносных сосудах почек. Образование в сосудах холестериновых бляшек при возможном изменении густоты крови или склонности к сужению просвета сосудов приводит к замедлению кровотока в почках:
- наличие фибромускулярной дисплазии, которая проявляется в виде постепенной замены мышечной ткани в стенках сосудов в почках на рубцовую ткань, которая имеет меньшую эластичность, в меньшей степени восстанавливается после воздействия. При этом происходит также сужение сосуда с ухудшением качества кровообращения в нем.Внешне пораженная часть артерии почка выглядит как четки, когда чередуется утолщение сосуда и аневризма. Встречается наиболее часто данное патологического состояние у молодых девушек;
- развитие неспецифического аортоарериита, при котором отмечается возникновение воспалительного процесса. Это состояние носит также название болезни Такаясу, при которой постепенно усиливается и усугубляется артериальная гипертензия, после начала которой примерно через 5-6 лет начинают проявляться признаки вазоренальной гипертензии. На начальных стадиях этого процесса отмечается склеротическое изменение только внутренней стороны кровеносных сосудов почки, однако по мере усугубления болезни происходит склерозирование всего сосуда с полным его поражением.
К провоцирующим факторам заболевания следует отнести склерозирование сосудов, которое возникает после проведения серии облучений при проведении лечебного курса при онкологических заболеваниях в области живота (например, при опухолях злокачественного характера забрюшинной области), расслаивающую аневризму и стеноз артерий почек, в которые постепенно вовлекаются устья сосудов почек, эмболию аорты брюшины, сдавливание ножки аорты почек.
Диагностика состояния почек должна проводиться при выражено повышенном артериальном давлении, а также в случае наличия наследственной предрасположенности к поражениям почечной ткани и сосудов. Это позволит своевременно выявить текущий патологический процесс, исключить вероятность его усугубления.
Как проявляется патология?
Вазоренальная гипертензия имеет такую клиническую симптоматику:
- Артериальная гипертензия. Стойко повышается систолическое и диастолическое давление.
- Отечный синдром. Отеки возникают по всему телу. Основная локализация — лицо и нижние конечности.
- Головная боль. Она имеет постоянный, давящий или распирающий характер. Локализуются болезненные ощущения в затылочной и теменной областях.
- Астенический синдром. Он включает постоянную усталость, слабость и депрессивность.
- Неприятные ощущения в пояснице. Их вызывает растягивание увеличенными почками собственной капсулы, богатой нервными окончаниями.
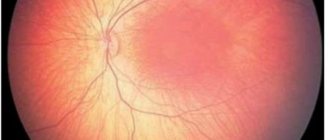
- Ухудшение зрения. Пациенты жалуются на мелькание мушек или пелену перед глазами.
- Одышка. Она появляется на поздних стадиях, когда артериальная гипертензия успевает негативно сказаться на состоянии сердечно-сосудистой системы.
Вернуться к оглавлению
Диагностика вазоренальной гипертензии
Проводится комплексное исследование состояния сердечно-сосудистой и выделительной систем. Артериальная гипертензия при нарушении деятельности почек диагностируется такими лабораторными и инструментальными методиками:
В анализе мочи диагностируется повышенное содержание белка.
- Общий анализ крови. Незначительно повышаются лейкоциты, ускоряется оседание эритроцитов.
- Общий анализ мочи. В нем отмечается повышение выделения белка. При гломерулонефритах находят целые или разрушенные эритроциты.
- Биохимический анализ. Повышается уровень ферментов аланинаминотрансферазы и аспартатаминотрансферазы.
- УЗИ органов брюшной полости. Рассчитываются индексы соотношения величины почки и сосудов.
- КТ или магнитно-резонансная ангиография. Высокоточная методика помогает установить процент уменьшения диаметра сосуда.
- Почечная ангиография. Это рентгенологический метод с использованием контрастного вещества. Он помогает отследить участок, где нарушен кровоток.
Вернуться к оглавлению
Схема диагностики
Специалисты предлагают проводить диагностику стеноза почечных артерий последовательно в 3 этапа. Это позволит максимально учесть симптоматику, не пропустить заболевание.
Первый этап — следует учесть возраст пациента, особенности клинического течения, частые гипертонические кризы, возможные проявления острой сердечной недостаточности, симптомы хронической недостаточности мозгового кровообращения или энцефалопатии. При обследовании определяются:
- на ЭКГ признаки гипертрофии левого желудочка с перегрузкой;
- на глазном дне — ангиопатия сетчатки;
- в анализе мочи — повышенное выделение белка, эритроцитов;
- в биохимических тестах — рост остаточного азота, креатинина.
С помощью аппарата фотометра определяется количество белка в моче
На втором этапе — лицам с выявленной патологией необходимо провести инструментальное обследование. Наиболее информативны:
- ультразвуковые методы с допплерографией почечных сосудов;
- радиоизотопная ренография или сцинтиграфия почек.
Критериями в диагностике являются любые выявленные асимметричные изменения:
- в размерах левой и правой почек;
- в толщине коркового слоя;
- в структуре сосудистого русла;
- в секретирующей функции.
На третьем этапе показано использование брюшной аортографии. Этот метод на сегодняшний день является самым достоверным и позволяет поставить точный диагноз в 99% случаев.
Приведенный стандарт поэтапного обследования, по мнению специалистов, помогает сократить время диагностики, избежать ненужных затрат пациента и лечебного учреждения.
Рентгенограмма после введения контрастного вещества в брюшную аорту в месте отхождения почечной артерии
Лечение вазоренальной гипертензии
Терапия такой патологии должна проводиться в комплексе с купированием недуга, спровоцировавшего ее. Для лечения вазоренальной гипертензии применяют такие немедикаментозные методы коррекции:
- Исключение вредных привычек. Пациенту следует отказаться от курения и злоупотребления алкоголем.
- Снижение массы тела. Ожирение является провокатором многих болезней, в том числе почек и сосудов.
- Активный образ жизни. Физические нагрузки должны быть умеренными, но регулярными.
- Здоровое питание. Нужно ограничивать в рационе жирную и жареную пищу, продукты с высоким содержанием сахара, стабилизаторов, консервантов, соли, красителей и усилителей вкуса.
Вернуться к оглавлению
Медикаментозное лечение
При стойком повышении артериального давления применяют такие препараты:
- Ингибиторы ангиотензинпревращающего фермента. К ним принадлежат «Эналаприл», «Рамиприл», «Лизиноприл» и «Каптоприл».
- Блокаторы кальциевых каналов. Это препараты «Верапамил» и «Нифедипин».
- Бета-адреноблокаторы. Среди них выделяют «Бисопролол», «Атенолол», «Карведилол».
- Диуретики. Чаще всего применяют «Фуросемид» и «Верошпирон».
- Статины. Эти медикаменты снижают риск атеросклероза. К ним относятся «Аторвастатин», «Симвастатин», «Розувастатин».
Вернуться к оглавлению
Хирургическое вмешательство при вазоренальной гипертензии
В тяжелых случаях прибегают к операциям. Принципы хирургического лечения заключаются в выполнении эндоваскулярных процедур и реконструкции сосудов. Реже применяется удаление органа. В качестве первой линии используется стентирование или баллонная пластика сосудов с постановкой стентов. Во вторую очередь применяется удаление артерий через почку или аорту. Участок протезируют или шунтируют. В тяжелых случаях выполняется нефрэктомия — удаление пораженной почки.
Восстановление после вазоренальной гипертензии
Гипертония приводит к безвозвратным последствиям. Людям, перенесшим ее, следует внимательно следить за здоровьем и контролировать артериальное давление ежедневно. Такие пациенты пожизненно употребляют гипотензивные медикаменты и диуретики. Для улучшения состояния больные применяют специальную диету, занимаются умеренными физическими упражнениями. Соблюдение всех этих мер профилактики поможет избежать таких тяжелых осложнений, как инсульт и инфаркт.
Симптоматика вазоренальной артериальной гипертензии
Определённых специфических симптомов у болезни нет, они могут меняться в зависимости от стадии развития патологии. Однако есть некоторые проявления, которые возникают в подавляющем большинстве случаев. К ним относятся:
- Регулярные головные боли;
- Звон в ушах, мельтешение «мушек» перед глазами;
- Нарушение сна (бессонница);
- Ощущение сдавленности грудной клетки;
- Нарушение сердечного ритма;
- Болевые ощущения в области поясницы;
- Учащённое мочеиспускание;
- Усиление жажды.
Болезнь во всех случаях сопровождается высоким кровяным давлением, иногда не поддающимся медикаментозной терапии. Чаще всего понизить показатели удаётся только после того, как будет устранена основная причина вазоренальной гипертензии.