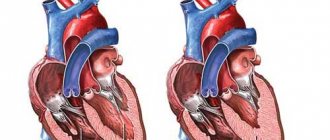
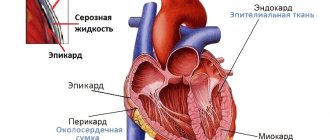
Сердце каждого из нас расположено в особом плотном замкнутом мешочке – перикарде, или околосердечной сумке. Он состоит из двух листков, между которыми находится щелевидная полость (она так и называется – полость перикарда). Клетки одного из листков вырабатывают серозную жидкость, небольшое количество которой – до 25-50 мл – всегда имеется в полости перикарда.
Перикард выполняет защитную функцию – отгораживает сердце от близлежащих органов, не позволяет ему смещаться или перерастягиваться при повышенной физической нагрузке на организм или резких движениях человека. Перикардиальная жидкость же предотвращает трение листков перикарда, облегчает их скольжение относительно друг друга.
О том, почему он возникает, какими симптомами сопровождается, а также о принципах диагностики и тактике лечения гидроперикарда вы узнаете из нашей статьи.
Причины и механизм развития
У здорового человека невоспалительная жидкость (транссудат) вырабатывается и обратно всасывается клетками околосердечной сумки. Объем этой жидкости в полости перикарда относительно постоянен, то есть процессы выработки и всасывания ее сбалансированы. При ряде заболеваний этот баланс нарушается: транссудата либо вырабатывается много, либо обратно всасывается он значительно медленней, чем необходимо. Итог один: повышенное количество невоспалительной жидкости в полости перикарда. Насколько оно повышено, зависит от тяжести течения основного заболевания – иногда объем транссудата лишь немного превышает нормальные значения (50 мл), а порой достигает и 1000 мл.
Гидроперикард – не самостоятельное заболевание, а синдром, который сопровождает, осложняет течение ряда иных патологий, зачастую являясь признаком их декомпенсации.
К развитию гидроперикарда могут приводить такие болезни:
- врожденные пороки сердца;
- кардиомиопатии разной природы;
- перикардиты;
- любые другие заболевания сердца, которые сопровождаются синдромом хронической сердечной недостаточности;
- болезни, сопровождающиеся гипопротеинемией (снижением уровня белков в крови);
- хроническая недостаточность функции почек;
- патологии щитовидной железы, сопровождающиеся снижением ее функции – гипотиреозом;
- некоторые виды анемий;
- болезни аллергической природы;
- новообразования органов средостения и сердца (микседема);
- травмы органов грудной клетки и сердца в частности;
- истощение организма, в том числе при анорексии.
Также это состояние может стать одним из осложнений лучевой терапии, которую получает больной с целью лечения того или иного онкологического заболевания, а также возникнуть в результате приема большого количества сосудорасширяющих препаратов.
Клиническая картина
Поскольку большинство болезней, приводящих к развитию гидроперикарда, характеризуются хроническим течением, симптомы его развиваются и нарастают постепенно, по мере прогрессирования основного патологического процесса. Изначально видны лишь его симптомы, а незначительное повышение объема перикардиальной жидкости не проявляется никак. По мере увеличения количества транссудата в полости околосердечной сумки сердце постепенно сдавливается ею, ограничиваются его движения, все больше и больше затрудняются сокращения, что ощущается пациентом и становится заметно врачу.
Ведущие клинические проявления этого состояния следующие:
- одышка – сначала при нагрузке, а затем и в покое;
- дискомфорт, тяжесть в области сердца, особенно при наклоне вперед;
- ощущение сердцебиения;
- учащение пульса;
- отеки – сначала периферические (начиная с нижних конечностей), затем распространяются все выше и выше вплоть до анасарки – отека всего тела;
- снижение артериального давления;
- общая слабость, нарастающая с течением времени.
Если объем жидкости в полости перикарда значительно возрастает в короткий промежуток времени (например, вследствие травмы), человек резко чувствует себя хуже. Это критическое состояние в кардиологии называют тампонадой сердца. Оно требует оказания больному неотложной медицинской помощи, в противном случае он может погибнуть.
Симптомы тампонады сердца следующие:
- резкая гипотония (снижение артериального давления) вплоть до коллапса с потерей сознания;
- выраженная общая слабость; больной говорит, что у него темнеет в глазах;
- головокружение;
- ощущение сердцебиения, учащение пульса;
- чувство тяжести в груди;
- боль за грудиной;
- возбуждение больного, страх смерти;
- частое поверхностное дыхание, ощущение, что не хватает воздуха.
Симптоматика и диагностика при перикардитах
На ранних стадиях развития этого заболевания заметить наличие жидкости в перикарде можно по соответствующим симптомам. Лечить перикардит на этом этапе проще всего, но в запущенных случаях, процесс может быть необратимым.
Острая форма перикардита считается наиболее поддающейся медикаментозному лечению. Выявить ее врачам помогает УЗИ сердца и ЭКГ. Протекает она на фоне острого воспаления в организме. Иногда возникают после хирургического вмешательства или травмы сердца.
Симптоматика острого перикардита:
- длительная боль за грудиной (больше двух часов), усиливается при глубоком вдохе, чихании и даже глотании,
- повышение температуры тела,
- тошнота, рвота,
- чрезмерная потливость,
- одышка.
Врач определяет это заболевание по шуму перикарда. Когда два слоя оболочки трутся друг об друга, то появляется звук, который похож на хруст снега. Если количество жидкости увеличивается быстро, она может сильно сдавить сердце, из-за чего оно в момент диастолы не способно расправиться, следовательно, в полости почти перестает поступать кровь. Такое состояние называется тампонадой, часто оно заканчивается смертью больного.
Экссудативный перикардит считают одной из самых тяжелых форм заболевания, именно из-за большого объема жидкости между слоями перикарда.
Симптомы экссудативного перикардита:
- слабость, упадок сил,
- постоянная одышка, даже в период покоя,
- потеря веса,
- увеличение печени,
- отеки,
- гипотония,
- увеличение живота,
- тахикардия,
- сильное потоотделение.
Диагностировать этот вид перикардита помогают биохимические анализы, МРТ, электрокардиография и УЗИ сердца.
Тампонаду сердца можно считать самой сложной стадией развития этой болезни, так как удалять жидкость зачастую приходиться только хирургическим путем или путем взятия пункции. В некоторых случаях жидкость скапливается длительное время, а в других – за считанные часы. На этом этапе человек переживает постоянную смену артериального давления, нарастающую тахикардию и сильную одышку. Артериальное давление может упасть вплоть до коллапса. Спасти человека в таком состоянии поможет только оперативное вмешательство.
Хронический перикардит развивается медленно, поэтому человек может даже не заметить болезненность в области сердца. Развивается такая форма из-за не полностью вылеченного острого воспаления.
Принципы диагностики
- внешний вид пациента (бледность кожных покровов, цианоз носогубного треугольника (синий оттенок кожи между носом и верхней губой);
- липкий холодный пот (при тампонаде сердца);
- при аускультации (выслушивании) тонов сердца они значительно приглушены, ЧСС повышена (тахикардия);
- при перкуссии (простукивании) границ сердца они расширены.
Уточнить диагноз помогут дополнительные методы исследования. Наиболее информативными являются:
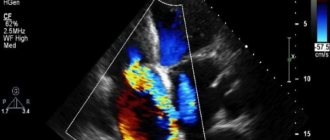
- Эхокардиография, или УЗИ сердца. В процессе диагностики будет обнаружено расхождение листков перикарда, увеличение перикардиальной полости – в норме она не шире 5 мм, а за счет скопления в ней жидкости увеличивается от 6 до 20 мм и более.
Также УЗИ позволяет количественно оценить объем транссудата. Путем ультразвукового исследования можно диагностировать гидроперикард и у плода, что станет сигналом врачу о возможном врожденном пороке сердца и поводом для полного обследования беременной женщины.
Чтобы выяснить природу гидроперикарда, пациенту назначают и другие методы дополнительной диагностики:
Принципы лечения
Подход к лечению гидроперикарда строго индивидуален и зависит от многих факторов: основного заболевания, количества жидкости в перикардиальной полости, общего состояния больного и так далее.
Если объем транссудата в полости перикарда лишь немного превышает нормальные значения, врач делает упор на терапию заболевания, которое привело к развитию этого состояния:
- при болезнях сердца назначает сердечные гликозиды, ингибиторы АПФ, кардиопротекторы и прочие препараты в зависимости от заболевания;
- при пороках сердца возможна их хирургическая коррекция;
- при гипотиреозе – L-тироксин;
- при анемии – препараты железа и так далее.
По мере улучшения, стабилизации состояния больного количество транссудата в полости перикарда также постепенно уменьшается и приходит в норму.
В случае же массивного гидроперикарда необходимо более целенаправленное воздействие на транссудат, уменьшение его объема – это облегчит состояние пациента, позволит его сердцу работать более эффективно. С этой целью могут быть назначены мочегонные препараты (предпочтительны калийсберегающие (спиронолактон) или тиазидные (гидрохлортиазид) диуретики в сочетании с препаратами калия), а в более тяжелых случаях – удаление лишней жидкости из перикарда путем пунктирования его полости – перикардиоцентез.
Разновидности перикардита
В большинстве случаев перикардит развивается на фоне другого заболевания. Этот диагноз можно назвать сопутствующим основному.
Причины скопления лишней жидкости в сердце бывают разными, как раз в зависимости от них разработана следующая классификация:
- Инфекционный перикардит. Его провоцируют паразиты, бактерии, грибки, вирусы.
- Последствие системных аутоиммунных заболеваний. Развивается при дерматомиозите, системной красной волчанке, склеродермии, ревматоидном артрите.
- При сбоях в обменных процессах. Сопровождает подагру, сахарный диабет, микседему, болезнь Аддисона.
- Одно из осложнений заболеваний соседних органов. Здесь причины следующие: болезни легких, аневризма аорты, трансмуральный инфаркт миокарда.
- Неопластический вид. Провоцируется метастазами или опухолями перикарда.
- Травматический. Наступает вследствие проникающего ранения в грудь.
- Идиопатический перикардит. Причины науке неизвестны.
Жидкость в полости перикарда может вести себя по-разному. Существует три варианта перикардита:
- Сухой. Уменьшение количества жидкости в оболочке сердца либо ее застой.
- Фибринозный. Незначительное прибавление жидкости с одновременным увеличением концентрации белка в ней.
- Экссудативный. Скопление большого количества серозной жидкости в полости между листками перикарда.
По стадиям и продолжительности болезни ее можно разделить на две формы:
- Острую. Болезнь развивается не дольше двух месяцев.
- Хроническую. Недуг затягивается на полгода.
Без должного лечения воспаления между слоями перикарда начнут скапливаться белки и кальцификаты. Негативные последствия в этом случае обеспечены: сердечная оболочка просто слипнется, так как защитная, смазочная функции перестанут выполняться. Это означает, что перикард станет ограничителем для сердечной мышцы при ее сокращениях, таким образом, быстрыми темпами разовьется сердечная недостаточность. Для ее устранения придется прибегнуть к выполнению операции на сердце.
Перикардит и перикардиальный выпот
Перикардит (воспаление перикарда) может возникать при различных заболеваниях, включая вирусную или бактериальную инфекцию, метастатические опухоли, болезни соединительной ткани, инфаркт миокарда, уремию, а также при операциях на сердце.
Рис. 11-1. Острый перикардит с распространённым подъёмом сегмента ST в отведениях I, II, aVF, V2-V6 с реципрокной депрессией сегмента ST в отведении aVR.
О повреждении миокарда предсердий свидетельствует подъём сегмента PR в отведении aVR с реципрокной депрессией сегмента PR в левых грудных отведениях и II отведении. (Из: Goldberger A.
L Myocardial infarction: Electrocardiographic Differential Diagnosis. – 4th ed. – St. Louis: Mosby, 1991.)
Различия между перикардитом острой стадией инфаркта миокарда
Электрокардиограмма при перикардите напоминает острую стадию инфаркта миокарда. В ранней стадии острого перикардита обычно возникает подъём сегмента ST (рис. 11-1) как следствие воспаления поверхностной части сердца, нередкого при перикардите.
Основное различие между подъёмом сегмента ST при перикардите и острой стадии инфаркта миокарда заключается в их расположении. Подъём сегмента ST при остром инфаркте миокарда обычно происходит в передних или нижних отведениях из-за ограниченной области инфаркта миокарда.
Перикард покрывает всё сердце, поэтому изменения комплекса ST-T при перикардите обычно более распространённые (в передних и нижних отведениях): например, подъём сегмента ST в отведениях I, II, aVL, aVF, V2-V6 на рис. 11-1.
| На рис. 11-1 представлены небольшие, но важные для диагностики изменения реполяризации при остром перикардите. |
При остром перикардите нарушается не только реполяризация желудочков (сегмент ST), но и реполяризация предсердий. Последней соответствует сегмент PR (от конца зубца Р до начала комплекса QRS).
Воспаление перикарда часто вызывает электрический ток по предсердию, типичный для повреждения, что проявляется подъёмом сегмента PR в отведении aVR, а также его депрессией в других отведениях от конечностей и левых грудных отведениях (V5 и V6).
Таким образом, при остром перикардите сегменты PR и ST обычно отклонены в противоположных направлениях (подъём сегмента PR чаще не более 1 мм в отведении VR и незначительная депрессия сегмента ST в этом же отведении). В других отведениях возможны депрессия сегмента PR и подъём сегмента ST.
После подъёма сегмента ST при остром перикардите иногда формируются отрицательные зубцы T (рис. 11-2).
Рис. 11-2. Подострая стадия перикардита. Распространённая инверсия зубца Т в отведениях I, II, III, aVL, aVF, V2-V6.
Последовательность подъёма сегмента ST и инверсии зубцов T такая же, как и при инфаркте миокарда. Иногда отрицательные зубцы T, возникшие при перикардите, со временем полностью исчезают и электрокардиограмма возвращается к норме. Также возможно длительное сохранение инверсии зубцов Т.
ЭКГ-изменения при остром перикардите и остром инфаркте миокарда очень схожи, так как в обоих случаях может возникать подъём сегмента ST с инверсией зубца T. Однако изменения комплекса ST-T при перикардите обычно более распространённые по сравнению с ограниченными изменениями при инфаркте миокарда.
Другое важное различие – отсутствие патологических зубцов Q при перикардите.
При инфаркте миокарда патологические зубцы Q – результат гибели миокарда и соответственно исчезновения положительных потенциалов деполяризации (см. раздел «Ишемия и инфаркт миокарда»).
При перикардите обычно возникает только поверхностное воспаление, а не некроз миокарда. Таким образом, патологические зубцы Q никогда не возникают при изолированном перикардите.
Перикардиальный выпот
Перикардиальный выпот – накопление жидкости в полости перикарда. В большинстве случаев это происходит при перикардите.
Однако иногда перикардиальный выпот возможен в отсутствие перикардита, например при микседеме (гипотиреозе) или разрыве сердца.
Основное клиническое значение перикардиального выпота – опасность тампонады сердца, когда жидкость «душит» сердце, что может приводить к снижению артериального давления и даже остановке сердца.
Самый частый ЭКГ-признак перикардиального выпота (с тампонадой или без неё) – низкий вольтаж комплексов QRS, что, вероятно, связано с нарушением проведения электрических импульсов в сердце из-за окружающей его жидкости.
В разделе «Увеличение предсердий и желудочков» описаны вольтажные критерии гипертрофии миокарда. О низком вольтаже говорят, когда амплитуда комплексов QRS в каждом из шести отведений от конечностей не превышает 5 мм (0,5 мВ).
При низком вольтаже в отведениях от конечностей возможен низкий вольтаж в грудных отведениях – амплитуда комплекса QRS не более 10 мм в каждом из отведений V1-V6.
Например, при ожирении низкий вольтаж комплексов QRS возможен из-за жировой ткани, лежащей между сердцем и стенкой грудной клетки. У больных с эмфиземой лёгких повышена их воздушность, это способствует изоляции сердца.
Самые частые причины низкого вольтажа электрокардиограммы – ожирение, анасарка (генерализованный отёк) и эмфизема лёгких.
При выявлении низкого вольтажа комплексов QRS (особенно на фоне синусовой тахикардии) необходимо заподозрить наличие перикардиального выпота, так как это может вызвать тампонаду сердца.
Электрическая альтернация – другой важный признак перикардиального выпота и тампонады сердца (рис. 11-3).
Рис. 11-3. Электрическая альтернация при тампонаде сердца. Альтернация оси комплекса P-QRS-T при последовательных сокращениях сердца, что связано с его колебательными движениями в перикардиальной жидкости; относительно низкий вольтаж комплексов QRS и синусовая тахикардия.
При этом типично смещение средней электрической оси комплекса QRS от одного сокращения сердца к другому, что связано с изменением положения сердца в большом объёме жидкости. Электрическая альтернация в сочетании с синусовой тахикардией – один из диагностических признаков тампонады сердца. Однако этот признак выявляют не у каждого больного.
| Итак, при остром перикардите на электрокардиограмме возникают признаки распространённого повреждения с подъёмом сегмента ST в передних и нижних отведениях, иногда с инверсией зубца T в этих отведениях. Однако патологические зубцы Q при изолированном перикардите не возникают. Перикардиальный выпот – одна из причин низкого вольтажа зубцов на электрокардиограмме. |
Источник: https://cardiography.ru/izmeneniya_ekg_pri_zabolevaniyah/perikardit_i_perikardialnyiy_vyipot/
Симптоматика заболевания
Воспаление оболочки сердца чаще имеет сопроводительный характер, поэтому его появление легко не заметить. Насколько выражены симптомы, зависит от тяжести основного заболевания, заполненности перикарда жидкостью, скорости ее пребывания. Проявления перикардита во всех случаях преимущественно схожи. Пациент во время своих жалоб обычно описывает такую картину:
- слабость;
- лихорадку;
- боли в грудной области;
- шумы трения перикарда;
- боли в мышцах;
- одышку;
- головную боль;
- нарушенный ритм сердцебиения;
- сухой кашель.
При неинфекционной природе заболевания данные признаки могут быть слабовыраженными или вообще отсутствовать. В большинстве случаев человек не придает значения этим симптомам или неправильно диагностирует причину проблемы. А также могут быть просто предприняты симптоматические меры: против кашля – сироп, от лихорадки – жаропонижающее, от болей – болеутоляющее и т. д. Заболевание часто переходит в запущенную форму, и только тогда пациент доходит до доктора.
Обилие жидкости расширяет оболочку, сдавливая тем самым сердце. Этой причины достаточно для появления кашля, одышки и болей в груди. Болевые ощущения в левой части грудной клетки часто отдают в лопатку, руку или шею. Физическая нагрузка только усиливает боль.
При стремительном заполнении перикарда жидкостью случается тампонада сердца. Сдавленное оболочкой сердце не может сокращаться. Болевые ощущения в груди становятся очень сильными, появляются одышка в спокойном состоянии, чувство нехватки воздуха, беспокойство. У человека не получается принять подходящее положение для своего тела, чтобы облегчить страдания. Здесь требуется неотложная медицинская помощь, так как возможна остановка сердца.
Диагностика и лечение перикардита
При осмотре больного кардиолог четко слышит шум трения оболочки о сердечную мышцу, этот признак может отсутствовать на ранних этапах заболевания. Для уточнения диагноза назначается обследование, в программу которого входят следующие процедуры:
- электрокардиограмма;
- эхокардиограмма;
- рентген грудной клетки.
Также такому пациенту показан клинический анализ крови, определяющий степень воспаления. Внешний осмотр по большей части оценивает состояние шейных вен и отечности ног. При исследовании специалист обнаруживает изменения сердечной мышцы и перикарда, а также сопровождающие данную болезнь нарушения в работе сердечно-сосудистой системы. С помощью рентгеновского снимка можно наблюдать изменения формы и размеров сердца.
Кардиовизор будет очень полезным и результативным инструментом при диагностике и наблюдении перикардита. Данный прибор выявляет даже мельчайшие изменения миокарда. Так, последующее лечение будет протекать без особых трудностей.
Каждая методика, направленная на избавление пациента от заболевания, напрямую зависит от стадии развития болезни. Острая форма предусматривает немедленную госпитализацию, так будет предупреждено наступление тампонады. Срочная операция устранит риск для жизни, спасая пациента.
Что касается лечения, то кроме хирургического вмешательства в самых экстренных случаях, здесь целесообразно консервативное лечение. Медикаменты подбираются в соответствии с индивидуальными особенностями организма, наличием побочных реакций, аллергии, запущенности перикардита. Наиболее востребованные при данном виде заболевания следующие лекарства:
При хирургическом вмешательстве вскрывается перикардиальная полость для удаления излишней жидкости. При наличии спаечных образований широко распространено лазерное вмешательство, достаточно результативный метод. А если эффекта по каким-то причинам, все-таки, достигнуть невозможно, то всем описанным методам лучше предпочесть кардинальный: перикардэктомию, удаление сердечной оболочки. После операции пациенту показан полный покой в тихой обстановке: сердце должно привыкнуть к работе без смазочной сумки.
Причины и лечение экссудативного перикардита: что делать с жидкостью в сердце
Экссудативный, или выпотный, перикардит – это заболевание, при котором в полость между двумя листками внешней воспаленной оболочки сердца выделяется чрезмерное количество жидкости.
В норме ее объем не должен превышать 20 – 30 мл, но при данной патологии он увеличивается в десятки раз. Быстрое наполнение полости приводит к сдавлению миокарда (тампонаде) и требует неотложной помощи.
Медленное скопление заканчивается застойными явлениями и недостаточностью кровообращения.
Небольшое количество смазочного вещества между висцеральным и париетальным листком наружной оболочки сердца выполняет защитную роль и осуществляет скольжение во время сокращения органа.
Перикардиальный выпот развивается при воспалении и увеличении проницаемости сосудов.
В этом состоянии серозные листки не всасывают избыток жидкости, в дополнение к этому происходит пропотевание ее из крови, и уровень секрета нарастает.
Экссудативный перикардит чаще всего возникает как вторичный процесс, в виде осложнения основной патологии. Причинами его развития могут выступать:
- тяжелые инфекции;
- аутоиммунные нарушения;
- аллергические реакции;
- травмы (удары, проникающие ранения);
- радиоактивное облучение;
- болезни крови;
- опухоли;
- инфаркт миокарда;
- нарушения обмена;
- хирургическое вмешательство на сердце (одновременно может возникать экссудативный плеврит после операции);
- почечная недостаточность.
Если жидкость в серозных оболочках появляется по неизвестной причине, то заболевание считают идиопатическим.
Признаки наличия жидкости в перикарде
Когда выпот начинает скапливаться, то происходит сдавливание сердечной мышцы и верхних отделов дыхательных путей. Распространенные симптомы экссудативного перикардита:
- боль в грудной клетке;
- неудержимая икота;
- страх смерти;
- упорный кашель;
- осиплость голоса;
- нехватка воздуха;
- приступы удушья в горизонтальном положении;
- периодические обмороки.
Характер боли
Дискомфорт в груди может походить на стенокардию, инфаркт и воспаление органов дыхания.
Боли имеют такие особенности:
- усиливаются при глотании, перемещении тела, на вдохе, лежа;
- облегчаются в положении сидя при наклоне вперед;
- чаще всего начинаются внезапно, но могут иметь нарастающий характер;
- имеют продолжительность от нескольких часов до суток и более;
- варьируются по интенсивности (симптом зависит не только от запущенности патологии, но и от болевого порога пациента, а также состояния его нервной системы);
- могут быть тупыми, острыми, давящими и жгучими;
- локализуются в области проекции перикарда или иррадиируют в левое плечо, руку, шею.
Как выглядит пациент с экссудативным перикардитом
У пациентов наблюдаются следующие признаки экссудативного перикардита:
- бледность кожного покрова, акроцианоз;
- отечность верхней части туловища и набухание шейных вен, которые не спадаются на вдохе;
- сердечный толчок при пальпации резко ослаблен или не определяется;
- учащение сердцебиения и аритмия;
- ослабление пульса на вдохе;
- ослабление тонов сердца при аускультации;
- увеличение печени;
- быстрое нарастание жидкости в полости брюшины (асцит);
Как диагностировать болезнь
Для подтверждения диагноза выполняются следующие методы исследования:
- Самым информативным и доступным способом в данном случае считается проведение УЗИ сердца. На ЭхоКГ обнаруживаются скопление избыточного объема жидкости, атония межреберных мышц в области поражения и отечность тканей. Также могут быть заметными спайки и утолщения серозной оболочки.
- На кардиограмме наблюдается значительное снижение вольтажа, иногда можно встретить нарушение работы проводящей системы.
- Компьютерная томография помогает уточнить степень запущенности заболевания, состояние легких и органов средостения.
- На МРТ сердца можно увидеть самые ранние признаки перикардита, точечные участки поражения, спаечный процесс и выпот даже при его незначительном количестве.
- Жидкость в сердечной сумке эвакуируется путем проведения пункции. Процедура позволяет уточнить состав выпота – он бывает серозным, геморрагическим, гнойным, холестериновым.
Особенности экссудативного перикардита у детей
В детском возрасте заболевание встречается крайне редко, но протекает очень тяжело. Жидкость в сердце у ребенка образуется в результате воздействия инфекции. Виной этому обычно становятся вирусы Эпштейна-Барра или гриппа. У взрослого человека причин гораздо больше, но многие из них выявляются только после пункции сердечной сумки.
Экссудативный плеврит у ребенка сопровождается высокой температурой, болями в сердце и повышением артериального давления. Протокол оказания помощи не зависит от возрастной категории человека, лечение осуществляется путем назначения медикаментов, пункции с откачиванием содержимого или проведения операции.
Алгоритмы лечения
В острой стадии заболевания требуется стационарное лечение и постельный режим. Терапия заключается в использовании следующих групп препаратов:
- Если причиной экссудативного перикардита является бактериальная инфекция, то пациенту рекомендуется применение антибиотиков широкого спектра действия. К ним относятся полусинтетические пенициллины, аминогликозиды, цефалоспорины. При наличии гнойного выпота применяется введение препаратов прямо в полость после откачки экссудата и промывания антисептиками.
- При аутоиммунном поражении и заболеваниях соединительной ткани используются глюкокортикоиды (Преднизолон, Гидрокортизон). Эти же лекарства применяются для устранения сильного воспаления при любом виде перикардита.
- Купирование боли в остром периоде осуществляется за счет НПВС и анальгетиков. С этой целью принимают Диклофенак, Мелоксикам, Аспирин. Длительность приема составляет от 2 – 3 дней до нескольких недель.
- Выраженный застой в большом круге кровообращения и значительный объем выпота требуют применения диуретиков. Для выведения избытка жидкости назначают Фуросемид в сочетании со Спиронолактоном.
Хирургические методы
Оперативное лечение экссудативного перикардита включает перикардиоцентез и перикардиоэктомию:
- При перикардиоцентезе игла вводится в грудь со стороны мечевидного отростка и после определения места наибольшего накопления жидкости заменяется катетером, через который она вытекает. Это позволяет удалить большую часть выпота, взять его для исследования и облегчить состояние человека.Манипуляция может проводится под контролем рентгена, ЭКГ или УЗИ сердца. Дренирование продолжается от нескольких часов до суток.
- Перикардиоэктомия заключается в удалении части наружной оболочки сердца. Это позволяет восстановить гемодинамику у большинства пациентов при сильном сдавлении органа. В тяжелых и запущенных случаях даже такой подход не в состоянии устранить проблему, летальность после операции составляет от 6 до 12 %.
Реабилитация
При правильном лечении выпотного перикардита и отсутствии осложнений через три месяца наступает выздоровление. Постепенно человек сможет вернуться к привычной жизни. Более длительная реабилитация необходима в случае рецидивирующей формы заболевания, когда время от времени выпот в полости перикарда накапливается снова.
Восстановление после операции требует более длительного срока: на протяжении 5 дней пациента держат в стационаре. Если жизни человека ничего не угрожает, он выписывается под наблюдение кардиолога по месту жительства. Обычно самочувствие улучшается спустя 3 – 4 месяца, а полное восстановление функционирования сосудов и сердца происходит через полгода.
Для ускорения процесса реабилитации рекомендуется:
- регулярно посещать врача и выполнять все его указания;
- следить за питанием: оно должно быть полноценным и полезным;
- постепенно увеличивать физическую активность, но при этом не перегружаться;
- полностью исключить курение и прием алкоголя;
- следить за своим здоровьем и сразу обращаться за помощью при возникновении проблем;
- проводить санацию очагов воспаления.
Осложнения
При экссудативном перикардите возможно развитие ряда осложнений. Наиболее часто наблюдаются:
- сердечная недостаточность;
- нарушения ритма (тахикардия, мерцательная аритмия);
- образование спаек;
- переход болезни в хроническую форму;
- тампонада (возникает в 40 % случаев).
Детский перикардит
Грудные дети тоже предрасположены к воспалению перикарда. Преимущественно это явление обусловлено инфекционной природой: стафилококком, стрептококком, ангиной и др. Основная терапия здесь призвана не просто устранить симптомы, а саму первопричину дисбаланса сердечной жидкости. Уже более взрослый ребенок может обнаружить признаки перикардита при опять же вирусной инфекции, и если у него диагностированы артроз, артрит и прочие нарушения структуры соединительной ткани.
Среди причин развития воспаления сердечной сумки значатся следующие:
- дефицит витаминов;
- болезни крови, нарушение кроветворения;
- сбои в работе щитовидной железы;
- наследственные факторы;
- нарушения гормонального фона;
- опухоли сердечной полости, перикарда;
- лечение медикаментами.
Существует вероятность развития редких форм патологий, причиной которых является нефрит. Данный процесс еще больше усугубляется из-за ослабления защитных функций организма. Диагностирование детского перикардита проводить сложнее, нежели в случае со взрослыми. В данных целях целесообразно применять кардиовизор для максимально качественной диагностики и распознавания причины развития сердечной патологии.
Медикаментозная терапия для детей сводится к назначению антибиотиков и противовоспалительных препаратов с учетом конкретной возрастной категории. Продолжительность лечения зависит от тяжести заболевания и его формы, симптомов и состояния организма у ребенка.
ЭКГ
Изменения ЭКГ при остром перикардите считаются патогномоничными для заболевания и поэтому являются диагностически новаторскими. Изменения ЭКГ развиваются в четырех последовательных во времени стадиях, на которые влияют сегмент ST и зубец T.
- Стадия I: На острой стадии диффузные подъемы сегмента ST с подъемом J-точки можно наблюдать в нескольких или почти во всех отведениях. Они развиваются в первые несколько дней и могут длиться от одной до двух недель. В производных aVR и V1 расстояние ST обычно уменьшается. Интервал PQ уменьшается почти в двух третях случаев из-за полученного субэпикардиального повреждения — взаимные изменения снова обнаруживаются в aVR и V1.
- Стадия II: выпуклости линии ST отступают, и выравнивание зубца Т заметно.
- Стадия III: с конца второй до третьей недели будут происходить негативы зубца Т.
- Стадия IV: в течение первых трех месяцев изменения зубца Т проходят снова.
Примерно у 50 процентов пациентов могут быть обнаружены все четыре стадии. Мерцательная аритмия встречается часто, причем тенденция, параллельная заживлению перикардита — обычно в течение нескольких месяцев — снова уменьшается. С другой стороны, кальцификации или хронические рецидивирующие события являются факторами риска персистенции или рецидива мерцательной аритмии в долгосрочной перспективе.
ЭКГ 1
ЭКГ 2
Рис.: Острый перикардит при ЭКГ II-III стадии . Регрессивные подъемы ST с отрицательным Т в I, aVL, V5 и V6. В V2-V4 за положительными зубцами Т следуют четко видимые волны U.