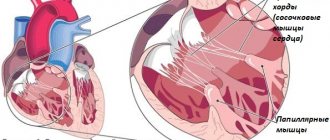
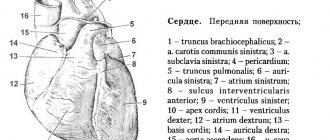
Сердце – один из жизненно важных органов человеческого организма. Только отлаженная работа и особенности строения органа позволяют в полной мере обеспечивать питание тканей органов и систем. Орган представляет собой мышцу, состоящую из трех слоев: эндокард, миокард, эпикард. Первый и последний являются тонкими слоями, покрывающими миокард (группу поперечно – полосатых мышечных волокон) с внутренней и наружной сторон. Сердце включает четыре камеры, среди которых находится левый и правый желудочек, а также левое и правое предсердие. Каждая камера выполняет свои значимые функции. Между собой они отделяются при помощи правожелудочковых и межпредсердных перегородок. Имеются клапана, препятствующие обратному току крови. Сложное анатомическое строение позволяет беспрерывно перекачивать кровь, доставляя питание во все органы и системы человеческого тела.
СПИСОК СОКРАЩЕНИЙ
АВУ — атриовентрикулярный узел
ГБ — гипертоническая болезнь
https://www.youtube.com/watch?v=66wJNSCiNps
ЖИ — желудочковый индекс
ИБС — ишемическая болезнь сердца
ИКМ — индекс кровоснабжения миокарда
ИЛЖ — индекс левого желудочка
ИПЖ — индекс правого желудочка
ИФ — индекс Фултона
ИЭЖ — индекс эпикардиального жира
Л — масса свободной стенки левого желудочка
ЛЖ — левый желудочек
ЛОА — левая огибающая артерия
ЛПс — левое предсердие
МК — митральный клапан
МП — масса межжелудочковой перегородки
МПП — межпредсердная перегородка
МС — масса сердца
ОВП — объемно-весовой показатель
ОВПЛ — объемно-весовой показатель левого желудочка
ОВПП — объемно-весовой показатель правого желудочка
П — масса свободной стенки правого желудочка
ПА — правая артерия сердца
ПЖ — правый желудочек
ПМЖА — передняя межжелудочковая артерия
ПМК — пролапс митрального клапана
ППс — правое предсердие
РВЧС — раздельное взвешивание частей сердца
РОбЛ — резервный объем левого желудочка
РОбП — резервный объем правого желудочка
САУ — синоаурикулярный узел
СИ — сердечный индекс
ТК — трикуспидальный клапан
ФК — фиброзное кольцо
ЧМС — чистая масса сердца
ЭЖ — эпикардиальный жир
ЭИТ — электроимпульсная терапия
L — периметр коронарной артерии
S — суммарная площадь просвета артерий сердца
Правое предсердие: описание, нормальные показатели работы, диагностика и лечение заболеваний
Сердце человека представлено четырьмя камерами: предсердиями и желудочками (справа и слева). Боковые стенки полостей образуют характерные очертания органа на рентгеновских снимках. Правое предсердие (ПП) – наименьшая из камер, расположенная у основания (верхней части) сердца. Полость ПП объединена с правым желудочком посредством атриовентрикулярного соединения и трикуспидального клапана. Венечная борозда служит границей между отделами на наружной поверхности, которая плохо визуализируется из-за массивности перикарда (околосердечной сумки).
Полость предсердия не рассчитана на большой одноразовый объем крови, поэтому толщина стенок составляет 2-3 мм (в пять раз меньше, чем у желудочка). Достаточное количество мышечных волокон и функциональность работы клапанов позволяет избежать перегрузки.
Анатомическое строение правого предсердия представлено шестигранной кубической камерой. Характеристика основных ориентиров и элементов каждой из стенок – в таблице:
- Отверстия верхней и нижней ПВ – на границах с передней и задней стенками.
- Холмик Ловера расположен между точками впадения кровеносных сосудов. Во внутриутробном периоде образование служит клапаном, регулирующим направление потоков.
- Под отверстием нижней ПВ – Евстахиева заслонка (тканевой выступ), которая простирается к краю овальной ямки в виде сети Хиари (пластинки с фенестрами – «отверстиями»)
Сосуды правого предсердия
Кардиомиоциты ПП кровоснабжаются правой коронарной артерией, которая начинается от синуса аорты и ложится в отведенную венечную борозду. На пути сосуд отдает ветви:
- к синусно-предсердному узлу (главный водитель сердечного ритма);
- предсердным (2-6), которые снабжают ушко и близлежащие ткани;
- промежуточной ветви (питает основную массу миокарда).
Отток венозной крови от миокарда правого предсердия происходит двумя путями:
- По коронарным венам жидкость попадает в венечный синус левой части диафрагмальной поверхности сердца. Длина пазухи составляет 2-3 см и открывается в полость ПП в области впадения нижней полой вены.
- Непосредственный отток из сосудов мелкого калибра (группа «правых предсердных вен» Вьессена-Тибизия) в полость камеры.
Лимфатическая система правых отделов сердца представлена тремя сетями:
- глубокой (подэндотелиальной);
- промежуточной (миокардиальной);
- поверхностной (подэпикардиальной).
Отработанная лимфа с локальной системы попадает в крупные сосуды, на пути которых находятся регионарные узлы.
Гистология
Забор венозной крови со всего организма и направление в малый круг кровообращения требует специфического строения стенок правого предсердия. Гистологическая структура ПП представлена в таблице:
- внутренняя защитная оболочка сердца;
- гладкая поверхность предотвращает тромбообразование;
- формирование трикуспидального клапана (из соединительнотканной пластинки) в области атриовентрикулярного отверстия
- сократительная функция в момент систолы миокарда;
- секреция натрийуретического пептида (гормон, отвечающий за выведение натрия из организма с мочой)
- отделение сердца от полости перикарда;
- синтез перикардиальной жидкости для легкого скольжения камеры в полости околосердечной сумки
Все камеры сердца заключены в наружное полостное образование из соединительной ткани – перикард (околосердечная сумка).
1Важный метод диагностики
Исследование сердца ультразвуком
Эхокардиографическое исследование сердечно-сосудистой системы является очень важным и к тому же достаточно доступным методом диагностики. В ряде случае метод является «золотым стандартом», позволяя верифицировать тот или иной диагноз. Кроме того, метод позволяет выявить скрытую сердечную недостаточность, не проявляющую себя при интенсивных физических нагрузках.
Клинико-морфологическая классификация болезней перикарда
Исследование сердца начинается с оценки перикарда, состоящего из двух слоев: фиброзного, переходящего в адвенти-цию крупных сосудов, и серозного. Серозный делится на париетальный, примыкающий к фиброзному, и висцеральный (эпикард), образуя полость перикарда, содержащую 30-75 мл прозрачной желтоватой жидкости.
Перикард плотно сращен с сухожильным центром диафрагмы. С боковых сторон перикард граничит с плеврой; сзади – с нисходящей аортой, пищеводом, позвоночником; спереди – с грудиной и ребрами.
Различают косую и поперечную пазухи перикарда(рис. 2, 3).Косая пазуха (sinus obli-quus Halleri) находится между правыми и левыми легочными венами, задней поверхностью левого предсердия и задней стенкой перикарда. Поперечная пазуха (sinus transversus pericardii) образована спереди легочной артерией и аортой, сзади – нижней полой веной и предсердиями, сверху – перикардом. Справа и слева она открыта.
Наружный листок перикарда обеспечивают кровью внутренние грудные (главным образом, из a. pericardiacophrenicae), верхние диафрагмальные, межреберные, бронхиальные и медиастинальные артерии, в передней складке перикарда, в области входа и выхода крупных сосудов анастомозирующие с системой венечных артерий, питающих эпикард. В критических ситуациях эти анастомозы создают дополнительное кровоснабжение миокарда.
Венозный отток осуществляется по венам, сопровождающим одноименные артерии.
Отток лимфы от перикарда идет к верхним передним средо-стенным, грудинным, диафрагмальным, бронхопульмональным и околопищеводным лимфоузлам.
При обнаружении патологических изменений перикарда, с нашей точки зрения, целесообразно пользоваться клинико-мор-фологической классификацией Е.Е.Гогина (1979) (см. табл. 1). Наиболее частой патологией перикарда является фибринозный перикардит, встречающийся при ревматизме и других колла-генозах, туберкулезе, уремии, при остром инфаркте миокарда, как составная часть синдрома Дресслера, при травме сердца, в том числе хирургическом вмешательстве.
При последних трех состояниях наличие перикардита рассматривается как ауто-иммунная реакция: при остром инфаркте миокарда – на некроз мышечных волокон (синдром Дресслера), при хирургическом вмешательстве, травме – на кровь в полости перикарда, повреждение целостности перикарда (постперикардиотомический перикардит).
Таблица 1
(по Е.Е.Гогину)
I. Перикардиты
Левое предсердие (ЛП) – анатомический отдел (камера) сердца, осуществляющий прием артериальной крови из легочных вен и перекачивающий в левый желудочек. Патологические отклонения, которые развиваются в ЛП, – основа для некоторых распространенных заболеваний. Возникающие нарушения изменяют показатели кровообращения и существенно влияют на качество и длительность жизни людей.
По строению левое предсердие, как и правое, похоже на неправильный куб.
Стенки камеры:
- Передняя – выпячивается и образует левое ушко, которое прилегает слева к легочному стволу.
- Задняя.
- Верхняя.
- Внутренняя – берет участие в формировании межпредсердной перегородки. Она имеет более тонкую часть, которая соответствует овальной ямке.
- Нижняя – составляет основу левого желудочка.
- Наружная.
Стенка ЛП тоньше правого. Внутренняя поверхность ушка выстлана гребенчатыми мышцами, остальная часть предсердия – гладкая.
Четыре легочные вены впадают в ЛП (по две с каждого легкого):
- Правая верхняя.
- Правая нижняя.
- Левая верхняя.
- Левая нижняя.
Они несут артериальную кровь от легких. Отверстия этих вен расположены на задней стенке ЛП и не имеют клапанов.
Функция
Основные функции левого предсердия:
- Депонирующая. Камера представляет собой емкость, которая принимает кровь от легочных вен.
- Соответственно градиенту давления проводит кровь в левый желудочек после открытия митрального клапана.
- Помогает завершить наполнение левого желудочка путем своего сокращения.
- В момент растяжения стенок предсердия давление поднимается, что стимулирует образование натрийуретического пептида (НУП). Биологически активное вещество снижает объем циркулирующей крови и показатели артериального давления. Доказано, что НУП предупреждает развитие гипертрофии сердца.
- В ЛП расположено множество баро- и механорецепторов. Первые реагируют на увеличение центрального венозного давления, что в свою очередь приводит к активации вторых, которые способствуют развитию тахикардии (ускоренного сердцебиения).
Измерение параметров камеры выполняют при помощи эхокардиографии (ЭхоКГ) – ультразвукового неинвазивного метода исследования.
Нормальные размеры левого предсердия у взрослых:
- размер полости – 8-40 мм;
- передне-задний – 1,3-3,7 см;
- ширина: спереди – 1,2-3,1 см, сзади – 1,4-3,3 см;
- высота – 1,5-3,9 см;
- толщина стенки – 1,5-2 мм;
- толщина межпредсердной перегородки – 0,7-1,2 см;
- масса – 15-25 г (5,6-9,2 % от общей).
Объем полости (количество крови, которое вмещается в предсердии) – 110-130 см3.
Давление крови: 2-4 мм рт. ст. в диастолу и 9-12 мм рт. ст. при систоле.
Кроме того, оценивают адекватность наполнения кровью из легочных вен, равномерность сокращения мышечных волокон всех стенок и направление потока крови в разные фазы цикла.
К основным методам, с помощью которых можно определить состояние левого предсердия, относят: электрокардиографию (ЭКГ) и эхокардиографию (ЭхоКГ).
Функцию левого предсердия на ЭКГ оценивают по зубцу Р в I, II, aVL, V5, V6-отведениях.
Этот метод позволяет увидеть:
- Гипертрофию предсердия (утолщение стенок). Признаки на кардиограмме: увеличение высоты и раздвоение Р в I, II, aVL, V5, V6 (так называемый «Р – mitrale» – подъем второй части зубца); отрицательный или двухфазный Р, длительность Р больше 0,1 с.
Гипертрофия – основа для возникновения фибрилляции (мерцания) предсердий. На ЭКГ выражается: отсутствием зубца Р, наличием хаотичных f-волн (особенно во II, III, aVF, V1, V2), неправильным желудочковым ритмом.Кроме того, разрастание мышечных волокон способствует появлению синусовой тахикардии – увеличения количества импульсов, возникающих в синоатриальном узле. На ЭКГ зубец Р нормальный, расстояние R-R сокращено.
- Дилатацию предсердия (увеличение размера полости на фоне истончения стенки) с помощью электрокардиограммы можно заподозрить только при наличии аритмий.
ЭхоКГ-признаки
ЭхоКГ или УЗИ (ультразвуковое исследование) определяет размеры и показатели работы левого предсердия, что позволяет диагностировать гипертрофию и дилатацию этого отдела.
Метод используют для диагностики коарктации аорты, пороков митрального и аортального клапана, опухолей сердца (миксом), наличие которых влияет на размеры и функцию ЛП.
Признаки нарушения работы левого предсердия называют перегрузкой (гиперфункцией). В основе состояния лежит гемодинамическое напряжение стенок сопротивлением или объемом.
Длительная нагрузка на мышечную массу миокарда камеры вызывает сначала гипертрофию волокон. Однако истощение энергетических запасов и прогрессирование патологии способствуют атрофии мышц, и предсердие начинает дилатировать.
Характерные клинические симптомы:
- утомляемость;
- одышка;
- перебои в работе сердца;
- боль в области сердца;
- снижение выносливости к физическим нагрузкам.
Острые состояния Длительные заболевания
|
|
ЭКГ-признаки перегрузки: увеличение высоты и длительности Р (в большей мере его второй фазы) в V1, V2, иногда отрицательный Р у V1.
Перегрузка ЛП чаще всего приводит к его гипертрофии или дилатации. При объективном осмотре (при помощи перкуссии) патологию можно заподозрить по смещению верхней границы сердца вверх.
Лечение всегда зависит от того, какая патология привела к перегрузке и, как следствие, к гипертрофии или дилатации. Если речь идет об острых состояниях, то их купируют доктора соответственно протоколов оказания неотложной помощи в каждом из случаев. Длительные, хронические болезни лечат пожизненным приемом медикаментов, а многие требуют оперативного вмешательства.
Если не проводить терапию вышеуказанных состояний, то возникает большой риск ряда опасных осложнений:
- тяжелая сердечная недостаточность;
- сердечная астма;
- фибрилляция предсердий.
Выводы
Левое предсердие – тот отдел сердца, который часто поддается патологическим изменениям. Они, в свою очередь, приводят к весьма серьезным заболеваниям с осложнениями, нарушениями ритма.
Например, фибрилляция предсердий – главная причина ишемических инсультов.
Поэтому, если при рутинном обследовании у пациента обнаружили перегрузку или гипертрофию ЛП, рекомендуют дальнейшую детальную диагностику.
Для подготовки материала использовались следующие источники информации.
Какие Сосуды Впадают в Правое и Левое Предсердие
Сердце является центром замкнутой сердечно-сосудистой системы, прокачивающим кровь по сосудам. Его работа позволяет обеспечивать клетки кислородом и питательными веществами, выводить из них углекислый газ и продукты обмена, а также реагировать на повреждения, воспалительные процессы и проникновение бактерий, вирусов и других микроорганизмов.
Некоторые сосуды впадают в правое предсердие, другие в левое. Таким образом в сердце попадает вся венозная (отработанная) и обогащенная кислородом в легких, артериальная кровь.
Сердце человека – это 4-х камерный «насос» из 2-х предсердий и 2-х желудочков
Выталкивается кровь из 2-х других сердечных камер – желудочков. Венозная кровь уходит в легочные доли по легочному стволу из правого желудочка, а обогащенная кислородом артериальная кровь из левого желудочка поступает в аорту.
В этой статье кратко рассмотрим какие сосуды попадают в левое предсердие и что впадает в правое предсердие. Фактически речь пойдет об окончании большого и малого кругов кровообращения сердечно-сосудистой системы человека.
Функции первого круга перечислены во вступлении выше, а вот перед малым замкнутым кругом между сердцем и легкими, помимо теплоотдачи, стоит лишь одна глобальная задача – газообмен: освобождение крови от углекислого газа и насыщение ее кислородом.
Сосуды, впадающие в сердечные предсердия
В правое предсердие впадают сосуды, по которым течет венозная кровь с большим содержанием СО2 и шлаков. Они замыкают большой круг кровообращения.
Таких вен две:
- Нижняя полая вена. Является самым большим венозным сосудом, который довольно часто называют венозным стволом. Сюда собирается «отработанная» кровь из ног, тканей и органов, расположенных в тазу и животе.
- Верхняя полая вена. Представляет собой короткий ствол, образующийся двумя плечеголовными венозными сосудами. Он открывается устьем в правую предсердную камеру на уровне III правого ребра. Сюда стекается венозная кровь от рук, головы, тканей и органов грудной клетки.
Толщина верхнего и нижнего полых венозных сосудов, впадающих в сердце, отличается, так как они испытывают разную нагрузку. Кроме этого существуют и половые различия в топографо-анатомических характеристиках толщины их стенок.
К сведению. Гистологическая зрелость ткани стенок нижней и верхней полой вены наступает в 10 летнем возрасте, а начиная с 70 лет происходит постепенное сокращение количества и атрофия циркулярно расположенных гладких мышечных клеток.
Кстати, отвечая на вопрос: «В правое предсердие впадают какие сосуды?» – следует вспомнить о лимфатической системе. Ее протоки соединяются в стволы, которые открываются в вены, расположенные вблизи ключичных костей.
Таким образом венозная кровь, текущая на участке между устьями лимфатических стволов и верхней полой вены, обладает самой высокой степенью бактерицидности.
Вены, впадающие в сердечные предсердия
В левое предсердие впадают парные сосуды, замыкающие малый (легочный) круг кровообращения:
- Две левые (верхняя и нижняя) легочные вены отводят обогащенную кислородом кровь в левое предсердие. Их устья расположены вертикально, один над другим, и находятся в левой заднебоковой области стенки предсердной камеры. Верхний сосуд собирает кровь из верхней доли левого легкого, а нижняя левая легочная вена, соответственно из нижней доли левого легкого.
- Две правые (верхняя и нижняя) легочные вены отводят кровь в левую предсердную камеру сердца из правого легкого. Длина у этих сосудов больше, чем у левых легочных вен, так как до впадения в заднюю стенку левого предсердия рядом с межпредсердной перегородкой они еще проходят сквозь толщу задней стенки правого предсердия (на фото внизу).
Толщина стенок сосудов, что впадает в левое предсердие, у мужчин и женщин практически одинаковые. Однако есть и отличия. Толщина стенки между устьями и диаметр верхнего венозного сосуда больше у женщин, а диаметры обеих нижних легочных вен – у мужчин.
Расположение устьев легочных вен
Отметим также, что во время внутриутробного развития малый круг кровообращения не работает. Обогащенная кислородом кровь поступает от матери через пупочную вену, а отводится через пупочные артерии плаценты.
Малый круг кровообращения, начинающийся легочным столбом и заканчивающийся легочными венами, начинает функционировать сразу же после рождения, как только младенец делает свои первые вдох и выдох.
Врожденные пороки
Самыми частыми аномалиями развития сосудов, впадающих в предсердия сердца являются:
- Наличие 2-х полых верхних или 2-х полых нижних вен, вместо одной. Редко, но встречается расположение нижней полой вены справа от позвоночника. Обычно эти пороки не влияют на здоровье, и в хирургической коррекции не нуждаются.
- Аномальный дренаж легочных вен (АДЛВ). Эта патология представляет собой неестественное вхождение этих сосудов не в левое, а в правое предсердие, которое встречается в различных комбинациях. Суммарная доля таких аномалий составляет 3 % от всех врожденных пороков сердца. Эти дефекты требуют хирургического лечения. Вид операции и сроки ее проведения зависят от типа АДЛВ (см. ниже).
Для диагностики АДЛВ врач назначит комплекс обследований, включающий: ЭКГ, ЭхоКГ, МРТ, КТ, атрио- и вентрикулографию, а также многие другие инструментальные исследования.
Варианты частичных и одного из тотальных (в центре) аномальных дренажей легочных вен
АДЛВ бывает частичным и полным (тотальным). В первом случае 1 или 2 легочные вены впадают вместо левого в правое предсердие и, в большинстве случаев, такая аномалия сопровождается дефектом межпредсердной перегородки.
Частичный АДЛВ вызывает цианоз, одышку, частые пневмонии, слабость, боль в области сердца, отставание в физическом развитии. Патология требует хирургической операции по показаниям.
Пациенты с АДЛВ могут прожить до 30 лет, а умирают из-за остановки сердца по причине сердечной недостаточности или из-за легочной инфекции.
К сведению. Помимо дефекта межпредсердной или межжелудочковой перегородки АДЛВ часто сопровождаются и другими пороками развития. Среди них: тетрадо Фалло, коарктация аорты, синдром турецкой сабли, общий артериальный ствол, аномалии в развитии желудочно- кишечного тракта и мочеполовой системы.
Тотальные АДЛВ – это врожденные патологии, при которых все 4 легочные венозные сосуды открываются по отдельности не в левое, а в правое предсердие. Часто встречается варианты, когда все они соединяются в один общий сосуд-коллектор, впадающий или в коронарный синус, или в верхнюю, или в нижнюю полую вену.
Дети с тотальными пороками АДЛВ рождаются доношенными, и организм, хоть и с трудом, но несколько дней (месяцев) справляется с такой ситуацией. Однако состояние здоровья критично с первого же дня, и необходимо как можно быстрее делать восстановительную операцию.
Заболевания
Среди приобретенных в течение жизни патологий сосудов, впадающих в предсердия, чаще всего встречаются:
- непроходимость верхнего или нижнего полых венозных сосудов, впадающих в правую предсердную камеру, вызванная тромбозом или опухолевым процессом;
- стеноз легочных вен;
- облитерирующий эндартериит легочных венозных сосудов.
Все эти заболевания консервативно не лечатся и требуют хирургического вмешательства.
И в качестве заключения предлагаем посмотреть видео, в котором более подробно рассказывается о впадающей в правое предсердие, самой крупной вене человеческого организма – Нижней полой вене.
Источник: https://Cardio-help.ru/anatomiya/vpadayut-v-pravoe-predserdie-688
2Фракция выброса
Здоровая фракция выброса крови и патологическая (менее 45%)
Фракция выброса (ФВ) имеет важное диагностическое значение, так позволяет оценивать систолическую функцию ЛЖ и правого желудочков. Фракция выброса — это процентное соотношение объема крови, которое изгоняется в сосуды из правого и левого желудочка в фазу систолы. Если, к примеру, из 100 мл крови в сосуды поступило 65 мл крови, в процентном соотношении это составит 65%.
Левый желудочек. Норма фракции выброса левого желудочка у мужчин — ≥ 52%, для женщин — ≥ 54%. Кроме фракции выброса ЛЖ, определяется также показатель фракции укорочения ЛЖ, который отображает состояние его насосной (сократительной функции). Норма для фракции укорочения (ФУ) левого желудочка — ≥ 25%.
Правый желудочек. Норма фракции выброса для правого желудочка (ПЖ)- ≥ 45%.
3Размеры камер сердца
Камеры сердца
Размеры камер сердца — параметр, который определяется для того, чтобы исключить или подтвердить перегрузку предсердий или желудочков.
Левое предсердие. Норма диаметра левого предсердия (ЛП) в мм для мужчин — ≤ 40, для женщин ≤ 38. Увеличение диаметра левого предсердия может свидетельствовать о сердечной недостаточности у пациента. Кроме диаметра ЛП, измеряется также его объем. Норма объема ЛП для мужчин в мм3 составляет ≤ 58, для женщин ≤ 52. Размеры ЛП возрастает при кардиомиопатиях, пороках митрального клапана, аритмиях (нарушениях ритма сердца), врожденных пороках сердца.
Правое предсердие. Для правого предсердия (ПП), как и для левого предсердия, методом ЭхоКГ определяются размеры (диаметр и объем). В норме диаметр ПП составляет ≤ 44 мм. Объем правого предсердия делится на площадь поверхности тела (ППТ). Для мужчин нормальным считается соотношение объем ПП/ППТ ≤ 39 мл/м2, для женщин — ≤33 мл/м2.
ЭХО Кардиография (УЗИ сердца)
Левый желудочек. Для желудочков введены свои параметры, касающиеся их размеров. Так как практикующему врачу представляет интерес функциональное состояние желудочков в систолу и диастолу, существуют соответствующие показатели. Основные показатели размеров для ЛЖ:
- Диастолический размер в мм (мужчины) — ≤ 58, женщины — ≤ 52;
- Диастолический размер/ППТ (мужчины) — ≤ 30 мм/ м2, женщины — ≤ 31 мм/ м2;
- Конечный диастолический объем (мужчины) — ≤ 150 мл, женщины — ≤ 106 мл;
- Конечный диастолический объем/ППТ (мужчины) — ≤ 74 мл/м2, женщины — ≤61 мл/м2;
- Систолический размер в мм (мужчины) — ≤ 40, женщины — ≤ 35;
- Конечный систолический объем (мужчины) — ≤ 61мл, женщины — ≤ 42 мл;
- Конечный систолический объем/ППТ (мужчины) — ≤ 31 мл/м2, женщины — ≤ 24 мл/м2;
Показатели диастолического и систолического объема и размера могут увеличиваться при заболеваниях миокарда, сердечной недостаточности, а также при врожденных и приобретенных пороках сердца.Показатели массы миокарда
- Масса миокарда (сердечной мышцы) ЛЖ (мужчины) — ≤ 224 г, женщины — ≤ 162 г;
- Масса миокарда ЛЖ/ППТ (мужчины) — ≤ 115 г/ м2; женщины — ≤95 г/ м2;
- Толщина задней стенки ЛЖ в мм (мужчины) — ≤ 10, женщины — ≤ 9;
Масса миокарда ЛЖ может увеличиваться при утолщении его стенок (гипертрофии). Причиной гипертрофии могут быть различные заболевания сердечно-сосудистой системы: артериальная гипертензия, пороки митрального, аортального клапана, гипертрофической кардиомиопатии.
Правый желудочек. Диаметр базальный — ≤ 41 мм;Конечный диастолический объем (КДО) ПЖ/ППТ (мужчины) ≤ 87 мл/м2, женщины ≤ 74 мл/м2;Конечный систолический объем (КСО) ПЖ/ППТ (мужчины) — ≤ 44 мл/м2, женщины — 36 мл/м2;Толщина стенки ПЖ — ≤ 5 мм.
Межжелудочковая перегородка. Толщина МЖП у мужчин в мм — ≤ 10, у женщин — ≤ 9;
Левое и правое предсердие: строение и отверстия предсердий
Гипертрофия правого предсердия (ГПП) – термин, обозначающий увеличение этого отдела сердца. Напомним, что в правое предсердие попадает венозная кровь, собранная в крупные сосуды со всего организма. Правое предсердие сообщается с правым желудочком.
Между предсердием и желудочком находится трехстворчатый (трикуспидальный) клапан, который не дает крови поступать обратно из желудочка в предсердие. Из правого желудочка венозная кровь по легочной артерии поступает в малый круг кровообращения, где обогащается кислородом, а затем поступает в правые отделы сердца и оттуда в аорту.
ГПП проявляется утолщением стенки правого предсердия, а затем расширением его полости. Она возникает при перегрузке предсердия давлением или объемом крови.
В данной статье мы познакомим читателя с причинами, основными симптомами и принципами диагностики гипертрофии правого предсердия.
Причины возникновения
Врожденные пороки развития, такие как тетрада Фалло, могут приводить к гипертрофии правого предсердия.
Перегрузка правого предсердия давлением характерна для стеноза трикуспидального клапана. Это приобретенный порок сердца, при котором уменьшается площадь отверстия между предсердием и желудочком. Стеноз трикуспидального клапана может быть следствием эндокардита.
При другом приобретенном пороке сердца – недостаточности трехстворчатого клапана – правое предсердие испытывает перегрузку объемом. При этом состоянии кровь из правого желудочка при его сокращении попадает не только в легочную артерию, но и обратно в правое предсердие, заставляя его работать с перегрузкой.
Правое предсердие увеличивается при некоторых врожденных пороках сердца. Например, при значительном дефекте межпредсердной перегородки кровь из левого предсердия попадает не только в левый желудочек, но и через дефект в правое предсердие, вызывая его перегрузку.
Врожденные пороки сердца, сопровождающиеся развитием ГПП у детей – аномалия Эбштейна, тетрада Фалло, транспозиция магистральных сосудов и другие. Перегрузка правого предсердия может возникнуть быстро и проявляться преимущественно на электрокардиограмме.
Такое состояние может возникнуть при приступе бронхиальной астмы, пневмонии, инфаркте миокарда, тромбоэмболии легочной артерии. В дальнейшем при выздоровлении признаки ГПП постепенно исчезают.
Иногда электрокардиографические признаки ГПП появляются при увеличении частоты сердечных сокращений, например, на фоне гипертиреоза. У людей худощавого телосложения электрокардиографические признаки ГПП могут быть нормой.
Симптомы и осложнения
ГПП сама по себе никаких симптомов не вызывает. Больного беспокоят лишь признаки, связанные с основным заболеванием. При формировании хронического легочного сердца это может быть одышка при небольшой нагрузке и в покое, особенно в положении лежа, кашель по ночам, кровохарканье.
Если правое предсердие перестает справляться с повышенной нагрузкой – возникают признаки недостаточности кровообращения по большому кругу, связанные с застоем венозной крови в организме. Это такие симптомы, как тяжесть в правом подреберье, увеличение в размерах живота, отеки ног и передней брюшной стенки, появление расширенных вен на животе и другие.
Источник: https://cordiacardio.ru/aritmii/uvelichenie-pravogo-predserdiya.html
ЭПИКАРДИАЛЬНАЯ ЖИРОВАЯ КЛЕТЧАТКА
Эпикардиальная жировая клетчатка (ЭЖ) более выражена над правым желудочком, по венечной борозде. В норме масса ЭЖ у мужчин – до 38,3 г, у женщин – до 33 г, зависит от пола, возраста, массы тела и патологии. Более точным критерием ожирения сердца является индекс ЭЖ (ИЭЖ, А.М.Лифшиц, 1979 г.) – отношение массы клетчатки к массе сердца (см.
приложение -карту раздельного взвешивания частей сердца, РВЧС). Значение ИЭЖ у мужчин выше 25%, а у женщин выше 33% свидетельствуют об ожирении сердца, обычно при общем ожирении и дис-гормональных миокардиодистрофиях. Крайняя степень ожирения сердца – lipoma capsularae cordis. Среди прочих заболеваний ИЭЖ статистически достоверно выше у гипертоников. Кроме того, масса ЭЖ увеличивается с возрастом.
4Клапаны
Сердечные клапаны
Для оценки состояния клапанов в эхокардиографии используются такие параметры как площадь клапана и средний градиент давления.
- Аортальный клапан. Площадь — 2,5-4,5 см2; средний градиент давления{amp}lt; 5 мм рт.ст. Площадь аортального клапана уменьшается в случае развития стеноза. При тяжелом аортальном стенозе площадь аортального клапана (АК) сужается до 1 см2. Градиент давления зависит от степени сужения АК, а также от кровотока через него. При развитии аортального стеноза средний градиент давления возрастает до 50 мм рт.ст.
- Митральный клапан (МК). Площадь — 4-6 см2, средний градиент давления{amp}lt; 2 мм рт.ст. Трансмитральный поток Е/е, -{amp}lt; 8, трансмитральный поток: Е/А 1-2. Сужение отверстия митрального клапана свидетельствует о развитии стеноза. Трансмитральный поток в УЗ-диагностике используется для оценки функции наполнения ЛЖ и левого предсердия. В норме трансмитральный поток характеризуется наличием двух волн – пика Е (ранняя фаза наполнения желудочка) и пика А (систола предсердия). С помощью указанных показателей рассчитывают давление наполнения левого предсердия и оценивают тяжесть диастолической дисфункции и степень повышения диастолического давления в ЛЖ.
Анатомия сердца человека. Просто и доступно
Сердце — один из самых романтичных и чувственных органов человеческого организма. Во многих культурах его считают вместилищем души, местом, где зарождаются привязанность и любовь. Тем не менее, с точки зрения анатомии картина выглядит более прозаично.
Здоровое сердце представляет собой сильный мышечный орган размером примерно с кулак его обладателя. Работа сердечной мышцы ни на секунду не прекращается с момента появления человека на свет и вплоть до самой смерти.
Перекачивая кровь, сердце снабжает кислородом все органы и ткани, способствует удалению продуктов распада и выполняет часть очистительных функций организма. Поговорим об особенностях анатомического строения этого удивительного органа.
Анатомия сердца человека: историко-медицинский экскурс
Кардиологию — науку, изучающую строение сердца и сосудов, — выделили как отдельную отрасль анатомии ещё в 1628 году, когда Гарвей выявил и представил медицинскому сообществу законы кровообращения человека. Он продемонстрировал, как сердце, словно насос, проталкивает кровь по сосудистому руслу в строго определённом направлении, снабжая органы питательными веществами и кислородом.
Сердце располагается в грудном отделе человека, немного левее центральной оси. Форма органа может варьироваться в зависимости от индивидуальных особенностей строения организма, возраста, конституции, пола и других факторов.
Так, у плотных низкорослых людей сердце более округлое, чем у худых и высоких.
Считается, что его форма примерно совпадает с окружностью плотно сжатого кулака, а вес колеблется в диапазоне от 210 граммов у женщин до 380 граммов у мужчин.
Объём крови, перекачанной сердечной мышцей за сутки, составляет примерно 7–10 тысяч литров, причём эта работа ведётся непрерывно! Количество крови может изменяться из-за физического и психологического состояния.
При стрессе, когда организм нуждается в кислороде, нагрузка на сердце возрастает в разы: в такие моменты оно способно передвигать кровь со скоростью до 30 литров в минуту, восстанавливая резервы организма.
Тем не менее, постоянно работать на износ орган не в состоянии: в моменты покоя ток крови замедляется до 5 литров в минуту, а мышечные клетки, образующие сердце, отдыхают и восстанавливаются.
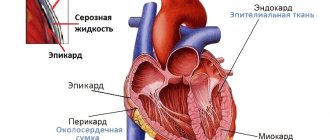
Строение сердца: анатомия тканей и клеток
Сердце относят к мышечным органам, однако, ошибочно считать, что оно состоит из одних лишь мышечных волокон. Стенка сердца включает три слоя, каждый из которых имеет свои особенности:
1. Эндокард
— это внутренняя оболочка, выстилающая поверхность камер. Она представлена сбалансированным симбиозом эластичных соединительных и гладкомышечных клеток.
Очертить чёткие границы эндокарда практически нереально: истончаясь, он плавно переходит в прилегающие кровеносные сосуды, а в особо тонких местах предсердий срастается прямо с эпикардом, минуя средний, самый обширный слой – миокард.
2. Миокард
— это мышечный каркас сердца.
Несколько слоёв поперечнополосатой мышечной ткани соединяются таким образом, чтобы быстро и целенаправленно реагировать на возбуждение, возникшее в одной области и проходящее всему органу, выталкивая кровь в сосудистое русло.
Помимо мышечных клеток, в миокард входят P-клетки, способные передавать нервный импульс. Степень развития миокарда в отдельных областях зависит от объёма возложенных на него функций. К примеру, миокард в области предсердий куда тоньше желудочкового.
В этом же слое находится фиброзное кольцо, анатомически разделяющее предсердия и желудочки. Такая особенность позволяет камерам сокращаться поочерёдно, выталкивая кровь в строго определённом направлении.
3. Эпикард
— поверхностный слой сердечной стенки. Серозная оболочка, образованная эпителиальной и соединительной тканью, является промежуточным звеном между органом и сердечной сумкой — перикардом. Тонкая прозрачная структура защищает сердце от повышенного трения и способствует взаимодействию мышечного слоя с прилегающими тканями.
Снаружи сердце окружено перикардом — слизистой оболочкой, которую иначе называют сердечной сумкой. Она состоит из двух листков — наружного, обращённого к диафрагме, и внутреннего, плотно прилегающего к сердцу. Между ними находится заполненная жидкостью полость, благодаря которой снижается трение во время сердечных сокращений.
Камеры и клапаны
Полость сердца разделена на 4 отдела:
- правое предсердие и желудочек, заполненные венозной кровью;
- левое предсердие и желудочек с артериальной кровью.
Правая и левая половины разделены плотной перегородкой, которая препятствует смешиванию двух видов крови и поддерживает односторонний кровоток.
Правда, эта особенность имеет одно небольшое исключение: у детей, находящихся в утробе, в перегородке присутствует овальное окно, через которое кровь смешивается в полости сердца.
В норме к рождению это отверстие зарастает и сердечно-сосудистая система функционирует, как и у взрослого. Неполное закрытие овального окна считается серьёзной патологией и требует оперативного вмешательства.
Между предсердиями и желудочками попарно расположены митральный и трёхстворчатый клапаны, которые удерживаются благодаря сухожильным нитям. Синхронное сокращение клапанов обеспечивает односторонний ток крови, препятствуя смешиванию артериального и венозного потока.
От левого желудочка отходит самая большая артерия кровеносного русла — аорта, а в правом желудочке берёт своё начало лёгочный ствол. Чтобы кровь передвигалась исключительно в одном направлении, между камерами сердца и артериями находятся полулунные клапаны.
Приток крови обеспечивается благодаря венозной сети. Нижние полые вены впадают в правое предсердие, а лёгочные, соответственно, в левое.
Анатомические особенности сердца человека
Поскольку от нормальной работы сердца напрямую зависит обеспечение остальных органов кислородом и питательными веществами, оно должно идеально подстраиваться под изменчивые условия окружающей среды, работая в различном диапазоне частот. Такая изменчивость возможна благодаря анатомическим и физиологическим особенностям сердечной мышцы:
- Автономия подразумевает полную независимость от центральной нервной системы. Сердце сокращается от импульсов, продуцированных им самим, поэтому работа ЦНС никак не влияет на частоту сердечных сокращений.
- Проводимость заключается в передаче образованного импульса по цепочке другим отделам и клеткам сердца.
- Возбудимость подразумевает мгновенную реакцию на изменения, протекающие в организме и вне его.
- Сократимость, то есть сила сокращения волокон, прямо пропорциональная их длине.
- Рефрактерность — период, во время которого ткани миокарда невозбудимы.
Любой сбой в этой системе может привести к резкому и неконтролируемому изменению ЧСС, асинхронности сердечных сокращений вплоть до фибрилляции и летального исхода.
Фазы работы сердца
Чтобы непрерывно продвигать кровь по сосудам, сердце должно сокращаться. Исходя из стадии сокращения, выделяют 3 фазы сердечного цикла:
- Систола предсердий, во время которой кровь поступает из предсердий в желудочки. Чтобы не препятствовать току, митральный и трёхстворчатый клапан в этот момент раскрываются, а полулунные, наоборот, закрываются.
- Систола желудочков подразумевает продвижение крови дальше к артериям через открытые полулунные клапаны. При этом створчатые клапаны закрываются.
- Диастола включает наполнение предсердий венозной кровью через открытые створчатые клапаны.
Каждое сердечное сокращение длится примерно одну секунду, но при активной физической работе или во время стресса скорость импульсов увеличивается за счёт сокращения длительности диастолы. Во время полноценного отдыха, сна или медитации сердечные сокращения, наоборот, замедляются, диастола становится длиннее, поэтому организм активнее очищается от метаболитов.
Анатомия коронарной системы
Чтобы полноценно выполнять возложенные функции, сердце должно не только перекачивать кровь по всему организму, но и само получать питательные вещества из кровеносного русла.
Аортальная система, несущая кровь к мышечным волокнам сердца, называется коронарной и включает две артерии — левую и правую.
Обе они отходят от аорты и, продвигаясь в противоположном направлении, насыщают клетки сердца полезными веществами и кислородом, содержащимся в крови.
Проводящая система сердечной мышцы
Непрерывное сокращение сердца достигается за счёт его автономной работы. Электрический импульс, запускающий процесс сокращения мышечных волокон, генерируется в синусовом узле правого предсердия с периодичностью 50–80 толчков в минуту.
По нервным волокнам атрио-вентрикулярного узла он передаётся к межжелудочковой перегородке, далее — по крупным пучкам (ножкам Гиса) к стенкам желудочков, а затем переходит на более мелкие нервные волокна Пуркинье.
Благодаря этому сердечная мышца может поступательно сокращаться, выталкивая кровь из внутренней полости в сосудистое русло.
Образ жизни и здоровье сердца
От полноценной работы сердца напрямую зависит состояние всего организма, поэтому целью любого здравомыслящего человека является поддержание здоровья сердечно-сосудистой системы. Чтобы не столкнуться с сердечными патологиями, следует постараться исключить или хотя бы свести к минимуму провоцирующие факторы:
- наличие лишнего веса;
- курение, употребление алкогольных и наркотических веществ;
- нерациональную диету, злоупотребление жирной, жареной, солёной пищей;
- повышенный уровень холестерина;
- малоактивный образ жизни;
- сверхинтенсивные физические нагрузки;
- состояние непреходящего стресса, нервное истощение и переутомление.
Зная чуть больше об анатомии сердца человека, постарайтесь сделать над собой усилие, отказавшись от разрушительных привычек. Измените свою жизнь к лучшему, и тогда ваше сердце будет работать, как часы.
Источник: https://www.oum.ru/literature/anatomiya-cheloveka/anatomiya-serdtsa-cheloveka/
ФОРМА И РАЗМЕРЫ СЕРДЦА
Камеры сердца
Известно, что форма сердца зависит от возраста, пола, типа телосложения и патологии. У новорожденных она близка к шаровидной, а к 12 годам приближается к овальной. У мужчин, гиперстеников – конусовидная, у женщин и астеников – овальная. При гипертонической болезни, поражении аортального клапана, стенозе легочной артерии сердце конусовидное. При стенозах атриоеентрикулярных отверстий сердце овальное, округляется за счет расширения предсердий.
При описании сердца пользуются следующими определениями формы: 1 – коническая, 2 – узкоконическая, 3 – ширококоническая, 4 – тупоконическая, 5 – цилиндрическая, б – овальная, 7 – шаровидная, распластанная. (Рис. 4).
Пальпация сердца дает порой весьма ценную информацию, особенно при ранних стадиях инфаркта миокарда, наличии аневризм. В зонах ишемии, когда еще трудно визуально очертить очаг, упругость миокарда уже утрачена. Форма и размеры сердца малоинформативны по сравнению с относительными органометрическими индексами (см. ниже раздельное взвешивание частей сердца – РВЧС).
5Сосуды
Кровеносные сосуды сердца
Легочная артерия. Диаметр легочной артерии (ЛА) — ≤ 21 мм, время ускорения ЛА — ≥110 мс. Уменьшение просвета сосуда свидетельствует о стенозе или патологическом сужении легочной артерии. Систолическое давление ≤ 30 мм рт.ст., среднее давление — ≤ 20-25 мм рт.ст.; Повышение давления в легочной артерии, превышающие допустимые пределы, свидетельствует о наличии легочной гипертензии.
Нижняя полая вена. Диаметр нижней полой вены (НПВ) — ≤ 21 мм; Увеличение нижней полой вены в диаметре может наблюдаться при значительном увеличении объема правого предсердия (ПП) и ослабления его сократительной функции. Такое состояние может встречаться при сужении правого атриовентрикулярного отверстия и при недостаточности трехстворчатого клапана (ТК).
В других источниках можно найти более подробную информацию об остальных клапанах, крупных сосудах, а также расчетах показателей. Приводим некоторые из них, которых недоставало выше:
- Фракция выброса по Симпсону — норма ≥ 45%, по Тейхольцу — ≥ 55%. Метод Симпсона применяется чаще, так как обладает большей точностью. Согласно этому методу вся полость ЛЖ разделяется условно на определенное количество тонких дисков. Оператор ЭхоКГ в конце систолы и диастолы производит измерения. Метод Тейхольца по определению фракции выброса проще, однако при наличии в ЛЖ асинергичных зон полученные данные о фракции выброса являются неточными.
- Понятие нормокинеза, гиперкинеза и гипокинеза. Такие показатели оценивается по амплитуде межжелудочковой перегородки и задней стенки ЛЖ. В норме колебания межжелудочковой перегородки (МЖП) находятся в переделах 0,5-0,8 см, для задней стенки ЛЖ — 0,9 — 1,4 см. Если амплитуда движений составляет меньше указанных цифр, говорят о гипокинезе. При отсутствии движений — акинез. Существует понятие и дискинезии — движение стенок с отрицательным знаком. При гиперкинезе показатели превышают нормальные значения. Может также иметь место асинхронное движение стенок ЛЖ, что часто встречается при нарушении внутрижелудочковой проводимости, мерцательной аритмии (МА), искусственном водителе ритма.
Значимость правого предсердия
Правое предсердие человека, благодаря своему анатомическому строению позволяет беспрерывно обеспечивать ток крови после сокращения желудочка. Достигается благодаря следующим аспектам:
- Наблюдается постоянный приток венозной крови, поэтому стенки камеры достаточно тонкие, что позволяет растягиваться органу и не допускать переполнения камеры и повышения давления;
- Стенки правого предсердия имеют тонкий слой мышечных тканей. Такая особенность не позволяет до конца сократиться камере, что также обеспечивает транзитный ток венозной крови;
- Сокращение в свою очередь очень слабое, что предупреждает обратный заброс крови, не мешает ее правильному ходу;
- Беспрерывная циркуляция обеспечивается также благодаря отсутствию впускных клапанов в устье полых вен. Для их открытия требовалось бы повышенное давление, которого нет в данной части;
- Большую роль для поддержания кровотока играет наличие предсердных рецепторов объема. К ним относятся барорецепторы низкого давления. Их работа заключается в посыле сигнала к гипоталамусу, когда давление в данной части снижается. Гипоталамус реагирует в свою очередь высвобождением вазопрессина. Во время сокращения желудочков давление повышается.
Вышеперечисленные функции правого предсердия обеспечивают постоянный ток крови и циркуляцию. Если бы давление периодически не повышалось, благодаря барорецепторам, то ход крови был бы толчками, а не постоянным.
МАССА СЕРДЦА
Масса сердца (МС) зависит от пола, возраста (см. табл. 2), массы, площади поверхности тела, роста, а также патологии и поэтому весьма неточна как показатель гипертрофии миокарда.
Таблица 2
| Возраст | Показатели размеров и массы сердца | |||
| Длина (см) | Ширина (см) | Толщина (см) | Масса (г) | |
| Новорожденный | 2,9-3,1 | 3,8-4,0 | 1,7-1,8 | 16-23 |
| 1 год | 4,9-5,0 | 5,9-6,1 | 2,9-3,0 | 52-56 |
| 3 года | 5,4-5,5 | 6,2-6,6 | 3,1-3,3 | 68-71 |
| 5 лет | 5,7-6,5 | 6,4-7,3 | 3,4-3,6 | 88-94 |
| 7 лет | 6,2-7,0 | 7,3-7,6 | 3,3-3,5 | 107-110 |
| 9 лет | 6,2-7,3 | 7,1-8,2 | 3,4-3,5 | 129-138 |
| 11 лет | 7,4-7,7 | 8,0 | 3,4-3,5 | 154 |
| 13 лет | 7,8 | 8,2-8,3 | 3,7-3,8 | 203-212 |
| 15 лет | 8,2-8,3 | 8,7-8,8 | 3,9 | 224 |
| взрослые | 10-15 | 8-11 | 6-8,5 | 236-234 |
https://www.youtube.com/watch?v=DrI-_tTZHQI
Нормальные значения массы сердца по данным разных авторов колеблются в значительных пределах. Наш опыт показал, что для оценки гипертрофии целесообразно использовать критерии А.М.Лифшица (1984): масса сердца у мужчин в норме от 273 до 374 г, у женщин – от 236 до 325 г. Гипертрофия миокарда констатируется при массе сердца более 380 г.
Верхняя полая вена и ее система – характеристика, функции – О венах
Синдром верхней полой вены (СВПВ), или кава-синдром, представляет собой целую группу характерных симптомов, вызванных нарушением оттока венозной крови от шеи, головы, верхних конечностей и других органов верхней части туловища.
Обычно является следствием других заболеваний, в основном рака легких. Чаще встречается у мужчин возрастной категории от 35 до 60 лет.
Основные сведения
Венозная кровь от всех органов и тканей человеческого тела оттекает к правой половине сердца (венозной) по двум большим венозным стволам: верхней и нижней полым венам. Минуя их, напрямую в правое предсердие впадают только собственные сердечные вены.
Верхняя полая вена человека (ВПВ) представляет собой короткую, не имеющую клапанов вену (длиной до 8 см). Расположена в переднем средостении и вбирает в себя ряд крупных сосудов. По верхней полой вене к сердцу оттекает венозная кровь от верхней части тела.
Это тонкостенный сосуд, который окружают относительно плотные структуры (трахея, аорта, бронхи, грудная клетка) и цепочки лимфоузлов по всей длине. Верхняя полая вена вбирает использованную кровь от органов, расположенных над диафрагмой, а нижняя полая вена – под диафрагмой.
Физиологическое давление в ней низкое, что может привести к легкой закупорке при разных поражениях структур, ее окружающих.
Аномалия развития
Существует врожденная аномалия – левая верхняя полая вена, которая является добавочной к правой. Формируется в период внутриутробного развития плода и составляет от 2 до 5 % врожденных пороков сердца.
Если правая ВПВ отсутствует, а вместо нее только левая, коронарный синус может стать огромным из-за чрезмерного притока в него крови.
Иногда левая верхняя полая вена может впадать в левое предсердие. Тогда необходимо хирургическое вмешательство.
Система верхней полой вены
Чтобы понять причины возникновения синдрома, нужно понять, как функционирует ВПВ.
Система верхней полой вены состоит из сосудов, которые собирают венозную кровь от шеи, головы, верхних конечностей, а также через бронхиальные вены от легких и бронхов.
Сосуды, являющиеся частью системы ВПВ:
- вены рук и плечевого пояса (подключичная вена, глубокие и поверхностные вены рук);
- вены грудной клетки (пищеводные, перикардиальные, бронхиальные и медиастинальные вены);
- вены шеи и головы (передняя, внутренняя, наружная яремная вены);
- некоторые вены, отходящие от стенок живота (непарная и полунепарная вены).
Жилы, несущие кровь, находятся очень близко к сердцу. При расслаблении сердечных камер они как бы притягиваются к нему. Это создает в системе сильное давление, имеющее отрицательный характер.
Существует несколько притоков верхней полой вены. Главные из них – левая и правая плечеголовные вены. Они образуются в результате слияния внутренней яремной и подключичной вен и не имеют клапанов.
Также притоком ВПВ является непарная вена. Начинаясь в брюшной полости, она вбирает кровь от органов грудной клетки и межреберных вен. Снабжена клапанами.
Верхняя и нижняя полые вены впадают в желудочек и правое предсердие. Бедная кислородом кровь нагнетается в предсердие во время его расслабления. Оттуда она попадает в желудочек. Потом к легочной артерии, чтобы насытиться кислородом. Потом кровь возвращается в левые отделы сердца по венозным сосудам. Оттуда она направится ко всем органам.
Если нарушается проходимость вены, компенсаторную функцию выполняют анастомозы (соединения между сосудами), которые связывают бассейн верхней и нижней полых вен.
Но компенсацию кровотока в ВПВ полностью не может обеспечить даже большое количество имеющихся коллатералей (обходных путей).
Этиология кава-синдрома
Существует 3 вида патологии, провоцирующих развитие синдрома верхней полой вены:
- Тромбоз ВПВ.
- Злокачественное новообразование на стенке верхней полой вены.
- Сдавливание вены извне.
Злокачественные опухоли, которые чаще других (до 90% случаев) осложняются кава-синдромом:
- мелкоклеточный, плоскоклеточный рак легкого (чаще всего правосторонний);
- рак ЖКТ;
- рак молочной железы (с метастазами);
- меланома;
- лимфома;
- саркома.
Другие причины, приводящие к синдрому верхней полой вены:
- загрудинный зоб;
- саркоидоз;
- травматические и спонтанные тромбозы;
- идиопатический фиброзный медиастинит;
- конструктивный перикардит;
- тератома средостения;
- постлучевой фиброз;
- гнойный медиастинит;
- туберкулез, сифилис и другие инфекционные заболевания;
- силикоз;
- образование тромба от долгого нахождения катетера в русле ВПВ.
Клинические проявления
На выраженность различных симптомов кава-синдрома влияет:
- уровень просвета ВПВ;
- степень ее сдавливания;
- скорость развития патологических процессов.
Клиническое течение может быть медленно прогрессирующим (при сдавливании) или острым (при закупорке).
Основные симптомы синдрома верхней полой вены:
- отечность верхней части туловища и лица;
- одышка даже в состоянии покоя;
- тошнота;
- кашель;
- охриплость голоса;
- цианоз;
- шумное, свистящее дыхание из-за отека гортани (стридор);
- обмороки;
- затрудненное дыхание и глотание;
- расширение и набухание вен верхней части тела.
Реже возникают такие симптомы:
- удушье (из-за отека гортани);
- слезотечение, шум в ушах, двоение в глазах (из-за нарушения работы глазных и слуховых нервов);
- кровотечения (носовые, легочные, пищеводные).
В очень редких случаях при остром течении синдрома верхней полой вены повышается внутричерепное давление, происходит отек головного мозга, что может привести к геморрагическому инсульту и летальному исходу.
Диагностические мероприятия
Диагностика начинается с физикального обследования врачом. По его результатам он выявляет клинические показатели, проявление симптомов и степень их интенсивности и устанавливает возможные причины болезни.
Для уточнения характера закупорки и ее локализации назначаются дополнительные инструментальные исследования. Самыми информативными из них являются:
- рентгенография грудной клетки в разных проекциях;
- флебография;
- компьютерная томография, МРТ.
К дополнительным методам диагностики относятся:
- бронхологические исследования;
- УЗДГ сонных и надключичных вен;
- консультация офтальмолога (определит характерные для кава-синдрома глазные нарушения).
Имея на руках все результаты диагностики, врач определяет тактику лечения.
Лечение
Общими лечебными мероприятиями для пациентов являются:
- постельный режим (голова должна быть приподнята);
- низкосолевая диета;
- постоянные ингаляции кислорода.
Исходя из причин развития и скорости прогрессирования синдрома верхней полой вены, подбирают оптимальную терапию, направленную чаще всего на купирование симптомов.
Очень важно определить исходный процесс, который вызывает кава-синдром, то есть установить основной диагноз. И только в случае угрозы жизни при очень тяжелых нарушениях допустимо начать лечение без его установки.
Применяемые методы терапии при синдроме верхней полой вены делятся на консервативные и хирургические.
Консервативные методы
В зависимости от проявления симптомов требуется различный подход:
- при обструкции дыхательных путей применяют трахеостомию, кислородные ингаляции, интубацию трахеи;
- при нехватке воздуха устанавливают стент через кожу;
- при отеке мозга применяют глюкокортикостероиды и диуретики, противосудорожные препараты (если требуется);
- при злокачественных новообразованиях – лучевая терапия и химиотерапия;
- при тромбе назначают фибринолитические препараты.
Если эффект от консервативного лечения отсутствует или наблюдается ухудшение, проводится хирургическое вмешательство.
Хирургические методы
При сдавливании извне верхней полой вены проводится радикальная декомпрессия (удаление опухоли). Если это невозможно, проводят оперативное вмешательство с целью паллиативной помощи. В этих случаях пациенту могут назначить:
- стентирование (установка через кожу саморасправляющегося металлического стента);
- тромбоэктомию (удаление тромба);
- обходное шунтирование (внутреннее или наружное);
- наружную декомпрессию;
- эндопротезирование;
- эндоваскулярную ангиопластику через кожу.
Кава-синдром представляет собой симптомокомплекс, который осложняет течение многих болезней, поражающих средостение.
Таким образом, хорошие прогнозы невозможны без успешно проведенной основной терапии. Купировать патологический процесс поможет только удаление первопричины. При остром течении синдрома и при наличии онкологического фактора прогноз неблагоприятен.
Поэтому при возникновении указанных симптомов нужно незамедлительно обратиться к специалистам и провести полное медицинское обследование.
Источник:
Верхняя и нижняя полая вена
Полые вены составляют основу венозной системы и состоят из двух стволов – верхней и нижней вен, которые собирают кровь со всего тела человека и впадают в сердце.
Анатомия полых вен
Верхняя находится в полости груди, а именно в верхней ее части. Она образуется слиянием двух вен – плечеголовых (правой и левой).
Берет начало на уровне первого ребра справа от грудины, направляется вниз, впадает на уровне третьего правого ребра в правое предсердие. Она прилегает к правому легкому, левее от нее проходит аорта.
Позади верхней полой находится корень правого легкого, на уровне второго правого ребра ее покрывает перикард. Перед ее входом в полость перикарда в нее впадают две вены: непарная и добавочная полунепарная.
Нижняя полая вена начинается в брюшной полости. Она образуется при слиянии подвздошных вен, идет вверх, отклоняется вправо от аорты в сторону диафрагмы.
https://www.youtube.com/watch?v=vFcC5tMGDP0
Она находится в забрюшинном пространстве позади внутренних органов.
Через отверстие в диафрагме она направляется в грудную полость, оттуда идет к перикарду, впадает, так же как и верхняя полая, в правое предсердие. В НПВ впадают следующие вены:
- печеночные;
- диафрагмальные нижние;
- надпочечниковая правая;
- почечные;
- правая яичниковая или яичковая;
- поясничные.
Нижнюю полую вену принято делить на три отдела: инфраренальный, ренальный и печеночный.
Заболевания полых вен
Основной патологией полых вен считается их полная или частичная непроходимость (окклюзия), вследствие тромбоза или опухоли. Развивающиеся в связи с этим патологические состояния называются синдромом верхней полой вены и синдромом нижней полой вены.
Синдром ВПВ
Это патология развивается на фоне тромбоза или сдавления верхней полой вены, в результате чего нарушается венозный отток от шеи, головы, плечевого пояса, верхней части туловища. Синдром чаще наблюдается у мужчин от 30 до 60.
Нарушение проходимости ВПВ связано с особенностями ее расположения, строения и пониженным венозным давлением. Верхняя полая вена снабжена системой анастомозов, которые выполняют компенсаторную функцию в случае непроходимости магистрального сосуда, но они не в состоянии полностью его заменить.
Причины развития
Выделяют три основные причины возникновения синдрома:
- компрессию экстравазальную;
- прорастание опухоли;
- образование тромба.
В большинстве случаев к синдрому ВПВ приводят злокачественные опухоли, такие как:
- рак легкого (обычно правосторонний);
- лимфома;
- метастазы в средостение при раке груди, яичка, простаты;
- лимфогранулематоз;
- саркома.
Кроме этого, могут быть и другие причины:
- опухоли доброкачественные;
- инфекции (сифилис, туберкулёз и другие);
- аневризма аорты;
- перикардит констриктивный;
- медиастинит фиброзный.
Синдром ВПВ может развиться в случае тромбоза вены, что нередко происходит при длительной ее катеризации или если в ней находится электрокардиостимулятор.
Симптомы
Выраженность симптомов зависит от того, насколько сильно нарушено кровообращения, а также от скорости развития синдрома ВПВ. Его протекание может быть как хроническим (при компрессии и опухолях), так и острым (в случае тромбоза).
Для патологии характерно три признака: синюшность кожных покровов, отеки, расширенные подкожные вены на лице, шее, руках и верхней части туловища.
Кроме этого, к проявлениям синдрома верхней полой вены относятся:
Еще статья:Как убрать вены на ногах народными средствами
- боль в области груди;
- кашель;
- одышка;
- приступы удушья;
- хриплый голос;
- отек гортани и шумное свистящее дыхание;
- затруднения при глотании:
- кровотечения (носовые, пищеводные, легочные), обусловленные повышенным венозным давлением;
- головная боль, шум в голове;
- спутанное сознание;
- сонливость;
- судороги;
- сниженное зрения, слезотечение, быстрое утомление глаз;
- шум в ушах, слуховые галлюцинации, ухудшение слуха.
Источник: https://agent003.ru/metody-lecheniya/verhnyaya-polaya-vena-i-ee-sistema-harakteristika-funktsii.html