Меню пациента после инсульта
После тяжелого геморрагического или ишемического нарушения кровообращения мозга у больного часто нарушается способность проглатывать пищу. Перед началом первого кормления в стационаре пациенту дают чайную ложку кипяченой воды для того, чтобы проверить глотательный рефлекс.
Если глотание нарушено, пациент либо отказывается от пищи, либо еда выливается изо рота . В таких случаях кормление проводят при помощи желудочного зонда. Через специальное приспособление жидкая однородная пища напрямую вводится в желудок. Меню для зондового кормления включает овощные супы, бульоны, соки, чай в которые добавляются необходимые витамины и микроэлементы.
При нормальном глотании больного продолжают кормить жидкой пищей маленькими порциями. Меню в первые дни состоит из протертых пюре, однородных бульонов, киселя, жидкой каши. После улучшения глотательного рефлекса в питание больного добавляют паровые котлеты, овощные салаты, яйца всмятку.
Способы кормления лежачих инсультников
Тяжелый инсульт приводит к тому, что больной первое время не способен жевать, а также нарушается глотание. Несколько дней питание при инсульте головного мозга происходит парентерально, то есть с помощью капельниц. В дальнейшем до восстановления глотательного рефлекса применяется зондовое кормление.
Конец желудочного зонда смазывают вазелином и медленно вводят через нос. Главное условие – попадание зонда в пищевод, а не в дыхательные пути. В правильном направлении зонда можно убедиться, если пациент не начал кашлял и задыхаться. В верхнюю часть зонда необходимо вставить воронку, через которую подается небольшими порциями теплая жидкая пища. Через зонд можно кормить:
- фруктовыми соками с мякотью;
- жидкими молокопродуктами;
- бульонами;
- перетертыми в блендере овощными супами;
- специальными смесями для энтерального питания.
Если больной лежачий, но уже может самостоятельно глотать, его кормят в кровати, придавая голове и спине возвышенное положение. Пищу дают из ложки, а чтобы пить напитки используют трубочку.
Что можно есть при инсульте, как только восстановится глотание? Сначала – только блюда в жидком виде. Затем в рацион добавляют картофельное пюре, котлеты на пару, яйца, сваренные всмятку, салаты из свежих овощей, протертые на мелкой терке.
В первый месяц больной может ощутительно худеть, но это не всегда плохо, например, если до болезни имелось много лишних килограммов.
Когда человек вынужден лежать на одном месте, он воспринимает свое состояние очень болезненно и, несмотря на прогресс в лечении, может вообще отказываться есть. Повышенный уровень стресса также бывает от того, что любимые блюда кушать нельзя, да и вкусовые рецепторы поначалу не работают как надо. В таких случаях питание при инсульте головного мозга можно изредка разнообразить, введя в меню 1-2 любимые конфеты или небольшой кусочек жареного мяса.
Ишемический инсульт – это серьезная патология сердечно-сосудистой системы, которая развивается в результате снижения кровоснабжения головного мозга в определенном артериальном участке. Данное состояние может привести как к инвалидности, так и к летальному исходу.
Для предупреждения повторного рецидива очень важно соблюдать специальное лечебное питание. Именно поэтому очень важно знать, что можно употреблять в пищу после инсульта и что не рекомендуется.
Диета и рацион в первые дни
Питание пациента строго контролируется врачом. В первые дни особенно учитываются сопутствующие заболевания. Так, при сахарном диабете показана диета, ограничивающая потребление сахара, жирного и соленого. При почечной или печеночной недостаточности назначается специальный стол медицинского питания. Если у больного атеросклероз – в меню включают продукты богатые калием.
После инсульта из меню исключают:
- соленые, жареные, жирные продукты – это главные враги инсульта. При их регулярном употреблении на стенках сосудов образуются холестериновые бляшки, препятствующие правильному кровотоку. В первые дни после приступа рекомендовано полностью исключить соль.
- копчености — содержат большое количество скрытых жиров и соли, нагружающих печень и выделительную систему.
- супы и бульоны из жирного мяса. Вместо них следует включить в рацион мясо птицы без кожи, способствующее восстановлению белков в организме, необходимых для питания мозга.
- жирную сметану, натуральное и сгущенное молоко, содержащие сахар и жиры.
- сдобу и изделия из слоеного теста – углеводы вызывают выброс инсулина в кровь, в результате чего учащается сердцебиение, кровь приливает к головному мозгу, ухудшая состояние больного. Способствуют повышению массы тела, что неприемлемо после инсульта.
- консервы – содержат много химических веществ, сахара, соли, красителей и уксуса.
- любые виды грибов – относятся к тяжелым продуктам из-за повышенного содержания хитина. Медленно перевариваются в желудке, могут содержать вредные вещества даже после термической обработки. Препятствуют усвоению полезных продуктов.
- Полуфабрикаты – обычно изготовлены из некачественного сырья. Содержат много усилителей вкуса, соли, консервантов для продолжительного срока хранения.
Отказаться от привычного питания бывает очень непросто, но это необходимо для восстановления организма после перенесенного инсульта, а также препятствует новому приступу.
Меню постинсультной диеты
В 1923 году в Советском Союзе был создан Институт питания. Одним из инициаторов его основания стал терапевт М.И.Певзнер, рекомендации по диетологии и клинической гастроэнтерологии которого до настоящего времени являются базовыми для разработки постинсультного меню «Диетический стол №10».
Цель: снижение и стабилизация повышенного артериального давления, восстановление и нормализация функционирования сердечно–сосудистой системы, предотвращение образования тромбов, разжижение крови.
Калорийность: 1900–2500 кК.
Энергетическая ценность и химический состав ежедневного рациона:
- сложные углеводы — 350–450 гр;
- белки — до 100 гр (60% – животные);
- полезные жиры — до 70 гр (до 50% — растительные);
- соль — до 3 гр (только в пост-острый период);
- чистая вода — до 1200 мг.
Технология приготовления пищи: отваривание, парообработка, запекание, гриль.
Температура подаваемых блюд: любая (разрешено и горячее, и холодное питание).
Особенности: бессолевые рецепты; отсутствие животных жиров; пятиразовое питание дробными порциями (120–150 гр).
Варианты замены обычных продуктов диетическими:
- Масло сливочное, смалец и пр. — растительные масла.
- Жирные сыры — на «Тофу», «Гаудетте», «Рикотта» с жирностью до 10%.
- Ряженка, топленое молоко, сливки — молоко с жирностью до 1,5%.
- Твороги или творожные массы 9% жирности — то же самое, но до 1%.
- Яйца (куриные, перепелиные) — только белок от яйца.
- Жирное мясо — вырезка, балык, для курятины — мясо без шкуры.
- Картофель — спаржа, шпинат, капуста.
- Печенье, крекеры, чипсы — ржаные сухарики (допускается смачивание оливковым маслом).
- Мороженое — замороженные натуральные соки.
- Готовые соусы, майонезы, кетчупы — сок лимона.
Полезные готовые блюда:
- Супы — на легких немясных бульонах или на воде, заправленные крупами или шинкованными овощами. Холодные супы из свеклы, супы–пюре, молочные, желированные и окрошки. Заправляют нежирным йогуртом или сметаной, лимонным соком, нарезанной зеленью. Запрещены мясные и грибные бульоны.
- Рыба — морские нежирные, отварные, на гриле, паровые. Готовятся из цельных тушек, рубленной или молотой массы. Допускается желированная подача. Разрешены морепродукты. Запрещены копчености, солености, консервы, икра рыб.
- Мясо — постная телятина, курятина, индюшатина, крольчатина, говяжий или свиной балык (вырезка) — только в пост-острый период. Для удаления излишнего жира мясо нужно предварительно проварить, а затем уже использовать для дальнейшей переработки. Допускаются котлеты, паровые биточки, буженина, карбонат. Запрещено всё жирное мясо, колбасные, вяленые и сыровяленые изделья, консервация.
- Хлебные изделия, хлебопродукты и сдоба — серый, черный, с отрубями, из первосортной или второсортной муки, черствый, бессолевой. Галетное печенье, сухарики. Запрещены белый хлеб, слойки, оладьи, блины, сырники.
- Молочные изделия — при отсутствии аллергии на казеин и протеины молока допускается нежирное (до 1,5%) молоко, йогурты, кефир, творог. Запрещены все жирные молокопродукты и соленые сыры.
- Крупы — практически все (манная — иногда). Пудинги, запеканки, каши. Ограничение — макароны, вермишель, пюре из бобовых.
- Овощи, фрукты — желательно ежедневное употребление в вареном или пропаренном виде (реже — в сыром). В острое и пост-острое время запрещены соленья, маринады, консервация, квашеные продукты. Ограничение: все виды редьки, горох, лук–шалот и зеленый лук.
- Яйца куриные, перепелиные, утиные — только отварные белки (не более 1-го в день). В пост-острый период — не более 1-го яйца в день в блюда (запеканки, запеченные омлеты). Запрещены яйца жареные, всмятку, пашот.
- Напитки — соки, компоты, фреши, отвары, узвары, зеленый чай. Коктейли с нежирным молоком или йогуртами. Запрещены кофе, какао, темные виды чая.
- Сладости — кисели, муссы, суфле, мед, желированные соевые конфеты, сухофрукты. Запрещены шоколад, бисквитные изделия и пр.
Примеры дневного меню в разные периоды постинсультной реабилитации
Таблица 2
| Завтрак | Ланч | Обед | Полдник | Ужин* |
| Творог. Узвар | Нежирный йогурт | 1. Овощной суп. 2. Куриная филейная паровая котлета. 3. Шинкованная капуста с оливковым маслом. 4. Натуральный сок | Яблоко | 1. Филе скумбрии на пару (с соком лимона). 2. Коричневый рис вареный. 3. Свежая морковь тертая |
| Творожная запеканка. Чай зеленый | Банан | 1. Рыбный суп с рисом. 2. Филе лосося на овощной подушке. 3. Винегрет. 4. Вишневый кисель | Чай с шиповником. Ржаной сухарик | 1. Индюшиные биточки на пару. 2. Каша из гречки-ядрицы. 3. Салат из огурцов и |
| Омлет из куриных белков. Некрепкий черный чай | Яблоко. Галетное печенье | 1. Борщ зеленый. 2. Говяжья буженина на овощной подушке. 3. Вареная свекла. 4. Апельсиновый фреш | Кисель сливовый. Пресный крекер | 1. Беф–строганов из телятины. 2. Кускус. 3. Греческий салат с сыром тофу |
* — прием ужина должен закончиться за 3 часа до сна.
Предложенное нами меню — это возможность анализировать, дополнять и совершенствовать указанные в таблице блюда, но одно правило должно оставаться неизменным — продукты должны быть свежими, разнообразными, максимально полезными и… недорогими. Замените весьма затратное филе лосося на экономичный минтай, запеките его на подушке из брокколи и полейте лимонным соком — организм больного получит нужные полезные кислоты, витамины и фосфор, а вы убережете семейный бюджет от непомерных трат.
Видео — Питание после инсульта
Первый шаг… Первое слово… Да, иногда люди, перенесшие инсульт, учатся заново жить, и родным приходится туго. Но терпение, труд, забота, любовь и соблюдение реабилитационной диеты — это путь, который обязательно приведет больного к выздоровлению и полноценной счастливой жизни.
Будьте здоровы!
Источник: med-explorer.ru
Рекомендованные продукты
Кроме запрещенных, диета после инсульта в первые дни включает продукты, необходимые для восстановления деятельности мозга и сосудов.
- Свежие фрукты и овощи – употребление их каждый день способствует насыщению организма натуральной клетчаткой и витаминами, способными очистить организм от шлаков и токсинов.
- Омега-3 жирные кислоты – очень быстро снижают холестерин в крови. Содержатся в рапсовом, оливковом и соевом масле, а так же в морской рыбе (скумбрия, лосось, тунец).
- Витамин В – избавляет организм от гомоцистеина, повышающего риск повторного инсульта. Много витамина В содержится в бобах, семенах подсолнечника, грецких орехах, шпинате, зародышах пшеницы.
- Морковь – в первые дни рекомендуется употреблять после термической обработки, в период стабилизации очень полезна измельченная свежая морковь.
- Кисломолочные продукты, йогурты – способствуют усвоению пищи, усиливают работу кишечника, избавляют от запоров.
- Зеленый чай – не только источник антиоксидантов, но и способствует снижению интоксикации организма.
- Чистая вода – разжижает кровь, благотворно влияет на пищеварительные процессы.
Здоровое питание может быть не только полезным, но и вкусным. Для разнообразия вкусовых качеств в блюда можно добавлять натуральные специи и пряные травы, не содержащие калорий и раздражающих факторов.
Примерное меню на каждый день
Несмотря на то, что многие продукты для инсультников запрещены, кормить больного можно разнообразно и вкусно. При составлении меню нужно учитывать пожелания больного, в какой день какое блюдо, из разрешенных, он хочет есть. Понедельник:
- завтрак – вареные яйца, тушеные овощи, отвар из шиповника;
- перекус – обезжиренный творог;
- обед – щи со сметаной, каша гречневая с отварным мясом, чай;
- второй перекус – свежие фрукты, ягоды;
- ужин – рис с овощами, запеченная рыба, какао с галетами;
Вторник:
- завтрак – творожная запеканка с тыквой, белковый омлет на пару, фруктовый сок с галетным печеньем;
- перекус – запеченное яблоко с корицей, орехи;
- обед – куриный суп с патиссонами, салат из свежей капусты с огурцами, заправленный оливковым маслом;
- второй перекус – орехи, сухофрукты, йогурт;
- ужин – рыбные тефтели с гречкой, салат с помидорами, хлеб, компот.
Среда:
- завтрак – овсяная каша на молоке с кусочком сливочного масла, чай с молоком, хлебцы;
- перекус – тушеные баклажаны, хлеб.
- обед – куриный суп с цветной капустой, отварная грудка, картофельное пюре, фруктовый сок;
- второй перекус – кисель с печеньем;
- ужин – пареные котлеты из индейки с кабачками, салат из свежей капусты, какао.
Борьба с запорами
После инсульта работа кишечника затрудняется. Для предупреждения запоров следует организовать правильное питание больного. Для этого, среди продуктов питания должны встречаться те, которые содержат большое количество клетчатки и органических кислот, и тем самым улучшают перистальтику кишечника.
- Ряженка, простокваша;
- Курага и чернослив (в виде пюре);
- Протертые свежие овощи и фрукты;
- Минеральная вода, обогащенная углекислым газом;
- Мед.
При отсутствии положительного эффекта такого питания в стационаре и дома прибегают к клизмам и слабительным препаратам.
Как составить рацион после ишемического кровоизлияния
- Уменьшение калорийности рациона. В остром периоде калорийность рациона уменьшается, но без снижения его питательной ценности. Примерный уровень калорийности – 2500 ккал.
- Многоразовое питание. После инсульта принимать пищу следует чаще, чем до криза – 4-6 раз в день и небольшими порциями, соблюдая принцип «трех разнородных компонентов». Каждый прием пищи может включать до трех разнородных компонентов, например, можно съесть суп, заправленный сметаной с кусочком хлеба, но если к супу прилагается мясо, то от хлеба придется отказаться; или съесть кашу с масло и рыбой, но без салата. Вечером следует есть за 3 часа до сна и этот прием пищи должен быть очень скудным.
- Жидкая и полужидкая консистенция пищи. Она лучше усваивается организмом больного человека, ее легче проглатывать. Но необходимо иметь в виду, что некоторые продукты питания могут быть не сочетаемые с отдельными лекарственными препаратами. Уточняйте у докторов, какие лекарства можно принимать во время еды, а какие только после или до нее.
- Отказ от соли. При попадании в организм соль поглощает жидкость, тем самым заставляя зашкаливать артериальное давление. После недавнего инсульта это категорически недопустимо. И только после нормализации состояния больного соль можно постепенно возвращать в рацион.
- Ограниченное употребление сахара. Максимальная суточная доза – 50 гр, в том числе сахар, присутствующий в продуктах питания.
- Контроль веса. Взвешиваться необходимо 1 раз в неделю. Если стрелка показывается все больше и больше, то необходимо пересмотреть калорийность меню. Помните о том, что легче сбросить 1-2 кг, чем 10, особенно если нет возможности заниматься физкультурой.
- Достаточный объем клетчатки. Клетчатка способствует очищению организма и является хорошей профилактикой возникновения запора. Много клетчатки в пшеничных отрубях, яблоках, кураге, черносливе, морской капусте, изюме. Улучшают перистальтику также минеральная вода, ряженка и простокваша.
- Основа противоинсультного питания – овощи и фрукты. Перенесшие ишемический инсульт должны ежедневно съедать 400 гр. овощей и 300 гр. фруктов, причем полезнее съедать их свежими, не подвергая температурной обработке.
В первые дни и недели после инсульта организм не нужно перегружать перевариванием пищи, поэтому стоит предлагать больному жидкую и легко усваиваемую пищу. Это могут быть жидкие овощные супы, пропущенные через блендер, каша-размазня, пюре и т.д. Также в рационе обязательно должны быть термически необработанные овощи и фрукты (также пюрированные).
В период ремиссии рацион значительно расширяется и человек может позволить себе вернуться в нормальной жизни. Составить рацион Вам поможет перечень разрешенных-запрещенных продуктов и знание принципов питания. Мы же предлагаем вашему вниманию суточное меню.
Предлагаем перечень продуктов, которые помогают восстановить жизненные силы после инсульта. Они должны входить в ежедневный рацион послеинсультной диеты:
- Мясо – постная говядина и телятина, индейка, кролик, куриная грудка. Готовить мясо нужно правильно: запекать и отваривать. Из рациона нужно исключить: любое жареное мясо, сало, кожу птицы, печень, почки, колбасы и копчености.
- Рыба – треска, камбала (также отварная или паровая), в редких случаях сельдь, тунец, макрель, сардины и тунец. Придется отказаться от любой жареной, копченой и соленой рыбы, икры.
- Молочные продукты – простокваша, молоко, кефир, нежирный творог и сыр, иногда разрешается плавленый сыр. Рекомендуется отказаться от всех жирных молочных продуктов и сгущенного молока.
- Десерты – сладости на базе сахарозаменителей, пудинг, желе, сухофрукты, щербет, желе, иногда можно побаловать больного пастилой и мармеладом. Придется отказаться от конфет и печенья, сдобы и бисквита, шоколада и мороженого.
- Напитки – разбавленные водой свежевыжатые соки, компоты, квас, некрепкий чай, отвар шиповника, кисель. Могут быть вредны для здоровья крепкий кофе и чай, какао, сладкие напитки и газировка. Также запрещены травяные чаи или чаи с добавками, которые стимулируют сердечную деятельность – лимонник, эхинацея, элеутерококк.
Овощи и фрукты, ягоды разрешены практически все, но особенно полезны те, которые:
- Содержат калий (картофель, бананы, курага, капуста, морковь, апельсины, редька, инжир);
- Снижают холестерин (яблоки, бобы, цветная капуста, грейпфрут, чеснок);
- Снижают артериальное давление (чеснок, брокколи, апельсиновый и грейпфрутовый соки);
- Борются со свободными радикалами (черника и клюква).
Если говорить о других продуктах питания, то разрешены отварной картофель, овсянка, рис, супы из круп, сухари, сладкие каши, макароны в небольшом количестве, белок яйца (целое можно съесть только иногда). Чипсы, приправы и специи, продукты с ГМО, жареный картофель – это то, без чего придется научиться обходиться.
Особенности приема пищи и жидкости после инсульта
Из-за нарушения двигательных функций мышц после инсульта могут возникать трудности с глотанием и жеванием на парализованной стороне.
Если глотать тяжело, то начинать принимать пищу рекомендуется в протертом виде или порезанной мелкими кусочками, но так, чтобы в процессе пережевывания участвовали как ослабшие, так и здоровые мышцы. Тем, кто ухаживает за больным, необходимо постоянно напоминать ему об использовании мышц парализованной стороны.
Лежа кормить человека, перенесшего инсульт, не стоит, т.к. глотание в этом случае будет затруднено. Нележачих больных лучше усадить за стол, так, чтобы у него была прямая спина, а парализованная рука не свисала, а лежала на столе выше локтя. Эта поза способствует естественному процессу глотания и облегчает жевание.
На первых парах больному человеку может требоваться помощь: взяться за ложку или вилку, поднести их ко рту, держать рот закрытым (тогда ухаживающему за больным стоит напоминать о напряжении мышц нижней челюсти).
Самостоятельный прием пищи поможет облегчить его правильная организация: тарелки (желательно небьющиеся) ставьте на прорезиненную салфетку, оберните рукоятки ложек и вилок тканью или пористой резиной, а чтобы полную ложку было легче подносить ко рту, измените ее форму – изогните.
Если одна рука не действует, а мышцы на другой ослаблены, то пить в первое время лучше давать через соломинку, а затем предлагать напитки из чашки с двумя ручками. При наличии средств можно также купить приспособления для самокормления: ножи для резки хлеба одной рукой, фиксаторы для тарелок и т.д.
Лежачих больных кормят лежа, но с приподнятой головой. Это нужно, чтобы еда не попала в дыхательные пути. На грудь и шею кладут салфетку или фартук, после чего устанавливают на удобном уровне прикроватный столик с пищей.
Если глотательный рефлекс отсутствует или по каким-то причинам человек отказывается есть, пищу вводят посредством питательных клизм через желудочный зонд. Кормить можно как жидкими блюдами домашнего приготовления, так и питательными смесями, приобретенными в аптеке.
Строгое выполнение рекомендаций лечащего врача относительно ограничений в питании позволяет создать благоприятные условия организму больного для максимально быстрого восстановления его утраченных функций. Правильно составленное меню диеты при инсульте, адекватное лечение медикаментозными средствами, все это позволит пациенту как можно быстрее вернуться к нормальной жизни.
Такую диету можно считать и эффективным профилактическим мероприятием, способным предотвратить инсульт, или его повторные рецидивы.
Первое время, возможно, придется понервничать, составляя дневной рацион, но постепенно проблема с его формированием отпадет.
Готовы предложить несколько вариантов меню на день.
Завтрак:
- Геркулесовая каша на молоке.
- Тост с маслом.
- Некрепкий черный чай.
Ленч: Банан.
- Овощной суп с гречневой крупой.
- Легкое соте с паровой котлетой.
- Салат из свежей капусты, заправленной оливковым маслом.
- Апельсиновый сок (свежевыжатый).
Полдник: низкокалорийный творог с ягодами.
- Перловая каша.
- Помидоры черри.
- Рыбное суфле в кляре.
- Компот.
За пару часов до предполагаемого сна следует выпить стакан обезжиренной простокваши.
Завтрак:
- Творожная запеканка.
- Фруктовое варенье.
- Зеленый чай.
- Стакан нежирного йогурта.
- Хлеб из отрубей.
- Свекольник.
- Легкое соте с паровой котлетой.
- Салат из свежих овощей, приправленный соком лимона и оливковым маслом.
- Кисель.
Полдник:
- Отвар из трав.
- Галетное печенье.
- Гречневая каша.
- Салат из свежей морковки.
- Отбивная из куриной грудки.
- Фруктовое желе.
Часа за два до предполагаемого сна следует выпить отвар из ягод шиповника.
При составлении меню после ОНМК нужно учитывать индивидуальные данные больного. Это возраст, двигательная активность, степень поражения головного мозга, сопутствующие заболевания.
Но основные задачи диеты одинаковы для всех – снизить уровень холестерина, помочь работе сердца.
- Исключить из рациона алкоголь, соль и животные жиры. Питание в первые несколько дней при инсульте – это бессолевая диета, после стабилизации состояния – не более 5 граммов в сутки. Потребление жирной пищи способствует повышению холестерина, что увеличивает риск повторного инсульта на 30%. Алкоголь допустим только в составе лекарственных препаратов.
- Сократить количество сахара в ежедневном меню. Максимум — 50 граммов в сутки с учетом содержания в продуктах.
- Питаться 3-5 раз в день небольшими порциями. Последний прием — за 2-3 часа до сна. Большой объем или поздний ужин переполняют желудок, а это — дополнительная нагрузка для сердца.
- Еду можно готовить на пару, тушить, варить, запекать. От приготовления методом жарки и копчения придется отказаться.
- Калорийность – 2500 ккал в сутки.
- Общий вес суточного рациона — около 2-х кг.
- Питье — 1-1,2 л в сутки.
Диета во время ремиссии инсульта
Как только болезнь отступает и пациента выписывают из стационара домой, он старается вернуться к привычному ритму жизни. Для избегания повторных приступов больному следует пересмотреть свои привычки и рацион питания.
- Курильщики обязаны распрощаться с сигаретным дымом, каким бы сложным этот процесс не показался.
- Алкоголь необходимо исключить полностью. Он не только сгущает кровь, но и является причиной разрушения сосудов.
- Ожирение – главный враг инсульта. После перенесенного мозгового удара люди, склонные к набору веса, должны соблюдать строгую диету.
- Больным с нормальным весом также необходимо новое меню. При употреблении вредной пищи ослабленный организм тратит много энергии на ее усвоение.
После ишемического и геморрагического инсульта новая система питания поможет нормализовать работу сердца и сосудистой системы, а также предотвратит повторный приступ.
Рекомендации диетологов на время соблюдения
В диетологии такой тип питания для инсультных больных называется «стол № 10». Его основой является снижение энергетической ценности рациона за счет уменьшения количества животных жиров и углеводов. Диета назначается также больным с сахарным диабетом.
Все блюда должны быть свежеприготовленными, теплыми. Если утеряна функция жевания и глотания, еду измельчают до состояния жидкого пюре.
Диета для лежачих больных после инсульта в тяжелом состоянии – зондовое жидкое питание.
Кормить больного лучше в полусидячем положении, не лежа. Не нужно спешить: после инсульта для пережевывания и глотания пищи времени нужно больше. В первое время пить лучше через трубочку.
После ОНМК следует процесс реабилитации: он длительный, не всем удается восстановиться полностью. Поэтому соблюдение диеты становится ежедневным для человека, перенесшего инсульт.
Больному придется кардинально изменить образ жизни, свои пищевые привычки.
- макароны из твердых сортов пшеницы;
- картофель (отварной или запеченный);
- сливочное масло – 20 граммов в день;
- напитки – некрепкий чай, какао, квас;
- сахар — до 50 граммов в день, но лучше мед, варенье, джем;
- бобовые – горох, фасоль.
Но употребление соли и большого количества жиров животного происхождения остаются под запретом. Иначе ситуация может повториться с более печальными последствиями.
Алкоголь исключается полностью, но иногда врачи рекомендуют употреблять бокал натурального красного сухого вина. Но вино должно быть натуральным. По этому вопросу лучше проконсультироваться с лечащим врачом.
Для расширения сосудов, улучшения кровообращения и восстановления памяти специалисты советуют добавлять в блюда женьшень. «Корень жизни» стимулирует рост нейронов в головном мозге.
Чтобы организм быстрее восстановился, ему нужно помочь: неукоснительно соблюдать все назначения диетолога и лечащего врача.
Ежедневно выполнять посильные физические упражнения, комплексы ЛФК. И после выздоровления нельзя забывать о принципах правильного питания и здорового образа жизни.
Режим при приеме лекарственных препаратов
В первые дни после инсульта организм получает большую дозу лекарственных препаратов. В стационаре за питанием следят специалисты, а как быть после выписки домой?
Дома необходимо учитывать периоды приема лекарств и пищи. Эти принципы прописаны в инструкциях к препаратам:
- Прием до еды;
- Поле приема пищи;
- Во время еды;
- Совместимость с определенными продуктами.
Чаще всего лекарства запиваются большим количеством чистой воды. При затрудненном глотании препараты вводятся в желудок через зонд вместе с пищей.
Не имеет значения вид перенесенного инсульта. И при ишемическом, и при геморрагическом нарушении питание и диета должны быть сбалансированными, особенно в первые дни. Лекарственные препараты совместно с диетотерапией помогают поднять на ноги больного даже со сложными формами нарушений.
Особенности организации рациона лежачих больных
Различают два вида инсульта:
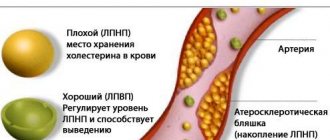
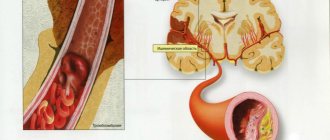
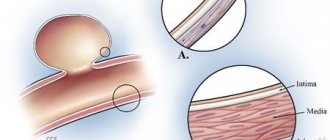
- Ишемический – это прекращение кровоснабжения какого-то участка мозга с последующим отмиранием нейронов и нарушением работы ЦНС. Главная причина прекращения кровоснабжения – перекрытие просвета сосуда атеросклеротической (холестериновой) бляшкой.
- Геморрагический – это кровоизлияние в мозг, вызванное разрывом сосуда. Виновником такого инсульта считается гипертония. Сосуд не выдерживает давления и разрывается.
Диета после ишемического инсульта предполагает жесткое ограничение животных жиров, из-за которых и повышается уровень холестерина. После геморрагического инсульта, кроме вышеупомянутых жиров, сокращается потребление соли (она задерживает воду, что способствует повышению давления), а рацион обогащается продуктами, богатыми магнием и калием.
Инсульт в сочетании с диабетом 1 и 2 типов также требует диетотерапии. Диабету свойственно нарушение водно-солевого обмена, поэтому самым важным является соблюдение питьевого режима. Сахарный диабет делает кровь более вязкой, что может спровоцировать повторный инсульт. Поэтому жидкость в виде чистой воды, компотов и фруктовых разбавленных соков необходима для ее разжижения. Кроме этого, из рациона убирают продукты с повышенным содержанием сахара.
Главное – как можно быстрее восстановить трудоспособность и качество жизни. В данном случае имеет большое значение диета, которой должен придерживаться выздоравливающий после ишемического инсульта.
Надо понимать, что инсульт такого типа происходит из-за закупорки (либо сужения) сосудов, питающих головной мозг.
Холестериновые бляшки перекрывают ток крови и способствуют высокому давлению и атеросклерозу, поэтому меню больного должно снижать влияние данных факторов на организм.
Это отсутствие животных жиров, например, яичного желтка и субпродуктов, критически повышающих уровень холестерина.
Общий объем – около двух килограмм в сутки дробными порциями. Питьевой режим – полтора-два литра чистой воды без газа.