Лейкоцитоз — определение, причины, механизм развития
Лейкоцитоз — это повышенное количество белых клеток крови (лейкоцитов) в крови человека по причинам, не связанным со злокачественными заболеваниями.
Гораздо реже, но с более серьезными последствиями это заболевание протекает, если оно связано с первичными нарушениями костного мозга (не имеющими сторонних причин, а происходящими вследствие генетических нарушений или других факторов).
Нормальная реакция костного мозга на инфекцию или воспаление приводит к увеличению числа лейкоцитов, преимущественно полиморфно-ядерных лейкоцитов и их менее зрелых клеточных форм.
Физическое напряжение (например, после стресса, анестезии или перенапряжения) так же может повлиять на увеличение количества белых клеток крови.
Лекарства, обычно приводящие к развитию лейкоцитоза, – это кортикостероиды, литий и бета-агонисты (бета-адреномиметики). Увеличение количества эозинофилов или базофилов в результате различных инфекций, аллергических реакций и других причин, так же может привести к лейкоцитозу.
Нарушения работы костного мозга обычно предполагают у больных, количество белых клеток крови у которых очень высоко и одновременно присутствует аномалия эритроцитов или тромбоцитов.
Причины лейкоцитоза
Основными причинами развития лейкоцитоза являются:
- инфекции, воспаления или повреждения тканей;
- иммунные реакции, сопровождающие приступ астмы или аллергии;
- заболевания костного мозга, такие как лейкоз или тромбоцитопения;
- препараты для снятия воспаления или лечения психических расстройств, рака;
- сильное физическое или эмоциональное напряжение;
- стрессовые ситуации хронические.
Наиболее распространенные расстройства костного мозга могут быть разделены на острые лейкозы, хроническую лейкемию и миелопролиферативные заболевания.
Острый лейкоз — самая опасная форма заболевания, симптомы который проявляются внезапно и остро. Хронический лейкоз диагностируется в большинстве случаев случайно.
Количество белых кровяных клеток более 100000 мм3 (100 х 109 на л) означает, что больному необходима неотложная медицинская помощь из-за высокого риска инфаркта мозга и кровоизлияния.
Диагноз лейкоцитоз ставится в том случае, когда уровень белых клеток крови превышает 11000 на мм3 (11 х 109 на л), часто диагностируется в процессе обычного анализа крови.
Повышенное количество лейкоцитов обычно отражает нормальную реакцию костного мозга на инфекционный или воспалительный процесс.
Иногда лейкоцитоз является признаком первичной патологии костного мозга и следствием апоптоза клеток, связанного с лейкемией или миелопролиферативными расстройствами.
Лейкоцитоз может быть реакцией на различные инфекционные, воспалительные, а в некоторых случаях и физиологические процессы (например, стресс, физические упражнения).
Эта реакция основана на веществах, которые выбрасываются в кровь или активируются в ответ на стимулирующее событие. К таким факторам относится, например, гранулоцитарный колониестимулирующий фактор гранулоцитов-макрофагов, колониестимулирующий фактор, а также различные цитокины, такие как интерлейкин-1, интерлейкин-3, интерлейкин-6, интерлейкин-8.
Периферический лейкоцитоз определяется несколькими механизмами, в том числе скоростью высвобождения клеток из области хранения в костном мозге, скорости перехода клеток крови из кровеносных сосудов в ткани, скоростью потребления клеток тканями, например при их потере.
Факторы роста, молекулы адгезии и цитокины контролируют все процессы, названные выше. .
Гиперлейкоцитоз (уровень лейкоцитов > 100 х 109 / л, или > 100 х 103 / мкл) появляется при лейкемии и миелопролиферативных заболеваниях.
Такая закономерность вызвана наличием автономного потенциала роста злокачественных клеток. Гиперлейкоцитоз часто вызывает закупорку сосудов, в результате чего развивается ишемия, происходят кровоизлияния и отеки пораженных органов.
Эта проблема наиболее часто наблюдается при остром миелолейкозе с высокими показателями лейкоцитов. У пациентов также могут присутствовать изменения психического статуса, инсульты, почечная или легочная недостаточность.
Если количество нейтрофилов превышает 30000/мкл при реакции на внешние факторы, допустим, инфекции, эту реакцию называют лейкемоидной.
Часто лейкоцитоз наступает в результате стресса, как физического, так и эмоционального.
Проявлениями лейкоцитоза, вызванного стрессом, являются следующие состояния:
Виды
Сегодня существует несколько видов заболевания, о которых мы сейчас и поговорим.
- Кратковременный лейкоцитоз. Этот вид недуга развивается в момент резкого выброса белых кровяных телец в кровь (например, стресс). В таких ситуациях болезнь исчезает вместе с провокатором ее возникновения. Эта форма недуга наблюдается при тифе, скарлатине, дифтерии, септических болезнях и крупозном воспалении легких.
- Патологический симптоматический вид. Он, как правило, развивается при гнойно-воспалительных процессах и некоторых инфекциях.
- Физиологический лейкоцитоз может возникнуть после приема пищи, тяжелых физических нагрузок и проч.
- Эозинофильный вид заболевания развивается в результате образования либо выхода эозинофилов в кровь. Главными причинами являются лекарственные препараты и аллергические реакции (даже на вакцины).
- Нейтрофильный лейкоцитоз обусловлен высоким уровнем образования либо выхода нейтрофилов в кровь. Этот вид заболевания наблюдается при хронических воспалениях, острых инфекциях и миелопролиферативных болезнях.
- Лимфоцитарная форма лейкоцитоза характеризуется высоким процентом лимфоцитов в крови. Отмечается при хронических и некоторых острых инфекциях.
- Базофильный вид болезни характеризуется увеличением образования базофилов. Возникает при неспецифическом язвенном колите, беременности и микседеме.
- Моноцитарный лейкоцитоз наблюдается очень редко. Он развивается при саркоидозе, злокачественных образованиях и некоторых бактериальных инфекциях.
Причины лейкоцитоза
Это состояние в большинстве случаев является реакцией организма на воздействие факторов, которые могут изменить постоянство внутренней среды (гомеостаз).
Условно их можно разделить на физиологические, патологические факторы и непосредственно заболевания крови..
Физиологические факторы
Воздействие этой группы причин не является проявлением заболевания, количество клеток повышается временно и самостоятельно возвращается к норме. К ним относятся:
- Прием пищи – приводит к незначительному повышению лейкоцитов до 10-12 х 109 в литре крови, возвращение их к норме происходит в течение нескольких часов. Поэтому кровь для клинического анализа рекомендуется сдавать натощак.
- Физическая нагрузка – при мышечной работе в организме накапливается молочная кислота, вызывающая повышение лейкоцитов.
- Воздействие высоких или низких температур.
- Стрессы, нервное перенапряжение.
- Лейкоцитоз при беременности связан с изменением гормонального фона женщины во втором триместре беременности. Для исключения патологии проводятся дополнительные исследования.
- Физиологический лейкоцитоз у новорожденных – после рождения ребенка это необходимо для встречи младенца с внешней средой, его дополнительной защиты от агрессивных факторов и инфекций.
Патологические факторы
Эта группа причин приводит к стойкому лейкоцитозу, его возвращение к норме самостоятельно не происходит, а только после соответствующего лечения, направленного на устранение причинных факторов, а именно:
- Бактериальная инфекция – все болезнетворные бактерии, попадая в организм, вызывают воспалительную реакцию и лейкоцитоз за счет нейтрофилов.
- Вирусная инфекция – повышаются лимфоциты, которые уничтожают пораженные вирусом клетки.
- Аллергические реакции – при попадании аллергена в организм активизируются эозинофилы и базофилы, они выделяют специфические вещества, ответственные за проявления аллергии.
- Инфаркты различных органов – это гибель клеток органа вследствие острого нарушения в нем кровообращения, приводит к асептическому (не бактериальному) воспалению. При этом моноциты и нейтрофилы утилизируют погибшие клетки.
- Обширные ожоги – нейтрофилы и моноциты утилизируют погибшие клетки поврежденных тканей.
- Значительная потеря крови – происходит повышение количества всех клеток крови за счет уменьшения объема ее жидкой части (плазмы).
- Удаление селезенки – за утилизацию лейкоцитов и эритроцитов отвечает селезенка, при отсутствии которой в крови идет накопление старых клеток.
- Уремия – острое нарушение работы почек вызывает повышение концентрации не выведенных продуктов белкового распада, приводящих к интоксикации (отравлению).
Заболевания крови
К таким заболеваниям относятся лейкозы, которые характеризуются неконтролируемым делением злокачественных клеток в костном мозге.
Причем практически все лейкоциты являются дефектными, неспособными выполнять свои функции. В зависимости от выраженности выделяют несколько форм лейкозов.
- лейкемическая – количество лейкоцитов 50-80 х 109 в литре;
- сублейкемическая – 10-50 х 109 в литре;
- лейкопеническая – при этой форме – снижено;
- алейкемическая – практически полное их отсутствие.
Стоит отметить, что причины лейкоцитоза у детей те же, что и у взрослых, однако скорость и выраженность повышения количества лейкоцитов значительно выше.
Так, при одной и той же инфекции, у ребенка реакция организма будет более выраженной, чем у взрослого человека..
Процесс роста лейкоцитов в крови может носить патологический или физиологический характер.
Классификация и характеристика белых клеток крови
Приблизительно полвека назад нижняя граница нормы лейкоцитов колебалась в пределах 5, 5-6,0 Г/л, в настоящее время этот уровень опустился до 4,0 Г/л, а то и того меньше. Это связано с повсеместной урбанизацией, повышенным радиоактивным фоном, применением большого количества лекарств, порой необоснованным. Однако лейкоцитоз никуда не исчез и при определенных обстоятельствах дает о себе знать как симптом какого-то заболевания, поскольку самостоятельной нозологической единицей не является.
Различают следующие виды лейкоцитоза:
- Физиологический (перераспределительный
или, как раньше называли,
относительный
), обусловленный перераспределением увеличенного количества белых клеток крови между сосудами различных органов; - Патологический
(
реактивный
или
абсолютный
), связанный с нарушением лейкопоэза при патологии кроветворных органов или возникающий как ответная реакция организма на инфекционные, гнойно-воспалительные, септические и аллергические процессы.
Это интересно: Церебрастенический синдром (ЦАС) у детей и взрослых: причины, признаки, как лечить
Классификация лейкоцитов и лейкоцитоза основана на видах белых кровяных клеток, их функциях и поведении. Белые клетки крови в зависимости от наличия или отсутствия в цитоплазме специфических гранул подразделяются на два ряда: гранулоцитарный
и
агранулоцитарный
.
Что же это за клетки такие – лейкоциты? Почему они ведут себя так и почему им до всего есть дело? Что значат понятия «нейтрофильный и эозинофильный лейкоцитоз
», о которых часто упоминают врачи? Чем опасен лейкоцитоз или он не опасен вовсе?
А разобраться в этом можно, если узнать основные свойства лейкоцитов.
Основные свойства лейкоцитов, их задачи и функции
Размер лейкоцитов, в зависимости от вида, колеблется от 7,5 до 20 мкм, в их состав входит много ферментов (пептидазы, липазы, диастазы, протеазы), которые в спокойном состоянии находятся в изоляции (в лизосомах) и называются лизосомными ферментами. Лейкоциты выполняют свои функции за пределами сосудов, а сосудистое русло они используют лишь в качестве дороги. Для них свойственно амебовидное движение, с помощью которого они проникают через эндотелий капилляров (диапедез
) и направляются к очагу поражения (
положительный хемотаксис
). Обратное движение лейкоцитов от источника раздражения называется
отрицательным хемотаксисом
.
Если говорить о норме лейкоцитов, то здесь диапазон вариации достаточно широк (4,0-9,0 Г/л), к тому же, взятая из пальца кровь, содержит информацию только о шестой части белых клеток, потому что основным местом их обитания являются ткани. И для того чтобы понять, где норма, а где патология, конечно, нужно знать, что представляет собой популяция лейкоцитов, какие задачи выполняет, для чего они нужны и стоит ли вообще беспокоиться, если вдруг в общем анализе крови обнаруживается большое содержание белых клеток.
Продолжительность жизни лейкоцитов зависит от вида и составляет от нескольких дней до 20 и более лет. Долго жить предназначено тем лейкоцитам, которые превратились в «клетки памяти», поскольку даже через большой промежуток времени они обязаны распознать «чужое», которое они встречали много лет назад. «Вспомнив» его, они должны немедленно «сообщить заинтересованным» видам. Те же, в свою очередь, должны «отдать команду» на уничтожение чужака.
Основные задачи белых кровяных телец можно представить следующим образом:
- Лейкоциты принимают участие в формировании клеточного и гуморального иммунитета, что составляет их защитную
функцию; - Выходят в желудочно-кишечный тракт, захватывают питательные вещества и переносят их в кровь, что в особенности важно для новорожденных, которые, находясь на грудном вскармливании, вместе с молоком получают готовые неизмененные иммуноглобулины матери, способные защитить от многих инфекций маленького человека. Именно поэтому ребенку до года не страшен, например, грипп. Природа все продумала, наделив лейкоциты метаболической
функцией; - Растворяют (лизируют – лизис) поврежденные ткани и осуществляют гистолитическую
задачу; - Уничтожают различные закладки, которые и не нужны вовсе, еще в эмбриональном периоде – морфогенетическая
функция.
Развернутый анализ крови предусматривает подсчет не только общего количества лейкоцитов, но и процентное содержание в мазке всех видов белых кровяных телец. Кстати, процентное соотношение необходимо перевести в абсолютные величины (лейкоцитарный профиль
), тогда информативность анализа значительно повысится.
Гранулоцитарный ряд
Родоначальники лейкоцитов (миелобласты), принадлежащие к гранулоцитарному ряду, берут свое начало в костном мозге, где проходят несколько стадий и в кровеносное русло не выходят до окончания созревания. В периферической крови при некоторых патологических состояниях (или чисто случайно – 1 клетка) можно найти метамиелоциты. Это – молодые (юные) клетки, они тоже являются предшественниками гранулоцитов. Однако если юные по каким-либо причинам появляются в крови, и при этом их можно не только увидеть, но подсчитать в мазке, значит, можно судить о сдвиге влево
(при лейкозах, инфекционных и воспалительных заболеваниях). Увеличение в мазке старых форм указывает на
сдвиг формулы вправо
.
формирование клеток крови из стволовых клеток в костном мозге
Клетки гранулоцитарного ряда наделены выраженными ферментативными и обменными функциями, поэтому свойственная им нейтрофильная, эозинофильная и базофильная зернистость тесно связана с деятельностью клетки и для каждого вида она строго специфична
, т. е. не может превращаться из одного вида в другой.
Представители гранулоцитов
К зрелым гранулоцитам принадлежат:
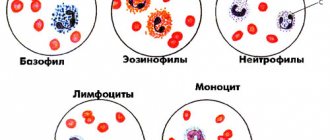
I. Нейтрофилы
Нейтрофилы
представляют самую большую группу белых клеток и составляют 50-70% всей популяции. Находящиеся в их цитоплазме гранулы, обладают высокой бактерицидной активностью (миелоперексидаза, лизоцим, катионные белки, коллагеназа, лактоферрин и др.). Кроме того, нейтрофилы имеют рецепторы к иммуноглобулинам (IgG), цитокинам и белкам комплемента. Всего 1% этих клеток в обычном состоянии находится в крови, остальные сосредоточены в тканях.
Нейтрофилы первыми устремляются в очаги воспаления, фагоцитируют (захватывают) и уничтожают вредные агенты, они являются основными защитниками организма от микробов и токсинов. При различных инфекциях их численность может возрастать в 5-10 раз (нейтрофильный лейкоцитоз), и тогда в периферическую кровь начинают выходить не только зрелые, но и молодые клетки, вплоть до миелоцитов. В таких случаях говорят о лейкоцитарной формуле со сдвигом влево.
II. Эозинофилы
Эозинофилы
составляют 1-5% от всех лейкоцитов. Название получили свое, потому что хорошо поддаются окрашиванию эозиновым красителем. В кровяном русле пребывают несколько часов, а потом направляются в ткани, где и разрушаются. Эозинофилы выполняют фагоцитарную и дезинтоксикационную функцию (обезвреживают токсины), разрушают чужеродные белки, нейтрализуют продукты реакции антиген-антитело путем захвата гистамина и других веществ, продуцируют гистаминазу, участвуют в образовании плазминогена, то есть, являются звеном фибринолиза. Кроме перечисленных достоинств, эозинофилы содержат:
- Антипаразитарный щелочной белок;
- Простагландины;
- Лейкотриены;
- Гистаминазу;
- Ингибиторы дегрануляции тучных клеток и базофилов;
- Имеют рецепторы к IgE, IgG, IgM.
Это интересно: Склеротерапия вен ног: эффективный метод для незапущенного варикоза
Учитывая такой широкий состав лейкоцитов данного вида, эозинофильный лейкоцитоз является значимым диагностическим показателем при глистных инвазиях и аллергических реакциях, когда количество эозинофилов возрастает, и обнадеживающим признаком при ОРВИ и некоторых других инфекциях. Повышенный уровень эозинофилов в таких случаях указывает на приближающееся выздоровление.
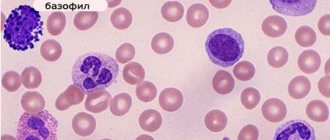
III. Базофилы
Базофилы – буквально единичные в мазке, всего-то 0-1%. Их задача состоит в выработке гистамина, расширяющего капиллярные сосуды и способствующего заживлению ран, и гепарина, который является естественным антикоагулянтом (противосвертывающая система крови). Их, наряду с тучными клетками, называют еще гепариноцитами. Базофилы в своем составе имеют фактор активации тромбоцитов (ФАТ), простагландины, лейкотриены. Они снабжены рецепторами к IgE, которые играют важную роль в высвобождении гистамина и проявлении аллергических реакций (крапивницы, анафилактического шока, бронхиальной астмы).
Гранулоциты интересны еще и тем, что энергетические запасы они восполняют за счет анаэробного гликолиза и замечательно себя чувствуют в бедных кислородом тканях, поэтому и устремляются в очаги воспаления, которые плохо снабжаются кровью. Сами же нейтрофилы, когда погибают, освобождают лизосомные ферменты, которые размягчают ткани и формируют гнойный очаг (абсцесс), поэтому гной представляет собой разрушенные нейтрофилы и их обрывки.
Незернистые агранулоциты
Важность и значимость агранулоцитов во всех иммунологических реакциях трудно переоценить, поскольку в обеспечении клеточного и гуморального иммунитета им принадлежит ведущая роль. Отдельные виды лейкоцитов-агранулоцитов призваны выполнять следующие задачи:
Моноциты
Моноциты
составляют– 2-10% от всего лейкоцитарного сообщества (макрофаги). На место происшествия (зона поражения) прибывают сразу за нейтрофилами, обладают мощными бактериоцидными свойствами (особенно в кислой среде), фагоцицируют микроорганизмы, разрушенные лейкоциты и омертвевшие тканевые клетки, освобождая зону воспаления, за что их называют «
дворниками организма
»;
Лимфоциты
Лимфоциты — (20-40% от всех Le) клетки, которые покинули кровеносный сосуд, следуя своей специализации, назад уже не возвращаются. К тому же, живут они долго — десятки лет, особенно – «клетки памяти».
Лимфоциты
– являются центральным звеном иммунной системы (иммунокомпетентные клетки), они берут на себя заботу о поддержании постоянства внутренней среды организма и умеют узнавать «свое» и «чужое». Кроме того, деятельность лимфоцитов этими задачами не ограничивается:
- Они синтезируют антитела (В-лимфоциты
); - Лизируют чужеродные клетки. Эта функция принадлежит натуральным киллерам (N-киллеры), которые называются нулевыми, поскольку они не относятся ни к В-, ни к Т—
лимфоцитарным сообществам; - Обеспечивают иммунологические реакции «трансплантат против хозяина» и «хозяин против трансплантата»;
- Уничтожают собственные мутантные клетки;
- Приводят организм в состояние сенсибилизации при поступлении чужеродных белков.
Образуются лимфоциты из общей стволовой клетки. Одни направляются в вилочковую железу (тимус), где проходят «обучение» и становятся Т-лимфоцитами различных «профессий»:
- Т-хелперы или помощники (все знают и отдают команды);
- Т-супрессоры (подавляют иммунологическую реакцию, когда в ней отпадает необходимость);
- Т-киллеры (сами убивают на уровне клеточного иммунитета);
- Т-амплифайеры (эффекторы, ускорители иммунных процессов);
- Клетки иммунологической памяти, несущие информацию о перенесенных заболеваниях (почему многими инфекция болеют один раз в жизни).
Дифференцировка В-клеток происходит в красном костном мозге и лимфоидных органах. Основная их функция заключается в активном антителообразовании и обеспечении всех ступеней гуморального иммунитета.
В периферической крови циркулирует лишь небольшая часть лимфоцитов, остальные постоянно мигрируют по лимфоузлам, селезенке и костному мозгу.
Симптомы лейкоцитоза
Лейкоцитоз не является самостоятельным заболеванием, и потому его симптомы совпадают с признаками тех болезней, которые его вызвали.
У детей лейкоцитоз часто проходит бессимптомно, именно поэтому врачи рекомендуют родителям периодически сдавать кровь ребенка на анализ, чтобы обнаружить отклонения в составе крови на ранней стадии.
Самым опасным, хотя и самым редким видом лейкоцитоза является лейкоз, или рак крови, и потому необходимо знать его симптомы, чтобы не пропустить начало заболевания. Итак, при лейкозе распространенные симптомы лейкоцитоза следующие:
- Беспричинное недомогание, слабость, усталость;
- Повышенная температура тела, усиленное потоотделение ночью;
- Спонтанные кровоизлияния, частое образование кровоподтеков, синяков;
- Обмороки, головокружение;
- Боль в ногах, руках и брюшной полости;
- Затрудненное дыхание;
- Плохой аппетит;
- Необъяснимая потеря веса.
Если вы обнаружили у себя два и более перечисленных признака, стоит обратиться к врачу и сдать анализ крови.
Распространенными признаками заболевания являются:
- нарушение зрения;
- затруднение дыхания;
- головокружения;
- повышенное потоотделение;
- слабость;
- беспричинная усталость;
- частое образование подтеков или кровотечений;
- повышенная температура тела;
- покалывание или боль в руках и ногах;
- резкое снижение веса.
Однако очень часто лейкоцитоз протекает без проявления симптомов, или присутствуют только признаки основного заболевания.
Основными симптомами лейкоцитоза являются:
- потеря веса;
- кровотечения;
- образование гематом;
- увеличение печени и селезенки;
- воспаление лимфатических узлов;
- лихорадка;
- чувство усталости, слабости;
- головокружения, обмороки;
- покалывание в ногах, руках, области живота;
- плохой аппетит;
- затрудненное дыхание.
Диагностика
Для выявления данного заболевания может потребоваться:
- сдать общий анализ крови;
- сдать развернутый анализ крови;
- произвести биопсию костного мозга;
- выполнить биопсию лимфатических узлов;
- сделать биопсию печени и селезенки;
- сдать мазок периферической крови.
Расшифровку анализов должен выполнить опытный терапевт, который на основании результатов сможет подтвердить или опровергнуть диагноз.
Если же тревожные симптомы наблюдаются у ребенка, диагностику и осмотр необходимо пройти у педиатра. Следует помнить, что лечение лейкоцитоза нельзя проводить без выяснения причины, его вызвавшей.
Рост числа лейкоцитов можно обнаружить при сдаче общего анализа крови. Также показано сдавать мочу, в которой можно выявить появление белых клеток.
При осмотре беременных и женщин после родов обнаруживается лейкоцитоз в мазке. Как только диагноз подтверждён, составляется план лечения.
Лечение лейкоцитоза
Лечение полностью направлено на устранение причин, для чего используются различные подходы:
- антибиотики при бактериальной инфекции;
- противовирусные препараты;
- противоаллергические средства;
- восстановление тканей и органов после ожогов или инфарктов;
- дезинтоксикационная терапия при уремии;
- химиотерапия и пересадка костного мозга в случае лейкозов;
- увеличение объема плазмы после кровотечения.
Важным этапом в процессе лечения является правильное индивидуальное питание. В случае пониженного уровня лейкоцитов, питание должно быть обогащено продуктами, стимулирующими выработку гемоглобина.
Лучше всего употреблять продукты, обогащённые витамином В9, бобовые, пить молоко. Также следует ограничить употребление мясных продуктов, полностью исключив почки и печень.
Профилактика
Для профилактики рекомендуется:
- предотвращение развития бактериальных и инфекционных болезней;
- регулярные осмотры у терапевта;
- регулярная сдача анализов;
- систематическое повышение иммунитета;
- профилактические осмотры у узких специалистов;
- следование принципам рационального питания;
- соблюдение здорового режима дня;
- для беременных – здоровый сон не менее восьми часов в сутки и полноценное питание.
Лечением лейкоцитоза в крови должен заниматься опытный терапевт. Возможно, понадобится помощь инфекциониста, гастроэнтеролога, нефролога, уролога, гинеколога, уролога и т.д.
Осложнения при плохой крови
Если болезнь запущена и никакого лечения не происходит, то высокое содержание лейкоцитов в крови несёт большое количество осложнений, таких как:
- Появление гнойных воспалений (абсцессы, фурункулёз).
- При наличии онкологических заболеваний повышается риск развития метастаз.
- Возникновение патологий иммунитета (дерматит, волчанка).
- Появление перитонитов.
- Не вылеченный лейкоцитоз во время беременности может спровоцировать выкидыш, преждевременные роды, различные патологии плода.
- Для только что родившихся малышей он опасен всевозможными нарушениями и отставанием в развитии.
Завышенный уровень лейкоцитов – это повод обратить внимание на собственное здоровье. Несмотря на то, что иногда заболевание может быть кратковременным, оно может говорить о том, что в организме имеются какие-то сопутствующие болезни, нуждающиеся в обязательной терапии.
Только медицинские исследования помогут с точностью установить настоящую причину высокого уровня лейкоцитов, а врач назначит подходящее лечение. Поэтому не нужно откладывать визит к доктору и отказываться от диспансеризации, чтобы исключить осложнения и большие проблемы относительно своего организма.