Операция на сонной артерии (СА) в основном показана пациентам, страдающим сужением сосуда, и призвана обеспечить адекватное кровоснабжение мозга. Сонные артерии – это наиболее крупные и важные сосуды, обеспечивающие поступление крови к головному мозгу, очень чувствительному к недостатку кислорода. Даже, казалось бы, небольшое сужение этих артерий способно вызвать симптомы повреждения нервной ткани, таит опасность инсульта и даже гибели больного.
Местами пристального внимания сосудистых хирургов являются зона бифуркации общей сонной и внутренняя сонная артерия (ВСА) – это те участки, которые наиболее часто подвергаются структурным изменениям, а потому именно они становятся объектом для оперативного лечения.
схема строения сонной артерии
Инсульт (инфаркт мозга) – одно из самых опасных заболеваний сосудистой системы и мозга, распространенность которого приняла в последние десятилетия угрожающие масштабы. Основная причина инфаркта мозга – атеросклероз, вызывающий критическое сужение просвета артерии. Конечно, разработаны терапевтические подходы в лечении патологии, но, как показывают результаты крупных исследований, ни один консервативный способ не может дать такой результат, как операция.
Нарушения кровотока в мозге не проходят бесследно, часто остаются тяжелые последствия, делающие больного инвалидом, а восстановить потерянные функции мозга возможно далеко не всегда даже при условии проведенной операции. В связи с этим обстоятельством огромное значение приобретает хирургическое лечение с целью профилактики сосудистых катастроф мозга, то есть еще до того, как пострадает нервная система.
Оперативная профилактика стеноза сонной артерии в разы снижает вероятность острого нарушения кровообращения, нормализует доставку крови к мозгу, улучшает самочувствие больных, а после инсульта дает возможность более успешной реабилитации.
Показания и противопоказания к оперативному лечению патологии сонных артерий
Оперативное вмешательство на сонных артериях чаще всего проводится при стенозе – сужении просвета сосудов. Причина такого сужения может быть в атеросклерозе, перегибе сосуда, образовании тромба. Более редким поводом для операции становится аневризма сонной артерии.
Показаниями к операции при стенозе сонной артерии являются:
- Сужение более 70% даже при отсутствии симптомов патологии.
- Сужение более 50% при наличии симптомов ишемии мозга, перенесенные в прошлом ишемические атаки или инсульт.
- Стеноз менее 50% при перенесенных инсульте или транзиторной ишемической атаке.
- Внезапное нарушение деятельности мозга или прогрессирование хронической ишемии.
- Двустороннее поражение сонных артерий.
- Сочетанный стеноз позвоночных, подключичных и сонных артерий.
Открытые вмешательства на артериальных стволах несут определенный риск. Кроме того, стоит учитывать, что основная масса пациентов – пожилые люди, страдающие самой разной сопутствующей патологией, поэтому важно выделить не только показания, но и определить степень риска и противопоказания к оперативному лечению. Препятствием могут стать такие состояния как:
- Тяжелые заболевания сердца, легких, почек в стадии декомпенсации, которые делают любую операцию невыполнимой;
- Выраженное нарушение сознания, кома;
- Острый период инсульта;
- Внутримозговое кровоизлияние на фоне ишемического некроза;
- Необратимое повреждение мозга при полной окклюзии сонных артерий.
Сегодня хирурги отдают предпочтение малоинвазивным манипуляциям, поэтому число противопоказаний постепенно сокращается, а лечение становится более безопасным.
Перед операцией больному предлагается пройти стандартный перечень обследований – анализы крови и мочи, электрокардиография, флюорография, исследование свертываемости крови, анализы на ВИЧ, гепатит и сифилис. Для уточнения особенностей патологии проводится ультразвуковое дуплексное сканирование артерий, ангиография, возможно – МРТ, мультиспиральная КТ.
Показания к хирургии
Речь об операции встает в том случае, если наблюдается закупорка сегмента сосуда, а также сужение крупных кровеносных сосудов. Но для назначения оперативного вмешательства необходимо присутствие одного или ряда отягощающих факторов.
Эти факторы или абсолютные показания для операции на сонных артериях:
- Наблюдается отрицательная динамика течения болезни – ситуация постепенно усугубляется.
- Пациента начинают мучить церебральные кризы.
- Сужение закрыло сосуд на 2/3 его диаметра.
- Присутствует аневризма или механическое повреждение артерии.
- Просвет артериального пути имеет видимые неровности.
- Сосуд имеет патологию не с одной, а с обеих сторон.
- Симптомы патологии имеет интенсивность от средней и выше.
- Имеет место закупорка или стеноз сосудов, расположенных поблизости.
Отметим, что риск возникновения какого-либо негативного последствия от операции намного ниже, чем угроза здоровью при отказе от операции. Во всех случаях медикаментозное лечение признается менее эффективным.
Основная цель: профилактика инсульта, либо предупреждение повторного инсульта. Во втором случае важно сделать процедуру до того момента, как сразу после первого произойдет второй инсульт.
Операция на сонной артерии длится около 120 минут. Допустимо применение, как местного, так и общего наркоза.
Если вы страдаете от каких-либо заболеваний сердца, и вам показана хирургия сонных артерий, обязательно посетите опытного кардиолога, поскольку высоки риски заполучить осложнения и усугубить проблемы с сердцем.
Данный вид оперативного вмешательства на сонную артерию применяют уже шесть десятков лет, накопленный опыт позволяет вести достаточно благоприятную статистику: подавляющее большинство пациентов переносят вмешательство нормально и сразу после него чувствуют себя хорошо.
Сонно подключичное шунтирование и стенирование – виды вмешательства с минимальным количеством осложнений.
Посмотреть, как проходит операция, вы можете на видео, далее мы расскажем о процессе кратко.
Процесс операции на сонной артерии зависит от ее вида.
- стентирование проводится в том случае, если необходимо восстановить просвет сосуда. В этом случае врач не удаляет бляшку, а просто прижимает ее стентом к стенке, восстанавливая тем самым, нормальную проходимость крови;
- удаление бляшки из сонной артерии путем проведения классической операции открытого типа. Научное название — каротидная эндартерэктомия;
- протезирование. Применяется, если имеет место поражение большой по размеру области. В этом случае удаляется пораженный участок, а вместо него помещается эндопротез, совпадающим по диаметру с внутренней артерией;
- если бляшка небольшая и располагается она у начала внутренней сонной артерии, применяется эверсионная эндартерэктомия. Методика ее схожа с обычным отсечением, но попутно врач производит так называемое выворачивание артерии.
Если имеет место стеноз шейных артерий (поражен подключичный отдел), применяют несколько иной вид вмешательства — сонно подключичное шунтирование.
Нормальный анастомоз между сонной и подключичной артериями восстанавливается при помощи шунта.
В каких случаях проводить открытую операцию, когда нужно установить стент или провести шунтирование сонной артерии, решает только врач, оценив особенности течения заболевания, а также многие другие факторы.
В некоторых случаях операцию проводить запрещено, перечислим их:
- подвижность бляшек;
- неизлечимые хронические заболевания органов кроветворения;
- тяжелое общее состояние здоровья;
- непереносимость наркоза;
- плохое состояние сосудистой сети;
- деформация и истончение стенок артерий в комплексе;
- острая почечная недостаточность;
- аномально сложное строение сосуда.
Кроме того, противопоказанием для установки стента является аллергия на вещества, из которых он изготовлен.
Операция выполняется в случае распространения стеноза (сужения) на второй сегмент подключичной артерии. Также показано пациентам гиперстенического телосложения, в случае, когда выделение первого сегмента сопряжено с некоторыми техническими трудностями. Оперативное лечение показано пациентам с такими симптомами стеноза подключичной артерии, как проявления вертебробазилярной недостаточности, ишемии верхней конечности.
Разновидности вмешательств на сонных артериях и техника их выполнения
Основными видами операций на сонных артериях являются:
- Каротидная эндартерэктомия (с заплатой, эверсионная).
- Стентирование.
- Протезирование сосуда.
Разновидность оперативного вмешательства зависит не только от типа поражения сосудистой стенки, возраста и состояния пациента, но и от технических возможностей клиники, наличия опытных хирургов, владеющих сложными малоинвазивными методиками лечения.
Самой распространенной на сегодняшний день является каротидная эндартерэктомия, она же и самая радикальная, открытая, требующая наиболее заметного разреза. В США таких операций выполняется более 100 тысяч в год, в России – на порядок меньше, но все же охват нуждающихся в лечении постепенно увеличивается.
Стентирование сонных артерий имеет массу преимуществ перед открытой операцией при одинаковом операционном риске. Малоинвазивность и эстетичность делают ее более привлекательной, однако не все хирурги имеют достаточный опыт в ее проведении, поэтому выбор есть далеко не у каждого больного, тогда как время для устранения дефекта сосуда ограничено. В связи с этим обстоятельством альтернативное лечение с помощью стентирование проводится куда реже, чем эндартерэктомия.
Это интересно: Препараты для сердца: обзор основных лекарств, показания, примеры лечения
Протезирование показано тем больным, у которых имеется значительное по распространенности поражение, не дающее возможности обойтись более щадящими методиками. При распространенном атеросклерозе протезирование считается методом выбора.
Каротидная эндартерэктомия
Каротидная эндартерэктомия – это основная операция по удалению атеросклеротической бляшки из сонной артерии, при которой удаляется патологическое содержимое из просвета артерии и восстанавливается естественный ток крови. Проводится она обычно под общим наркозом, но возможно и местное обезболивание с одновременным введением седативных препаратов.
Каротидная эндартерэктомия показана при атеросклерозе, тромбе в сонной артерии, которые вызывают клинически значимые нарушения гемодинамики в мозге, а также при бессимптомном атеросклерозе, но со значительным сужением сосуда.
Кожный разрез начинается позади уха, на 2 см отступя от края нижней челюсти книзу, параллельно ему, далее он идет вдоль грудинно-ключично-сосцевидной мышцы и составляет около 10 см в длину. После рассечения кожи и подлежащей клетчатки хирург отыскивает место деления общей сонной артерии, выделяет обе ее ветви и проникает к внутренней.
каротидная эндартерэктомия (удаление бляшки из сонной артерии)
При проведении описанных манипуляций требуется большая осторожность, нервы аккуратно отводятся в сторону, лицевая вена перевязывается. Достигнув внутренней сонной артерии, хирург постарается как можно меньше контактировать с ней инструментами, так как неосторожное обращение с сосудами может вызвать повреждение целостности и фрагментацию бляшки, что чревато серьезной эмболией, тромбозом и инсультом прямо во время операции.
В сосуды вводится гепарин, они последовательно пережимается, затем производится продольный разрез артериальной стенки до проникновения внутрь просвета. Для обеспечения поступления крови в мозг на протяжении всего вмешательства в артерию помещают специальный силиконовый шунт. Он же препятствует кровотоку в зоне манипуляции на сосуде.
Следующий этап — непосредственное иссечение атеросклеротической бляшки. Начинают его ближе к месту деления общей сонной артерии, затем отслаивают бляшку на всем протяжении от общей сонной артерии до внутренней ее ветви до получения чистой и неизмененной интимы. При необходимости внутренняя оболочка может быть фиксирована к стенке артерии нитью.
Завершают удаление бляшки промыванием просвета сосуда физраствором. Благодаря промыванию удаляются жировые фрагменты, которые могут стать источником эмболии. Восстановление целостности сосуда возможно с помощью «заплаты», изготовленной из синтетических материалов или собственных тканей пациента.
После того, как все манипуляции на сосудистой стенке проделаны, из ее просвета удаляется шунт, хирург проверяет герметичность швов, последовательно снимая зажимы с внутренней, а затем – наружной сонной артерии. Ткани шеи ушиваются в обратном порядке, а в нижней части раны оставляется силиконовый дренаж.
Эверсионная эндартерэктомия – разновидность радикального лечения атеросклероза, показанная при очаговом изменении внутренней ветви сонной артерии в ее начальном отделе. После выделения артерии, ее отсекают от общего артериального ствола, отделяют бляшку, при этом как бы выворачивая сосудистую стенку наизнанку. После очищения ВСА, удаляются бляшки из общей и наружной ветви артерии, промывают место вмешательства физраствором и восстанавливают целостность тканей подобно тому, как это происходит при классической эндартерэктомии.
Преимуществом эверсионной техники можно считать меньшую травматичность и большую скорость выполнения, но ограничения в ее применении вызваны невозможностью удаления таким способом крупных бляшек (более 2,5 см).
Видео: проведение каротидной эндартерэктомии при атеросклерозе
Стентирование сонной артерии
Стентирование – один из самых современных способов лечения сосудистой патологии разной локализации. Метод имеет неоспоримые плюсы – малоинвазивность и небольшая операционная травма, возможность местной анестезии, короткий период реабилитации, ограничивающийся несколькими днями.
Вместе с тем, стентирование не лишено и недостатков. Во-первых, не везде есть хирурги, обученные этой технике, а для изучения отдаленных результатов недостаточно данных по причине новизны метода. Во-вторых, после стентирования сложно добиться длительного стойкого эффекта, рано или поздно может потребоваться повторное вмешательство, которое будет гораздо более сложным и травматичным, чем если бы первоначально была проведена классическая эндартерэктомия. Риски при повторных операциях увеличиваются многократно. Последнее обстоятельство касается выраженных стадий атеросклероза, при которых эффективность стентирования заведомо вызывает сомнения.
Стентирование считается прекрасной альтернативой классической или эверсионной эндартерэктомии, при которой успешно устраняется закупорка сонной артерии атеросклеротическими массами с минимальным риском для пациента. Операция осуществляется под контролем рентгеновской ангиографии с введением в сосуд контрастного вещества.
Доступ для стентирования кардинально отличается от такового при вышеописанных методиках. Это пункция вместо широкого разреза, проводимая под местным обезболиванием, что дает шанс на лечение людям пожилого возраста и с сопутствующей патологией, делающей радикальные операции противопоказанными.
Это интересно: Липидограмма: суть анализа, что показывает, норма и отклонения, как сдавать
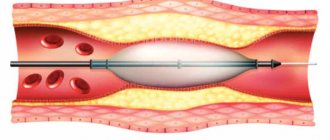
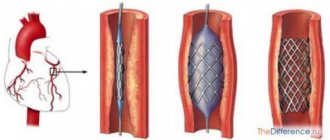
Операция на внутренней сонной артерии посредством стентирования начинается с баллонной ангиопластики, то есть введения устройства (баллона), расширяющего просвет артерии в месте его стеноза. Затем в расширенный сосуд вводят стент – небольшую трубочку, напоминающую пружину или металлическую сетку, которая расправляется и удерживает просвет нужного диаметра.
стентирование сонной артерии
При введении баллона есть риск разрушения атеросклеротической бляшки с эмболическим синдромом и образованием тромба в сонной артерии, для профилактики которых выше места вмешательства помещаются специальные фильтры, улавливающие все, что может отделиться от стенки сосуда и мигрировать в кровь, идущую к мозгу.
Протезирование артерий
Протезирование СА необходимо больным с распространенным атеросклерозом, кальцификацией сосудистой стенки, при сочетании патологии с извитостью, перегибами артерии. Такая операция проводится тогда, когда заведомо известно, что более щадящее лечение не принесет результата или будет неоправданно трудоемким.
При протезировании производят отсечение внутреннего артериального ствола в зоне устья, удаление пораженного фрагмента, очищение сонных артерий от атеросклеротических наложений, а затем формируют соединение между оставшейся частью внутренней ветви и общей СА с помощью протеза. Протез представляет собой трубочку из синтетических материалов, диаметр которой подбирают индивидуально в зависимости от размеров соединяемых артерий. Завершают вмешательство обычным способом с установкой в рану дренажа.
Как лечить атеросклеротические бляшки сосудов шеи?
Атеросклероз – распространенная патология сердечно-сосудистой системы. Холестериновые бляшки могут поражать сосуды шеи, головы, аорты, почек. Также выделяют облитерирующий атеросклероз, при котором липопротеиды низкой плотности закупоривают сосуды ног.
Одной из самых распространенных форм является атеросклероз сосудов шеи и головы (код по МКБ-10 I70). Недуг является крайне опасным, так как холестериновые бляшки в этих кровеносных руслах часто вызывают церебральные нарушения.
Характерные признаки атеросклероза сосудов головы и шеи – мигрень, шум в голове, головокружение, нарушение речи и памяти. При появлении этих симптомов следует немедленно обратиться к врачам и пройти дифференциальную диагностику.
Почему развивается атеросклероз шейных сосудов?
Атеросклероз магистральных артерий шеи может развиваться вследствие множества причин. По мнению медиков, основным провоцирующим фактором является несбалансированное питание.
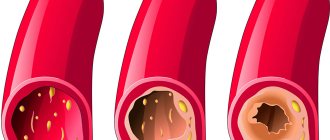
Если человек потребляет повышенное количество животных жиров и простых углеводов, то происходит нарушение липидного обмена. Постепенно липопротеиды низкой плотности накапливаются в стенках артерий и вен.
Бляшки провоцируют развитие воспалительных процессов. В запущенных случаях в липопротеидных новообразованиях появляется кальций. В результате атеросклеротические бляшки становятся более плотными, и значительно сужают просвет сосудов.
Предрасполагающими факторами также являются:
- Повышенное внутричерепное давление.
- Фиброзно-мышечная дисплазия и аневризма сонной артерии.
- Генетическая предрасположенность к стенозу и атеросклерозу.
- Пожилой возраст.
- Половая принадлежность. Какая связь между атеросклерозом и полом? Мужчины более подвержены атеросклеротическим изменениям в сосудах и артериях ввиду того, что тестостерон (мужской половой гормон), в отличие от эстрогена (женский половой гормон), не помогает регулировать липидный обмен.
- Период климакса у женщин. Повышенное количество прогестерона вызывает сбои в метаболических процессах.
- Повышенное артериальное давление и патологии сердечно-сосудистой системы.
- Поражения коронарной артерии.
- Сахарный диабет 1 или 2 типа.
К предрасполагающим факторам также можно отнести ожирение и гиподинамию (сидячий образ жизни).
Симптоматика атеросклероза шеи и головы
Атеросклероз весьма опасная болезнь, так как на начальных этапах она практически никак себя не проявляет. Зачастую патологический процесс обнаруживается уже на поздних стадиях, когда холестериновые бляшки сдавливают и сильно сужают просвет сосудов.
Характерным признаком атеросклероза шеи и головы является головная боль. Она носит приступообразный тупой характер. Боли могут «отдавать» в верхний отдел позвоночника, челюсть и затылок. Если в сосудах шеи и головы образовываются тромбы, то у человека может развиться микроинсульт.
Еще гемодинамические нарушения в мозге и шее вызывают:
- Головокружение.
- Снижение памяти и умственной деятельности.
- Нарушения речи.
- Общую слабость, раздражительность.
- Снижение остроты слуха и зрения.
- Шум в голове.
- Онемение рук или ног.
- В тяжелых случаях бляшки начинают стенозировать кровеносные русла. В результате у пациента развивается ишемический инсульт.
Если не предпринять своевременных лечебных мер, то сдавливание артерий и сосудов приведет к ишемии мозга и даже летальному исходу.
Диагностика атеросклеротических поражений
Лечение пройдет успешно на любых стадиях, если диагностика атеросклероза будет проведена своевременно. Изначально больному следует обратиться к невропатологу. Врач проводит устный опрос, изучает жалобы пациента и историю болезни.
При атеросклерозе любой степени больному следует сдать биохимический анализ крови на липопротеиды низкой и высокой плотности, общий холестерин, триглицериды. Также медик должен высчитать коэффициент атерогенности и сделать вывод о том, как протекает атеросклероз. Нормальные показатели ЛПНП, ЛПВП, общего холестерина и триглицеридов продемонстрированы в таблице, предоставленной ниже.
| Общий уровень холестерина. | Не более 5,2 ммоль/л. |
| Триглицериды. | Не более 1,7 ммоль/л. |
| Холестерин липопротеидов низкой плотности. | Не более 2,6 ммоль/л. |
| Холестерин липопротеидов высокой плотности. | Не более 1 ммоль/л. |
| Коэффициент атерогенности. | 3-3,5. |
При умеренных или выраженных атеросклеротических поражениях пациенту следует пройти инструментальную диагностику. В обязательном порядке назначается:
- Ультразвуковое исследование с доплером.
- Компьютерная томография с ангиографией.
- Магнитно-резонансная ангиография.
- Ангиография головного мозга.
При необходимости диагностика может дополняться другими инструментальными методами.
Лечение атеросклероза сосудов шеи
Цель лечения атеросклеротических поражений – не допустить развития инсульта. Если не провести терапию своевременно, больной может получить инвалидность вследствие паралича.
Однако при своевременном и грамотном лечении прогноз благоприятный. Атеросклеротические поражения можно вылечить практически во всех случаях медикаментозным путем.
Итак, консервативная терапия предусматривает:
- Использование препаратов, которые помогают улучшить обменные процессы в тканях мозга и запустить механизмы регенерации. Есть масса медикаментов данного сегмента. Согласно отзывам врачей и пациентов, самым действенным лекарством этой группы является Актовегин.
- Применение таблеток, которые понижают уровень холестерина, снижают риск развития тромбоза и других осложнений. Самыми эффективными статинами считаются Симвастатин, Аторвастатин, Симвакард, Аторис, Крестор, Розувастатин.
- Использование таблеток от высокого давления. Могут применяться диуретики, ингибиторы АПФ, бета-адреноблокаторы, антагонисты кальция, сартаны. Такие таблетки целесообразно принимать, если атеросклероз сопровождается гипертонией.
- Применение дезагрегантов. Эти лекарства препятствуют образованию тромбов и разжижают кровь. Самые эффективные дезагреганты – Аспирин, Клопидогрел, Тиклопидин.
- Умеренные физические нагрузки. Желательно заниматься лечебной гимнастикой, больше гулять на свежем воздухе, посещать бассейн, заниматься йогой. От тяжелых силовых упражнений лучше воздержаться.
- Соблюдение диеты. Это очень значимый аспект. Если пациент не будет правильно питаться, то нормализовать липидный обмен не удастся. Из рациона следует убрать жирные соусы, майонез, кетчуп, полуфабрикаты, жареные блюда, жирные сорта мяса, сладости, фастфуд. Еще желательно сократить количество потребляемой соли до 10 граммов в сутки.
А можно ли вылечить атеросклероз шейных и головных сосудов в домашних условиях? По мнению медиков, народные средства в данном случае не помогут. Какие-либо отвары и настойки способны играть лишь вспомогательную роль. Так, полезно принимать настойки на основе чеснока, отвар шиповника, отвар календулы, сок картофеля, лимонно-медовую смесь.
Если консервативная терапия неэффективна, может быть назначено хирургическое вмешательство.
Оперативное лечение атеросклероза мозга и шеи
При легких степенях стеноза можно обойтись медикаментозной терапией. Но в тяжелых случаях показано хирургическое вмешательство. Операция назначается в случае, если атеросклеротические бляшки уже провоцировали микроинсульт.
Основная цель оперативного вмешательства – расширить просвет сосудов, улучшить мозговое кровообращение, предотвратить инсульт и образование тромбов в кровеносных руслах.
Есть несколько методик:
- Каротидная ангиопластика.
- Каротидная эндартерэктомия.
- Шунтирование сонной артерии.
Все оперативные вмешательства проводятся под общим наркозом. Противопоказанием к проведению хирургических манипуляций является декомпенсированный сахарный диабет.
Оперативное лечение в 80% случаев помогает предотвратить развитие инсульта и нормализовать ток крови в области мозга. После хирургических вмешательств пациенту предстоит длительная реабилитация.
ДОКТОРУ
как к вам обращаться?:
Email (не публикуется)
Тема вопроса:
Вопрос:
Операции при извитости сонных артерий
Оперативное лечение извитости или перегиба сонной артерии необходимо тогда, когда они вызывают нарушения гемодинамики с симптоматикой ишемии головного мозга. Операции направлены на ликвидацию измененного участка путем резекции с выпрямлением артерий (редрессация). В сложных случаях, когда патологическая извитость занимает большой участок, его удаляют совсем, а сосуд протезируют.
Операция при извитости сонной артерии может быть проведена как под общим, таки под местным обезболиванием. Применяется такой же разрез, как при каротидной эндартерэктомии. Вмешательство обычно хорошо переносится больными и считается безопасным.
Каротидная эндартерэктомия
Каротидная эндартерэктомия — классическая открытая операция на сонной артерии, целью которой является удаление холестериновой бляшки. Широко применяемым способом реконструкции является пластика сосуда заплатой. После введения прямого антикоагулянта (чаще всего, используется гепарин) и перекрытия зажимом сонных артерий проводится их рассечение по передней стенке.
каротидная эндартерэктомия (удаление бляшки из сонной артерии)
Следующий этап — отделение склеротической бляшки от стенок сосуда. После циркулярного выделения холестеринового образования конечную часть бляшки пересекают, затем осуществляют высвобождение кверху. В наружной и внутренней сонной артерии бляшку отслаивают до слоя интимы, который затем подшивают к стенке сосуда специальной нитью.
Третий этап операции — промывание сосуда физиологическим раствором, вместе с которым удаляются фрагменты бляшек — данная манипуляция предотвращает образования мигрирующего тромба в сонной артерии.
Заключительная стадия — закрытие хирургического отверстия в артерии. Для создания заплаты используют искусственные и биологические материалы (PTFE, ксеноперикард или аутовенный трансплантат). Выбор типа заплаты осуществляет врач, исходя из состояния стенок сосудов. Подшивается лоскут проленовыми нитями, затем удаляется шунт, проводится проверка герметичности примыкания заплаты.
Удаляются зажимы, устанавливается фиксатор в устье внутренней сонной артерии, чтобы пустить кровоток по общему сосуду. После вымывания мелких тромботических образований в наружную артерию зажим снимается. На восстановленном участке устанавливается дренаж из эластичного силикона в области нижнего края раны, после чего проводится послойное ушивание тканей.
Сонная (каротидная) артерия – парный крупный сосуд, который вместе с более мелкими позвоночными артериями отвечает за питание головного мозга. Нарушение ее проходимости приводит к недостаточности кровообращения головного мозга с риском последующего инсульта, а наличие выпячивания стенки (аневризмы) опасно разрывом.
Единственный вариант лечения выраженного стеноза, аневризмы сонной артерии – хирургический. Рассмотрим основные типы операций на сонных артериях, их достоинства, недостатки, особенности предоперационной подготовки, реабилитационного периода, возможные риски.
- стеноз внутренней сонной артерии (ВСА) более 60% у пациентов, переживших один или несколько микроинсультов или имеющих симптомы ишемии головного мозга;
- стеноз ВСА 70-99% при бессимптомной форме заболевания.
Перед удалением бляшки все пациенты проходят комплексное медицинское обследование, которое включает:
- консультацию невролога, хирурга;
- сдачу анализа крови;
- аллергическое тестирование на местные анальгетики;
- ангиографию сонной артерии.
Для снижения риска развития осложнений желательно готовить свой организм к оперативному вмешательству:
- Бросить курить. Табак повышает вероятность развития инфекции, образования тромба, замедляет заживление.
- Избавиться от лишних килограммов. Это снизит нагрузку на сердце, облегчит восстановление. Обязательно согласуйте со свои лечащим врачом план похудения: многие общеизвестные методы (отдельные виды физических нагрузок, прием препаратов) противопоказаны больным со стенозом шейной артерии.
- Мыслите позитивно. Психологический настрой пациента очень важен. Ведь гормоны стресса негативно влияют на течение послеоперационного периода.
Существует несколько методов проведения КА:
- физиологичность (восстановление кровотока без изменения анатомии артерии);
- сохранение мелких сосудов, с которыми связан поврежденный участок;
- отсутствие инородных тел.
- продолжительность;
- узкая специализация: единственное показание к проведению – наличие атеросклеротических бляшек.
После операции на сонной артерии пациент несколько дней проводит в стационаре. Обычно этот период длится 2-3 дня. Больные с повышенным артериальным давлением после хирургического вмешательства помещаются в палату интенсивной терапии. Швы снимают на 7-10 день. При благоприятном течении послеоперационного периода возвращаться к работе можно через 1-2 недели.
Во время восстановления рекомендуется:
- Дисциплинированно принимать все препараты, назначенные врачом. Это ускорит заживление, предупредит развитие осложнений.
- Содержать шов в чистоте. Для гигиенической обработки используют перекись водорода, хлоргексидин. Повязку нужно менять по мере загрязнения.
- Не тереть шов. Первое время пациенты испытывают чувство дискомфорта, онемения в области разреза. Справиться с симптомами помогут обезболивающие лекарства.
- Повременить с курением. Компоненты табака создают благоприятные условия для формирования тромбов, развития инсульта или инфаркта.
- Ограничить физические нагрузки. Первые несколько дней постарайтесь воздержаться даже от домашней работы. Затем постепенно увеличивайте нагрузку: начните гулять, работать по дому. Занятия спортом, особенно контактными видами, лучше отложить.
- Регулярно, полноценно питаться. В период восстановление организм особенно чувствителен к недостатку энергии, питательных веществ, вредным продуктам. Постарайтесь ограничить потребление жирной пищи, соли, сахара, мучного, снеков. Питайтесь часто, но небольшими порциями. Предпочтение отдавайте растительной пище, нежирным молочным продуктам, рыбе.
- Не садитесь за руль. Для собственной безопасности, а также безопасности окружающих повремените с началом вождения автомобиля. Внезапное ухудшение состояния может стать причиной потеря контроля над машиной. Большинство людей начинают водить автомобиль через 2-3 недели после операции. Более длительный перерыв рекомендован пациентам, перенесшим инсульт, микроинсульт – не менее месяца.
Каротидная эндартерэктомия рутинная операция, которая обычно проходит без серьезных последствий. Самые опасные из них – ишемический инсульт. Риск возникновения инсульта составляет всего 2%, а летального исхода – 1%.
Легкие осложнения более распространены, но менее опасны. К ним относятся:
- боль, онемение в области шва;
- кровотечение из раны;
- инфицирование шва;
- повреждение нерва;
- повторное сужение внешней или внутренней артерии (рестеноз).
Послеоперационный период и последствия операций на сосудах
Обычно послеоперационный период протекает благоприятно, осложнения относительно редки. При каротидной эндартерэктомии наиболее вероятным осложнением считается повреждение проходящих близ артерий нервов – изменяется голос, нарушается глотание, появляется асимметрия лица из-за нарушения иннервации мимических мышц.
Со стороны операционного разреза возможны нагноение, кровотечение, несостоятельность швов, но в условиях современной хирургии при соблюдении всех технических требований к операции они маловероятны.
При стентировании также возможны некоторые риски. Это могут быть тромбоэмболии и закупорка сосудов мозга фрагментами атероматозных наложений, вероятность которых нивелируется применением интраоперационных фильтров. В отдаленном периоде есть риск тромбообразования в области стента, для профилактики которого длительно назначаются антиагреганты.
Среди последствий лечения патологии сонных артерий наиболее опасными являются инсульты, которые могут случиться во время операции или после нее. Современные методики лечения низводят риск к минимуму, поэтому тяжелые осложнения наблюдаются не более, чем в 3% случаев при бессимптомном течении стеноза и 6% при наличии признаков ишемии мозга.
Реабилитация после вмешательств на сонных артериях составляет около трех дней при неосложненном течении послеоперационного периода. Пациенту в этот срок рекомендован строгий постельный режим, затем активность постепенно увеличивается, но физических нагрузок и резких движений нужно избегать по крайней мере 2 недели, чтобы не вызвать расхождения швов.
После лечения разрешается принять душ, от ванны лучше отказаться. Подъем тяжестей запрещен, равно как и травмоопасные виды спорта. После стентирования стоит больше пить жидкости для ускорения выведения контрастного вещества.
По прошествии реабилитационного этапа пациент отправляется домой, а в течение года не менее двух раз должен будет показаться врачу. Ежедневно положено измерять артериальное давление, повышение которого может вызвать серьезные последствия, в том числе, и инсульт. Терапевт или кардиолог обязательно назначат гипотензивные препараты при любой степени гипертонии.
Необходимость изменение образа жизни и характера питания пациентами продиктовано наличием атеросклероза, который уже вызвал необратимые изменения в крупных артериях. Чтобы предупредить поражение сосудов с противоположной стороны, а также артерий сердца, мозга, почек необходимо соблюдать те рекомендации, которые разработаны для больных атеросклерозом
Операции на сосудах чрезвычайно сложны, поэтому и стоимость их не может быть низкой. Цена на каротидную эндартерэктомию составляет в среднем 30-50 тысяч рублей, в частной клинике она достигает 100-150 тысяч. Резекция сегмента сосуда при извитости потребует оплаты в 30-60 тысяч.
Стентирование – гораздо более дорогая процедура, стоимость которой может приблизиться к 200-280 тысячам рублей. В стоимость операции заложены затраты на расходные материалы, стенты, которые могут быть очень дорогостоящими, используемое оборудование.
Последствия и осложнения
Наиболее частое осложнение после операции — развитие инсульта. Частота его развития после лечения атеросклероза в Израиле не превышает 1%. Если пациент соблюдает все рекомендации по антикоагулянтной терапии, этот риск снижается еще больше.
Возможные последствия операции:
- рестеноз (повторное сужение) сосуда при несоблюдении рекомендаций врача;
- охриплость голоса, затрудненное глотание, онемение части шеи или лица, которые проходят самостоятельно в течение 2 — 3 недель.
Диагностика
Для диагностики сужения сосудов может потребоваться один или несколько видов обследований, поскольку место сужения не всегда легко найти. Для этого в нашем центре используется:
- узи — как основной метод — поскольку современное оборудование дает максимальную информацию не только о наличии стеноза, но и степени деформации сосуда, являясь при этом неинвазивным безопасным методом диагностики;
- МРТ или КТ;
- ангиография — благодаря введению контрастирующего вещества сложный диагностический аппарат отслеживает кровоток во всем организме, отмечая даже незначительные отклонения от нормы).
Для диагностики атеросклероза (являющимся причиной сужения) также используется лабораторный метод – анализ крови.
Риски и последствия хирургического вмешательства
Риски при хирургическом вмешательстве незначительны при соблюдении всех мер предосторожности и обстоятельном изучении противопоказаний. Так, возможность летального исхода меньше одного процента.
Учитывая особую чувствительность головного мозга к ишемии, сложность анатомического строения шеи и грудной клетки, при операциях на подключично-позвоночном сегменте встречается ряд специфических осложнений.
- Инсульт интраоперационный или в ближайшем послеоперационном периоде вследствие эмболии, длительного пережатия артерии или острого тромбоза анастомоза.
- Повреждения периферических нервов (синдром Горнера при повреждении симпатического ствола, плексит при повреждении плечевого сплетения, парез купола диафрагмы и нарушение глотания – при травматизации диафрагмального и возвратного нервов).
- Реперфузионный отек мозга (микроциркуляторное русло, адаптированное к редуцированному кровотоку, не может одномоментно перестроиться на принятие большого объема крови).
- Другие осложнения (кровотечение, лимфорея, парез купола диафрагмы, пневмоторакс и т.д.).
- Инфаркт миокарда или инсульт;
- Рецидив болезни (повторное образование бляшки);
- Затруднение дыхания;
- Повышение артериального давления;
- Поражение нервов;
- Раневая инфекция.
внутреннее кровотечение, травма в области введения катетера, повреждение стенки артерии, аллергическая реакция, смещение стента внутри сосуда. В первые дни наблюдается затруднение при глотании, осиплость голоса, «комок в горле», учащенное сердцебиение. Постепенно неприятные симптомы проходят полностью.