0
Автор статьи: Марина Дмитриевна
2017.08.02
1 202
Лейкоциты
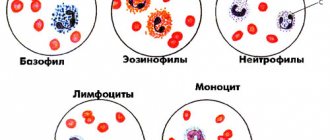
Гранулоциты – белые кровяные клетки, которые выполняют важнейшие функции по защите организма от различных чужеродных веществ и объектов. Такое обозначение они получили из-за содержащихся в цитоплазме клеток гранул. Различают три вида гранулоцитов:
- нейтрофилы;
- эозинофилы;
- базофилы.
Гранулоциты зарождаются в костном мозге. После созревания они покидают его и отправляются на боевое дежурство в кровь и ткани. Использование военной лексики в данном случае вполне допустимо, ибо, обнаружив в крови патогенный возбудитель, белые клетки вступают с ним в схватку и погибают при этом сами.
Метамиелоциты в крови
Для оценки состояния организма и, в частности, работоспособности иммунной системы проводится общий анализ крови (ОАК), или, как его еще называют – клинический. Состав крови – очень сложен и представлен различными форменными элементами, и защитная функция возложена на белые тельца – лейкоциты.
Они зарождаются и созревают в красном костном мозге, постепенно проходя все стадии развития, и только потом попадают в кровеносное русло. Однако при возникновении определенного ряда патологий в кровоток могут выделяться и юные, еще не до конца сформировавшиеся клетки, что должно стать причиной назначения дополнительных обследований с целью поиска заболевания.
Если, к примеру, по результатам диагностических мероприятий обнаружены метамиелоциты в крови, то с высокой долей вероятности можно утверждать о снижении качества функционирования иммунной системы.
Причины обнаружения метамиелоцитов
Нормальные показатели общего анализа крови на лейкоциты зависят от возраста пациента. Кроме этого, немаловажная роль отведена психоэмоциональному состоянию на момент сдачи крови и даже региону проживания. Во время расшифровки анализа крови метамиелоциты должны отсутствовать. Если же это условие не выполняется, то стоит утверждать о наличии патологии и развитии заболевания. Чаще всего этот показатель указывает на развитие лейкоцитоза. Спровоцировать это может целый ряд заболеваний, к которым можно отнести следующие:
Причины обнаружения в плазме метамиелоцитов могут крыться не только в заболевании. Такой процесс может сопровождаться без определённой патологии в организме человека. Как показывают многочисленные исследования, наличие метамиелоцитов в плазме могут свидетельствовать о резком изнеможении организма после тяжёлой работы или выполнения физической нагрузки.
Кроме этого, представленные элементы могут находиться в плазме при подавленном психическом состоянии, возникшем в результате стрессовой ситуации, неразрешимых проблем, психологической травмы.
Провоцировать образование метамиелоцитов могут различные отравления, потребление жирной и тяжёлой еды в большом количестве, употребление медикаментов, аутоиммунный ответ. Ещё спровоцировать наличие таких элементов в плазме могут физиологические причины, которые носят название физиологический лейкоцитоз. Он беспокоит человека эпизодами, а его длительность короткая. Нужно только заново сдать кровь на анализ для выяснения причины. Обнаружить метамиелоциты можно у человека, который страдает следующими заболеваниями:
Нужно очень внимательно относиться к своему здоровью и вовремя проходить все необходимые диагностические исследования. Только так удастся избежать опасных патологий и вовремя вылечить заболевание. Метамиелоциты – это важные элементы при расшифровке общего клинического анализа крови. Несмотря на то что они являются всего лишь разновидностью лейкоцитов, их присутствие в плазме также может сказать о развитии определённого патологического процесса. Поэтому внимательнее относитесь к своему здоровью и перед сдачей анализа выполняйте все рекомендации, чтобы в результате получить точные данные.
Сколько должно быть метамиелоцитов в норме?
У человека, не имеющего нарушений деятельности иммунной системы, метамиелоциты в кровеносном русле присутствовать не должны. Это еще не созревшие, иными словами, юные тельца, проходящие последнюю стадию развития, то есть являющиеся предшественниками нейтрофилов.
Они образуются из миелоцитов, находящихся в костном мозгу, и способны иногда попадать в периферические кровеносные сосуды только после того, как перейдут в стадию палочкоядерных нейтрофилов. Из последних затем сформируются полноценные сегментоядерные нейтрофилы.
Вышесказанное значит, что норма – это когда незрелых форм в кровеносном русле не содержится. Если же, наоборот, при проведении анализа крови обнаруживаются юные лейкоциты, то причиной их появления практически всегда является недостаток зрелых клеток, отвечающих за защитную функцию.
Такое состояние организма зачастую характерно для инфекционного процесса, когда во время уничтожения возбудителя идет массовая гибель лейкоцитов, и костный мозг продуцирует и выпускает в кровь еще недозревшие форменные элементы.
Справка! При этом не стоит забывать об определенных ситуациях, когда метамиелоциты, или миелоциты в крови могут быть повышены, и такие изменения не относятся к патологическим.
К примеру, допустимым считается незначительное увеличение процентного показателя молодых лейкоцитов у детей с ослабленным иммунитетом и у беременных женщин. Кроме того, у маленьких пациентов нередко отмечается повышение уровня несозревших белых телец в анализе крови вследствие перенесенного инфекционного заболевания, такого как краснуха, ветрянка, грипп и т. д.
Для определения показателя метамиелоитов в лаборатории производят подсчет более 200 белых форменных элементов. После чего высчитывают процентное соотношение каждой разновидности лейкоцитов. Обнаружение юных кровяных телец в исследуемом материале свидетельствует о сложностях при созревании клеточных элементов плазмы.
Такое нарушение зачастую наблюдается при тяжелой инфекции и, как правило, сопровождается увеличением количества нейтрофилов. Итак, допустимый показатель содержания метамиелоцитов у новорожденных младенцев, не должен превышать 4%.
У малышей с 1 по 4 день жизни – 2,5%, у грудничков до 2-х месяцев – 1,5% и у всех детей старших этого возраста, а также и взрослых метамиелоциты при проведении анализа в норме не определяются. Единственным исключением являются женщины в период беременности, при данном состоянии указанный коэффициент может колебаться от 0 до 2%.
Нормальные показатели содержания в крови незрелых лейкоцитов
Причины появления
Появление в крови юных форм гранулоцитов говорит о том, что организм усиленно производит новые клетки, которые ведут борьбу с вредными агентами.
Причины такого явления могут быть разными. Среди них:
- Бактериальные инфекции, как правило, острого характера, с присоединением гнойно-воспалительных процессов. Обычно появление миелоцитов в крови наблюдается при ангинах, остром пиелонефрите, ЛОР-инфекциях, скарлатине, воспалении легких, туберкулезе, сепсисе, холере и других.
- Тяжелые инфекции: тиф, бруцеллез, паратиф.
- Интоксикации токсинами болезнетворных бактерий при отсутствии заражения самими микроорганизмами.
- Некрозы, или отмирание клеток, связанные с такими заболеваниями, как обширные ожоги, гангрена, инсульт, инфаркт.
- Распад злокачественных опухолей, метастазы в костном мозге.
- Кровотечения острые.
- Лучевая и химиотерапия, радиационное облучение.
- Некоторые тяжелые вирусные инфекции: корь, краснуха, грипп.
- Прием некоторых видов медикаментов (обезболивающих, иммуносупрессоров).
- Отрицательное действие на костный мозг, производящий лейкоциты, оказывает отравление свинцом или алкоголем.
- Коматозные состояния.
- Ацидоз (нарушение кислотно-щелочного баланса).
- Болезни крови: анемии, лейкоз, дефицит фолиевой кислоты и витамина B12. Особенно высокий уровень характерен для миелоидной лейкемии.
- Присутствие миелоцитов в крови возможно в течение некоторого времени после недавно перенесенных инфекций.
- Шоковое состояние.
- Физическое перенапряжение.
В некоторых случаях человек не имеет никаких жалоб, при этом миелоциты у него присутствуют в крови. Это может свидетельствовать о том, что в организме протекают скрытые инфекции или воспалительные процессы.
Миелоциты обычно обнаруживаются в анализах при беременности. Это связано с усиленным образованием гранулоцитов и выходом в кровяное русло незрелых форм. В периферической крови в период беременности их может содержаться до 3%.
Миелоциты при беременности считаются нормальным явлением, в то же время они могут свидетельствовать и о патологических процессах. Это может быть реакция на воспаление, например, горла. В этом случае нужно обратиться к врачу и проследить за изменениями в анализе крови. Как правило, присутствие незрелых форм гранулоцитов при беременности не влияет отрицательно на плаценту и состояние здоровья плода.
Появление миелоцитов в крови у ребенка чаще всего говорит об инфекционном заболевании. Так же, как и у взрослых, у здорового ребенка их быть не должно.
Причины раннего выброса метамиелоцитов
В основном незрелые формы нейтрофилов и палочкоядерные клетки указывают на повышенную регенерационную деятельность костного мозга. Чтобы провести оценку его статуса, необходимо выполнить исследование периферического биоматериала на присутствие юных белых телец, которые у здоровых людей не наблюдаются.
Метамиелоциты, как, впрочем, и миелоциты, отличаются от полноценных клеток несегментированным ядром, имеющим круглую либо напоминающую фасоль форму. Они выделяются своими большими размерами и крупнозернистой структурой. Предшественниками указанных элементов являются миелобласты и промиелоциты.
Поэтому если в диагностируемом биоматериале определяются незрелые гранулоциты с характерным несегментированным ядром, то это явный признак измененного белого ростка кроветворения. Попадание метамиелоцитов раньше срока в кровеносное русло может быть обусловлено такими факторами, как:
- инфекционный процесс (вирусное или бактериальное поражение, протекающее в тяжелой форме);
- проведение химиотерапии, облучение радиацией в ходе лечения онкопатологий;
- выраженная интоксикация различными веществами, продуктами жизнедеятельности вредоносных микроорганизмов или паразитов;
- некротическое поражение тканей (вследствие инфаркта, ожогов и т. д.);
- аутоиммунные заболевания;
- онкологические болезни кроветворной системы.
Как показывают многочисленные исследования, юные белые клетки могут обнаруживаться в крови и при менее значительных процессах воспалительного характера, а также при различной физиологической активности. К примеру, в диагностируемом биоматериале они нередко появляются при физическом или психоэмоциональном перенапряжении либо истощении организма.
Иногда даже употребление чрезмерного количества жирных продуктов или отравление пищей способно спровоцировать рост коэффициента данного вида клеток. Кроме того, в некоторых случаях концентрация незрелых лейкоцитов может увеличиваться вследствие приема медпрепаратов, угнетающе действующих на иммунную систему человека.
И если у обследуемого отмечается временный лейкоцитоз – рост количества лейкоцитов, который не сопровождается патологией, то периодическое появление незрелых форм в периферической крови принято считать допустимым, если коэффициент невысок. В остальных ситуациях подобные отклонения в составе крови свидетельствуют о присутствии серьезных нарушений функционирования кроветворной системы.
Существует разновидность лейкоза, имеющая название миелоз, то есть выраженное повышение миелоцитов и метамиелоцитов в кровотоке. При такой патологии в костном мозге образуется излишнее количество миелоидной ткани, и уровень незрелых форменных элементов может достигать 20–40 %.
При миелозах функцию кроветворения перенимают на себя селезенка, лимфатические узлы и печень, из-за чего они значительно увеличиваются в размерах. Следует отметить, что острая форма данного вида лейкоза протекает намного тяжелее, нежели хроническая.
Лечение
Так как миелоцитемия обусловлена развитием какого-либо заболевания, то лечения требует именно первопричина.
Только после уточнения причины патологического изменения состава крови, назначается лечение.
Причин для проникновения несозревших кровяных клеток, в частности, миелоцитов, немалое количество. Подавляющее большинство таких триггеров, к сожалению, опасные заболевания, которые могут быстро унести человеческую жизнь. При малейших трансформациях в составе крови необходимо срочное обращение к врачу, диагностика и назначение необходимых методов лечения.
источник
Причины повышения у детей
Как уже упоминалось выше, юные формы белых телец у новорожденных младенцев могут достигать 4%, и такой показатель будет расцениваться как нормальный. Но при этом к концу второго месяца жизни малышей коэффициент должен упасть до 0% и оставаться неизменным на протяжении всего существования человека.
Основные лабораторные признаки хронического миелолейкоза
В любом случае, если в результатах анализа были обнаружены повышенные миелоциты, обязательно следует пройти полное обследование. Это поможет исключить либо выявить наличие у ребенка патологических отклонений функционирования кроветворной системы. Очень важно не пропустить у малыша развития серьезных заболеваний.
Чаще всего сдвиг лейкоцитарной формулы в детском возрасте вызывают следующие нарушения:
- ожоговые поражения больших участков тела;
- аллергические реакции, аутоиммунные заболевания;
- побочные эффекты от приема медпрепаратов;
- тяжелые психологические переживания, стрессы;
- отравление пищевыми продуктами или тяжелыми металлами;
- интоксикация на фоне тяжелой инфекционной болезни.
При лейкемоидной реакции, то есть обратимого изменения состояния белой крови, детская иммунная система не способна справляться в полной мере с возложенными на нее обязанностями, поскольку у ребенка в этом возрасте еще недостаточно зрелых лейкоцитов.
Но иногда наличие в исследуемом биоматериале до 1% метамиелоцитов без изменения количества других форменных элементов расценивается как физиологическое повышение. Для решения проблемы повышения описываемых клеток специалисты первым делом ставят задачу выяснить причины возникновения отклонений в анализах у детей, после чего разрабатывают соответствующую терапевтическую тактику.
При легких инфекционных болезнях назначаются витаминные комплексы, корректируется рацион и режим питания, а также при необходимости прописываются препараты, направленные на уничтожение возбудителя. После двухнедельного курса терапии выполняется повторная диагностика.
Если показатели лейкоцитарной формулы восстанавливаются до нормальных, то это означает, что лечение подобрано правильно. В случае когда значения метамиелоцитов остаются неизменными, то есть завышенными, врачи пересматривают назначения и выбирают альтернативные лекарственные препараты.
Особенности анализа крови детей
Важно и то, что сложной подготовки к процедуре не требуется: общий анализ крови назначается даже при экстренном поступлении в больницу. Однако если спешки нет, то для получения объективных результатов лучше соблюдать некоторые правила. Главное — не кормить и не поить детей перед посещением лаборатории, это искажает некоторые показатели. Оптимально сдавать кровь рано утром, чтобы малыш не успел проголодаться. Также важно настроить ребенка на процедуру, чтобы он не нервничал перед уколом, поскольку сильный стресс влияет на свойства крови. Кровь для общего анализа у детей берут из пальца.
Показатели общего анализа крови ребенка
Кровь — сложная по составу жидкость, которая состоит из жидкой части и форменных элементов — клеток, отвечающих за транспорт кислорода и выполняющих защитные функции. Именно эти клетки — эритроциты, тромбоциты и лейкоциты — являются основным предметом исследования при выполнении общего анализа крови, ведь их количество и внешний вид могут многое рассказать о вероятных причинах болезни маленького пациента.
Оформление и содержание бланка с результатами ОАК, который вы получите из лаборатории, имеют свои особенности. Это определяется прежде всего тем, был ли проведен краткий или развернутый вариант такого исследования. Решение об этом принимает доктор.
В профилактических целях, когда причин для беспокойства нет, детям назначают «тройчатку» — анализ, включающий в себя определение только уровня гемоглобина, скорости оседания эритроцитов (СОЭ) и количества лейкоцитов. Эта процедура позволяет составить общее представление о состоянии здоровья ребенка.
Однако гораздо более полную картину можно увидеть при развернутом анализе крови, включающем в себя подсчет количества всех разновидностей форменных элементов, а также некоторые дополнительные показатели.
- Гемоглобин (Hb) . Это вещество содержится в эритроцитах и отвечает за газообмен в организме.
- Эритроциты (RBC) . Самые многочисленные клетки крови, благодаря которым она приобретает красный цвет. Помимо переноса кислорода и углекислого газа, к функциям эритроцитов относится перенос питательных веществ, лекарств и токсинов.
- Цветовой показатель (МСНС) . Как узнать, достаточно ли гемоглобина содержится в каждом эритроците? Измерить цветовой показатель или, говоря простым языком, понять, насколько «окрашены» эритроциты (ведь их цвет определяется именно гемоглобином). Если красные кровяные тельца слишком бледные или слишком яркие, стоит задуматься о возможных проблемах со здоровьем у ребенка.
- Ретикулоциты (RTC) . Это важный показатель в общем анализе крови у детей. Ретикулоциты — это молодые незрелые эритроциты, количество которых определяет, с какой скоростью происходит обновление состава крови в организме у ребенка.
- Тромбоциты (PLT) . Кровяные пластинки, ответственные за способность крови свертываться и образовывать тромбы.
- Тромбокрит (PST) . Этот показатель определяет долю, которую занимают тромбоциты во всем объеме циркулирующей крови. Тромбокрит позволяет сделать вывод о работе свертывающей системы крови. Проблемы в работе тромбоцитов имеют в большинстве случаев наследственное происхождение, поэтому важно удостовериться в отсутствии таких нарушений с самых первых месяцев жизни малыша.
- СОЭ (ESR) . Если в организме наблюдается воспалительный процесс, эритроциты меняют свои свойства — они слипаются и становятся «тяжелыми», из-за чего скорость их оседания в пробирке повышается. Поэтому СОЭ является одним из наиболее важных показателей общего анализа крови, дающим возможность быстро подтвердить или исключить наличие инфекции у ребенка.
- Лейкоциты (WBC) . Белые кровяные тельца — главное «оружие» иммунитета. Эти клетки имеют много разновидностей, у каждой из которых есть своя специальная функция. Но даже оценка общего количества лейкоцитов может косвенно подсказать врачу, присутствует ли в организме ребенка воспаление или нет. Лейкоцитарная формула говорит об относительном процентном содержании разных типов лейкоцитов в анализе крови.
- Нейтрофилы — самая многочисленная группа белых кровяных телец. Их главная задача — окружать бактерии в очаге инфекции и уничтожать последнюю. Эти клетки делятся на несколько групп в зависимости от степени зрелости клеток — палочкоядерные, сегментоядерные, миелоциты, метамиелоциты. Часто врачи используют такое понятия, как сдвиг лейкоцитарной формулы: речь идет о преобладании среди лейкоцитов юных (сдвиг формулы влево) или зрелых (сдвиг формулы вправо) нейтрофилов. Такие ситуации косвенно указывают на то, сколько клеток иммунной системы организм вырабатывал в последние дни.
- Эозинофилы (EOS) . Эти клетки отвечают за аллергические реакции в организме и за выработку иммуноглобулинов группы Е. Количество таких лейкоцитов важно при подозрении на паразитарные заболевания, которыми часто страдают дети.
- Базофилы (BAS) . Группа клеток с близкими к эозинофилам функциями. Их уровень позволяет делать выводы о наличии в организме воспаления или проявлениях аллергии.
- Лимфоциты (LYM) . Эти клетки уничтожают вирусы, а также борются с хроническими инфекциями. Существует нескольких видов — Т-клетки, В-клетки и натуральные киллеры (NK-клетки).
- Плазматические клетки . Так называют созревшие В-лимфоциты, которые продуцируют антитела для борьбы с инфекциями. Повышение количества плазматических клеток в крови у ребенка говорит об активном сопротивлении иммунитета вирусной инфекции.
- Моноциты (MON) . Немногочисленные моноциты в процессе циркуляции по сосудам специализируются на борьбе с чужеродными агентами, а также, подобно мусорщикам, убирают следы борьбы с «поля боя» — ненужные белки и фрагменты разрушенных клеток.
Результаты общего анализа крови у детей: норма и отклонения
Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице:
Снижение гемоглобина в общем анализе крови у ребенка заставляет заподозрить анемию, внутреннее кровотечение или наличие злокачественной опухоли. Выраженное повышение этого показателя также является признаком заболеваний, обезвоживания или интенсивных физических нагрузок.
Снижение эритроцитов (эритропения) — признак анемии, кровопотери и хронического воспаления. Повышение количества красных кровяных телец (эритроцитоз) отмечается при обезвоживании, врожденных проблемах с кроветворением и при некоторых опухолях.
Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице (см. таблицу ниже).
Важно обратить внимание и на значения СОЭ: у детей беспричинное повышение этого показателя всегда является поводом для повторного анализа. В ситуации же, когда рост СОЭ связан с инфекцией, изменение скорости оседания эритроцитов происходит, как правило, на следующие сутки после подъема температуры. А вот снижение СОЭ у новорожденных почти всегда — физиологичное явление.
Недостаток тромбоцитов (тромбоцитопения) говорит о нарушениях в свертывающей системе крови при гемофилии и других наследственных заболеваниях или о недавнем кровотечении. Иногда дефицит кровяных пластинок наблюдается при инфекциях, некоторых видах анемий и при злокачественных заболеваниях, а также при приеме определенных лекарств. Если тромбоцитов больше нормы (тромбоцитоз), то педиатр заподозрит у ребенка хроническое воспалительное заболевание (например, туберкулез).
Изменение содержания лейкоцитов в общем анализе крови у детей (лейкоцитоз или лейкопения) почти всегда говорит об инфекции в организме или о нарушении кроветворной функции. Более точное заключение врач сделает на основе анализа показателей лейкоцитарной формулы — преобладание тех или иных видов клеток и сдвиг формулы влево или вправо являются важным диагностическим признаком вирусных, бактериальных и паразитарных заболеваний.
| Показатели | Возраст | ||||||
| 1 день | 1 месяц | 6 месяцев | 1 год | 1–6 лет | 7–12 лет | 13–15 лет | |
| Гемоглобин (Hb), г/л | 180–240 | 115–175 | 110–140 | 110–135 | 110–140 | 110–145 | 115–150 |
| Эритроциты (RBC), ×10 12 клеток /л | 4,3–7,6 | 3,8–5,6 | 3,5–4,8 | 3,6–4,9 | 3,5–4,5 | 3,5–4,7 | 3,6–5,1 |
| Цветовой показатель (МСНС), % | 0,85–1,15 | 0,85–1,15 | 0,85–1,15 | 0,85–1,15 | 0,8–1,1 | 0,8–1,1 | 0,8–1,1 |
| Ретикулоциты (RTC), промилле | 30–51 | 3–15 | 3–15 | 3–15 | 3–12 | 3–12 | 3–12 |
| Тромбоциты (PLT), 109 клеток/л | 180–490 | 180–400 | 180–400 | 180–400 | 160–390 | 160–380 | 160–360 |
| Тромбокрит (PST), % | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 |
| СОЭ (ESR), мм/час | 2–4 | 4–8 | 4–10 | 4–12 | 4–12 | 4–12 | 4–15 |
| Лейкоциты (WBC), 109 клеток/л | 8,5–24,5 | 6,5–13,5 | 5,5–12,5 | 6,0–12,0 | 5–12 | 4,5–10 | 4,3–9,5 |
| Нейтрофилы палочкоядерные, % | 1–17 | 0,5–4 | 0,5–4 | 0,5–4 | 0,5–5 | 0,5–5 | 0,5–6 |
| Нейтрофилы сегментоядерные, % | 45–80 | 15–45 | 15–45 | 15–45 | 25–60 | 35–65 | 40–65 |
| Эозинофилы (EOS), % | 0,5–6 | 0,5–7 | 0,5–7 | 0,5–7 | 0,5–7 | 0,5–7 | 0,5–6 |
| Базофилы (BAS), % | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 |
| Лимфоциты (LYM),% | 12–36 | 40–76 | 42–74 | 38–72 | 26–60 | 24–54 | 22–50 |
| Моноциты (MON),% | 2–12 | 2–12 | 2–12 | 2–12 | 2–10 | 2–10 | 2–10 |
Сегодня, когда общий анализ крови в большинстве случаев производится при помощи автоматизированных лабораторных систем, а не за счет кропотливой работы лаборантов у микроскопа, доктора без раздумий назначают его в любой ситуации, если есть подозрение на детскую инфекцию или иные проблемы со здоровьем у ребенка. И это правильно — при условии качественного выполнения процедуры, ее результаты помогут быстро сориентироваться в сложившейся ситуации и врачу, и взволнованным родителям. А профилактический анализ крови, который и детям, и взрослым рекомендуется сдавать как минимум один раз в год, позволяет избежать лишних волнений по поводу легких недомоганий и других незначительных изменений в самочувствии.
Источник: www.kp.ru
Что может повлиять на результат анализа?
Не всегда увеличение коэффициентов, определяемых при проведении общего анализа крови, связано с возникновением какого-либо патологического процесса. Иногда на полученный результат могут оказать влияние физиологические временные изменения, внешние факторы и пренебрежение правилами забора или сдачи биоматериала.
Именно поэтому люди, готовящиеся пройти данный анализ, должны обязательно ознакомиться с перечнем рекомендаций, с помощью которых удастся существенно снизить вероятность ошибки или погрешности. Итак, перед процедурой сдачи крови нужно учесть следующее:
- Показатели анализа могут быть завышены, если обследуемый накануне употреблял большое количество жирной пищи.
- Сдавать биоматериал для лабораторного изучения необходимо с утра, причем после последнего приема пищи (ужина) должно пройти не меньше 8 часов.
- За двое суток до процедуры нужно отказаться от употребления алкоголя, так как спиртсодержащие напитки зачастую приводят к искажению результатов.
- За 2–3 суток до забора крови нельзя проходить физиопроцедуры и рентгенологическое обследование.
- За полчаса до непосредственной сдачи анализа запрещается курить, поскольку это также может повлиять на показатели крови.
Внимание! Кроме того, не следует забывать, что любая физическая активность за несколько часов до диагностики способна спровоцировать временное изменение характеристик крови и данные исследования утратят достоверность.
Поэтому даже после подъема по лестнице рекомендуется отдохнуть, чтобы привести свой организм в спокойное состояние. Все перечисленные правила помогут избежать неточностей и избавят пациента от повторного прохождения процедуры.
Выполнение всех рекомендаций относительно сдачи анализа крови позволит избежать неточностей в результатах
Методы коррекции
Даже незначительные сдвиги показателя ни в коем случае нельзя оставлять без внимания, но диагностикой и при необходимости лечением должен заниматься исключительно специалист. Самолечение или нетрадиционные методики не подойдут, если у человека обнаружились отклонения в функционировании иммунной либо кроветворной системы.
Неквалифицированный подход к терапии может пропустить возникновение опасного заболевания на ранней стадии либо онкопатологии, что без надлежащего лечения приведет к гибели пациента. Любые терапевтические мероприятия необходимо проводить исключительно под строгим присмотром лечащего врача либо профильного специалиста.
Это позволит в любой момент откорректировать дозировку принимаемых препаратов либо длительности курса лечения. Учитывая, что в большинстве случаев роста показателя метамиелоцитов лежат патологические процессы, довольно легко поддающиеся терапии, прогноз течения заболевания чаще всего благоприятный.
Если отклонения коэффициента связаны с попаданием в организм возбудителей инфекции, то в листе назначения будут обязательно фигурировать противовоспалительные и антибактериальные препараты. В восстановительный период врач порекомендует принимать биологически активные добавки, витамины, которые повысят качество обменных процессов и будут способствовать выводу токсинов из организма.
В ситуациях, когда повышение метамиелоцитов обусловлено сбоями деятельности кроветворной системы, потребуется терапия под координацией гематолога, основанная на причинах выявленных отклонений. Соответственно, при определении нарушений работоспособности иммунной системы лечение будет назначаться под четким руководством иммунолога.
Профилактика и прогноз
На фоне того, что такие клетки появляются в крови только при протекании какой-либо патологии, прежде всего, стоит предупредить ее возникновение. Для этого необходимо несколько раз в год проходить полное лабораторно-инструментальное обследование в медицинском учреждении с обязательным посещением всех клиницистов.
В качестве дополнительных мер профилактики выступают:
- полный отказ от вредных привычек;
- ведение активного образа жизни;
- здоровое и сбалансированное питание;
- недопущение длительного облучения и физического истощения организма;
- прием медикаментов строго по предписанию лечащего врача и с обязательным соблюдением всех рекомендаций;
- избегание попадания в организм химических и ядовитых веществ.
Само по себе присутствие миелоцитов в крови совсем не опасно, однако, необходимо учитывать факторы, которые привели к такому нарушению, поскольку каждое базовое заболевание обладает множеством собственных осложнений и последствий.
источник
Что такое миелоциты и их виды
Предшественником абсолютно любой клетки крови считается особая стволовая клетка. Она обладает двумя важными особенностями:
- Способна превратиться в любую другую цитологическую структуру. То есть дифференцироваться.
- Не погибает после некоторого числа делений. Как это случается с обыкновенной, функционально определенной клеткой.
В специальных структурах, известных как отростки костного мозга, происходит дифференциация цитологических единиц. Миелоциты в крови — это особые промежуточные клетки, уже не стволовые, но еще и не функционально активные. В норме в анализе их быть не должно.
Допустимы некоторые исключения. Например, при приеме препаратов, угнетающих гемопоэз. Но это скорее редкие возможные случаи, а не закономерные изменения и процессы.
На первой стадии стволовые клетки дифференцируются на два вида:
- Материнские миелопоэтические. Из них образуются собственно сами гранулоциты, но не сразу. То есть клетки, которые в основном отвечают за иммунный ответ. Также из этих структур появляются эритро — и тромбоциты.
- Материнские лимфопоэтические. Как и следует из названия, в результате дальнейшего созревания образуются лимфоциты — агранулоцитарные разновидности иммунных клеток.
На второй стадии из миелопоэтической клетки появляется три новых вида более зрелых вариантов:
- Эритробласт. Из него формируются эритроциты.
- Мегакариобласт. Предшественник тромбоцитов.
- Миелобласт. Из него образуются все гранулоциты.
На третьем этапе из миелобласта появляется промиелоциты и затем миелоциты, о которых идет речь. Если рассматривать схему более подробно, то миелоцитов существует три типа: нейтрофильные, базофильные и эозинофильные.
На следующей стадии, миелоциты делятся на метамиелоциты это предшественники гранулоцитов, особых клеток иммунной системы человека, которые участвуют в работе защитных сил тела.
Как только заканчивается эта стадия, начинается финальная. Из предшественниц цитологических структур образуется 3 вида лейкоцитов — клеток миелоидного ряда.
Базофилы
Наиболее крупные белые клетки крови. Намного больше прочих из названной группы. Обладает способностью инактивировать бактерии и вирусы. Это происходит благодаря особому строению клетки.
- С одной стороны, она способна к фагоцитозу. То есть поглощению инородного объекта.
- С другой — выделяет гистамин и прочие токсические вещества в окружающую среду для уничтожения инородных агентов.
- С третьей — несет на себе особые иммуноглобулины, которые подавляют развитие бактерий и вирусов.
Базофилы играют основную роль в аллергических реакциях. В крови всего около 1% от общей массы гранулоцитов.
Эозинофилы
Имеют округлую форму и сдвоенное ядро в виде перемычки. Как и названные выше клетки, обладает способностью к фагоцитозу. Однако основная функция эозинофила — противопаразитарная.
Благодаря особому строению наружной мембраны, цитологическая структура прилипает к личинкам гельминтов и растворяет их. Это главная задача, однако не единственная.
Как и базофилы, клетки способны бороться с вирусами и бактериями. Созревают они порядка 12 часов, после чего выходят в кровеносное русло. Это отличает их от предыдущих структур, которым нужно почти двое суток на «подготовку».
Эозинофилия также часто указывает на аллергию. Количество цитологических структур этого типа — почти 5%.
Нейтрофилы
Наиболее многочисленные. Составляют по разным оценкам, до 80% от общей массы гранулоцитов. Есть и другие выкладки. По всей видимости, разночтения связаны с динамикой процесса кроветворения, созревания клеток. Вариантов несколько.
Сами по себе нейтрофилы неоднородны. В кровеносном русле обнаруживаются их модификации. В том числе незрелые. Либо же сегментоядерные, палочкоядерные.
Они выполняют разные функции, но оба поглощают и переваривают чужеродные структуры. Это так называемый микрофагоцитоз.
Примерная продолжительность жизни нейтрофилов составляет 12 дней. Плюс-минус.
Подробнее о нормах и причинах отклонений концентрации нейтрофилов в крови читайте .
Причины повышения
Факторов роста показателей может быть довольно много. Вот лишь некоторые из возможных виновников.
Острые инфекционные процессы
Не важно какого плана, бактериальные, вирусные или грибковые. Сопровождаются соответствующей симптоматикой. Иногда протекают без проявлений. Почему в этом случае растет концентрация предшественников, незрелых клеток?
Причина простая — организм стремится как можно быстрее справиться с нарушением. Локализовать участок, отграничить его от прочих и побороть инфекцию.
Для этих целей синтезируется много нейтрофилов и иных структур. Но при столь активной работе ткани дают сбой, часть незрелых цитологических единиц поступает в кровеносное русло.
Лечение. Нужна ли терапия именно этого процесса? Нет, по мере выздоровления кроветворение перейдет в нормальное состояние. Все вернется на круги своя.
Важно скорректировать основной патологический процесс — собственно инфекционное заболевание. Для этой цели применяются антибиотики, противовирусные.
Если всему виной грибковые агенты — то фунгициды. Также противовоспалительные нестероидного происхождения (глюкокортикоиды угнетают иммунитет), антипиретики, чтобы сбить жар. Например, Нурофен, Ибупрофен. Важно обратиться к врачу за назначением курса терапии.
Длительность коррекции — около 2 недель в среднем. Плюс-минус. Постепенно все придет в норму само. Специальной терапии чрезмерной выработки предшественников не требуется.
Опухоли
В основном злокачественные, с распадом тканей аномальной структуры. Как правило, речь идет о запущенных стадиях патологического процесса.
Раковые клетки крайне прожорливы. Питания на всех уже не хватает. В определенный момент начинается гибель цитологических структур от недоедания. Все токсины выходят в кровеносное русло.
Иммунитет направляет к месту поражения «уборщиков», которые поглощают аномальные мертвые клетки. Однако, по мере прогрессирования заболевания, количество цитологических структур становится все больше.
Отсюда необходимость направлять дополнительные силы на борьбу с этим «мусором».
Появление промиелоцитов и миелоцитов в крови — результат гиперфункции костного мозга, в определенный момент он просто перестает справляться и выпускает в кровеносное русло незрелые клетки.
Лечение. Как и в предыдущем случае, нужно скорректировать основной патологический процесс — раковую опухоль. Здесь есть несколько вариантов.
Золотой стандарт — хирургическое вмешательство. Врачи удаляют неоплазию. Затем, по потребности, назначают химио— и лучевую терапию. Не всегда они эффективны, потому вопрос решает онколог. На месте.
Некроз тканей
Проще говоря, отмирание клеток. Происходит примерно тот же процесс, что и при раке. Только на сей раз гибнут не аномальные злокачественные, а вполне нормальные клетки, например, при массивных ожогах, гангрене.
Организм в миг встречается с потребностью как можно скорее удалить «мусор» из кровеносного русла. Это задача нейтрофилов, базофилов — гранулоцитов. Однако их недостаточно, приходится в авральном порядке вырабатывать новые. Наступает общий сбой.
Лечение. Необходимо как можно быстрее удалить отмершие клетки.
- В случае с гангреной — хирургическим путем.
- При ожогах применяют специальные растворы и мази, чтобы быстрее справиться с нарушением.
После этого в течение нескольких дней концентрация миелоцитов в крови должна быть около нуля или чуть больше. Незначительные погрешности также допустимы.
Анемия
Развивается при недостаточном поступлении железа, витаминов B9, B12. Последние две формы называются мегалобластными. Причина довольно простая. Чтобы клетки крови нормально созревали, им нужны эти вещества.
Если концентрация, поступление недостаточны, кроветворение сначала замедляется, а затем переходит в аномальный формат. Именно об этом и идет речь.
Мегалобласты или миелоциты составляют значительную часть от общей массы клеток. Такого быть, конечно же, не должно. Чем более запущен процесс, тем серьезнее обстоит дело с патологией.
Лечение. Показаны ударные дозы витаминов группы B. По крайней мере, в течение нескольких недель. Вопрос сложный.
Иногда расстройство сопровождает заболевания пищеварительного тракта. В таком случае нужно лечение основной болезни. Иначе, как только концентрация витаминов снизится или их перестанут вводить, заболевание вернется на круги своя. Полумер недостаточно.
Отравления
Как правило, речь идет о бытовых расстройствах. Например, интоксикации этанолом. Реже тот же эффект происходит после приема дозы наркотиков опиоидного и каннабиоидного ряда.
Опасны синтетические, кустарные психоактивные вещества. Серьезные изменения картины крови наблюдаются у пациентов с приличным стажем приема всякого химического непотребства. Но не только.
Изначально высокие показатели наблюдаются у детей и подростков, склонных к наркомании, алкоголизму.
Лечение простое. Достаточно отказаться от психоактивного вещества. Провести специальные детоксикационные мероприятия с инфузионными растворами и препаратами особой группы (Дисоль, Трисоль, специфический антидот Налоксон). Вопрос решают специалисты по наркологии.
Воздействие радиации на организм
Ионизирующее излучение крайне негативно сказывается на состоянии костного мозга. При этом достаточно даже небольшой дозы. В быту люди встречаются с таким опасным фактором, например, при проведении частых рентгенов или лечении рака.
Прочие возможные варианты — это работа на урановых приисках, атомной электростанции, особенно при нарушении техники безопасности. Возможны идентичные проблемы и у подводников.
Лечение заключается в том, чтобы быстрее устранить последствия облучения. Для этого используют препараты йода.
Также назначают специальную диету с высоким содержанием белка, жиров. Например, кисломолочные продукты. Необходимо устранить и сам фактор поражения.
Редкие, тяжелые инфекционные процессы
Стоят особняком среди прочих. Можно назвать такие патологии, как тиф, запущенные формы сифилиса, генитальные поражения, герпетического и иного планов. Сюда же относят расстройства вроде туберкулеза, ВИЧ, СПИДа.
Они вызывают длительно текущие, если не сказать перманентные (постоянные) изменения картины крови. Поскольку сами по себе эти патологии протекают тяжело с высоким показателями миелоцитов.
Чем запущеннее отклонение, тем хуже обстоит дело с концентрацией незрелых цитологических структур в организме. Потому нужно начинать лечение как можно раньше.
Незавершенные формы не способны выполнять функции гранулоцитов. То есть бороться с инфекцией. Значит серьезно снижается иммунитет. На фоне СПИДа — это фактический приговор.
Терапия зависит от самого заболевания. Назначают иммуномодуляторы, антибиотики широкого спектра действия. В случае с туберкулезом — речь идет о фторхинолонах.
Прием некоторых медикаментов
Таковых довольно много. Например, противовоспалительные нестероидного происхождения. Также гормональные лекарства типа Преднизолона и его более мощных «собратьев» по группе.
Негативно сказываются на состоянии крови иммуносупрессоры: обнаружение миелоцитов в анализах возможно после химиотерапии Метотрексатом и прочими препаратами.
Нужно ли в этом случае специальное лечение? Нет, как таковая терапия не требуется. Достаточно отказаться от конкретного фармацевтического средства и/или заменить его другим. Не столь опасным для иммунной системы.
Но вопрос этот должен решать врач, поскольку без квалифицированной оценки легко навредить себе. При покупке препаратов настоятельно рекомендуется проверить в аннотации, как лекарство влияет на кроветворную систему.
Беременность
Не патологический процесс, а вполне естественное явление. Тем не менее, от этого не становится легче. Проблема в том, что ближе к третьему триместру беременности, когда плод набирает силу, возможны нарушения работы кроветворной системы матери и появление миелоцитов и метамиелоцитов в анализах.
Это результат скрытых патологических процессов и проблем со здоровьем. Например, часто так сказывается недостаточное питание, неправильный рацион не обеспечивает организм витаминами B9, B12. Начинается мегалобластная анемия.
Вопрос лечения стоит обсудить с гинекологом, который ведет пациентку. В относительно легких случаях делать не нужно ничего.
В более опасных, когда на кону жизнь, необходимо применять препараты для стимуляции кроветворения. Возможно назначение витаминов курсом, чтобы поддержать организм.
Вопрос сложный, все зависит от ситуации. Золотое правило — главное, чтобы предполагаемая польза превышала возможный вред.
Повышенные физические нагрузки
Встречается рост миелобластов в крови у пациентов, которые занимаются интенсивными физическими нагрузками. Причина в этом случае — активное образование продуктов-метаболитов жизнедеятельности.
В подобной ситуации концентрация растут несущественно. Норма восстанавливается сама, в течение нескольких часов после физической нагрузки. Поэтому специального лечения не требуется.
Это не полный список причин. Лишь наиболее частые варианты. Появление метамиелоцитов в крови означает, что течет патологический процесс со стороны пищеварительного тракта, кроветворной системы, онкологического плана.
Вариантов может быть много. Вопрос решается посредством диагностики.
Миелоциты: нормы в анализе крови, причины повышения, лечение – Здоровье сосудов
- Метамиелоциты либо миелоциты – это не достигшие зрелости гранулоциты, в норме локализованные в костном мозге.
- В анализах крови здоровых людей миелоциты присутствовать не должны.
- Что это значит, если миелоциты обнаружены в крови?
Появление данных клеток говорит о серьезных патологиях в организме.
Миелоциты: особенности строения и виды
Миелоцит – это незрелый представитель лейкоцитов. Он состоит из крупного ядра круглой формы. Его цитоплазма насыщена зернистыми включениями или гранулами.
- При естественных условиях миелоциты достигнув зрелости должны перерождаться в сегментоядерные гранулоциты.
- Лейкоциты
Цитологический анализ показывает, что в период созревания миелоциты окрашиваются в насыщенный красно-фиолетовый цвет. Протоплазма приобретает синий оттенок, а во время созревания она имеет розовый цвет.
Разновидности
Специалисты выделяют следующие разновидности миелоцитов:
- Нейтрофильные. Зрелые представители имеют розовую протоплазму, более молодые – розово-фиолетовую. В ней присутствуют как мелкая зернистость, так и более крупные гранулы.
- Эозинофильные. Обладают слабобазофильной протоплазмой. В ней размещено большое количество крупных зерен. Окрас эозинофильных клеток – розовато-красный.
- Базофильные. Протоплазма этих клеток – оксифильная, а зернистость фиолетовая.
Стадии созревания
Миелоциты, чтобы стать полноценными гранулоцитами проходят такие стадии созревания:
- Миелобласт,
- Промиелоцит,
- Метамиелоцит.
Справка! Промиелоциты крупнее миелобластов. Обладают «первичными гранулами» в цитоплазме и конденсированный хроматин.
Миелоциты и патологический процесс
При внедрении в организм патогенной флоры, первыми на защиту приходят зрелые сегментоядерные гранулоциты.
Если их недостаточно либо они не справляются с вредоносным агентом, к ним на помощь отправляются палочкоядерные гранулоциты. В норме их количество в крови ограничено.
Чем сильнее болезнь, тем больше неосицитируються (накапливаются) молодые незрелые клетки. Сначала возрастает уровень палочкоядерных миелокариоцитов, при ухудшении состояния в крови появляются метамиелоциты (одна из стадий развития миелоцита).
Если дела совсем плохи, в борьбу подключаются совсем юные клетки – миелоциты. Это означает, что сил у организма на защиту совсем не осталось.
Почему возникают миелоциты в крови
Причины появления миелоцитов в крови различны.
Самые распространенные из них:
- Инфекционные заболевания острого характера, которые протекают с наличием воспалительных и гнойных очагов. Такое наблюдается при воспалении легких, ангине, туберкулезе, сепсисе.
- Отравление солями тяжелых металлов (свинцом) или спиртными напитками.
- Смерть клеток в ходе патологического процесса. Бывает у пациентов с инсультом, гангреной, обширными ожогами.
- Доброкачественные или злокачественные опухоли.
- Патологические изменения в системе крови. Пример: лейкемия.
Другими этиологическими факторами возникновения миелоцитов являются:
- Острые кровотечения,
- Отравления токсическими веществами,
- Лучевая терапия и химиотерапия, проводимые для лечения онкологических заболеваний,
- Радиоактивные излучения,
- Недостаточное поступление в организм витамина В либо его отсутствие,
- Кишечные инфекции,
- Болезни, вызванные вирусами (грипп, краснуха),
- Повышенные физические нагрузки,
- Коматозные и шоковые состояния,
- Употребление определенных лекарственных средств в большом количестве (таблетки против депрессии, обезболивающие),
- Нарушения кислотно-щелочного баланса.
При беременности
Миелоциты в крови – это норма.
Гранулоциты повышены, и в кровяное русло выходит большое количество их незрелых форм. В периферической крови их содержание доходит до 3%.
Однако обнаружение миелоцитов у беременных может свидетельствовать и о патологических процессах. Их появление связано с ответной реакцией организма, например, на воспаление.
В целом появление миелоцитов в крови будущих мам отрицательно не отражается ни на их здоровье, ни на здоровье плода.
Правила сдачи крови
Чтобы получить верный анализ крови и определить или опровергнуть наличие миелоцитов, пациентам перед сдачей необходимо придерживаться нескольких правил.
- Нельзя есть. Вечером перед походом в лабораторию также рекомендуется отказаться от плотного ужина. Перед сдачей крови и последним приемом пищи должно пройти не менее 8 часов.
- В течение недели необходимо воздержаться от употребления спиртных напитков, ограничить прием соленой, жареной и жирной пищи.
- Перед забором биологического материала нельзя курить в течение часа.
- Запрещено сдавать кровь после интенсивных физических нагрузок либо после прохождения рентгенологического исследования.
Обозначение миелоцитов в анализе крови – Mie. Их подсчет осуществляется с помощью лейкограммы.
Если в крови присутствуют незрелые формы гранулоцитов врачи говорят о так называемом «сдвиге лейкоцитарной формулы влево», другими словами – о миелоцитозе.
Показатели нормы миелоцитов
Присутствие миелоцитов в норме наблюдается только в костном мозге.
У взрослого пациента и у ребенка количество миелоидных клеток колеблется:
| Наименование миелоцитов | Количественные показатели в норме, % |
| Нейтрофилы | 4,8 – 9, 6 |
| Эозинофилы | 0,6 — 2 |
| Базофилы | 0,2 — 1 |
Обнаружены миелоциты в крови: что делать
При выявлении в крови миелоцитов, врач назначает ряд специальных исследований, чтобы установить причину из возникновения, а соответственно и болезнь. ПВП не требуется.
Только после установления диагноза можно приступать к лечению.
Медики рекомендуют:
- Отказаться от приема лекарств, которые вызвали синтез миелоцитов. Это помогает привести показатели в норму.
- Некоторое время придерживаться диеты (при дефиците витамина В).
- Применять специальные витамины и лекарственные средства (для прямого влияния на миелоциты).
Миелоциты: причины появления в крови, диагностика и лечение
Появление миелоцитов и других созревающих клеток в периферической крови недопустимо. Нарушение процессов кроветворения свидетельствует о развитии опасных процессов в организме человека гематологического и негематологического характера.
Виды миелоцитов
Миелоцит в мазке периферической крови
- Миелоцитами называются клетки-предшественницы зрелых гранулоцитов — одной из разновидностей лейкоцитов.
- Образование миелоцитов — это промежуточный этап гранулоцитопоэза, который начинается с митотического деления стволовой клетки.
- Для того, чтобы полностью было понятно, что такое миелоциты и какое место они занимают в гемопоэзе, необходимо указать все формы клеток гранулоцитарного ростка кроветворения:
- Миелобласты — это клетки, которые появляются вследствие деления колониеобразующей стволовой клетки. Миелобласты утрачивают полипотентность — способность дифференцироваться в любые другие виды клеток. Основная их задача — обеспечение нормального созревания гранулоцитов.
- Промиелоциты — самые большие по размеру клетки во всех стадиях образования гранулоцитов. Уже на этом этапе созревания в клетках появляются первичные гранулы, которые делят промиелоциты на эозинофильные, базофильные и нейтрофильные.
- Миелоциты — образуются после третьего деления промиелоцитов. На такой стадии созревания зернистость клеток (включения) становится строго специфичной (вторичной), что позволяет уже четко разделять будущие нейтрофилы, базофилы и эозинофилы. Миелоциты — активно делящиеся клетки. От полноценности созревания миелоцитов зависит физиологическая активность и функциональность гранулоцитов.
- Метамиелоциты (юные лейкоциты) — такие клетки обладают низкой способностью к делению. Благодаря им происходит завершающий этап созревания гранулоцитов. Ядро метамиелоцитов претерпевает изменения, деля клетки на две большие группы — сегментоядерные и палочкоядерные.
- Гранулоциты — итог гранулоцитопоэза. Такие клетки называются полиморфно-ядерными, так как от их зернистости зависит тип клеток.
Таким образом, миелоциты — это клетки, которые определяют полноценный рост зрелых гранулоцитов. Относятся к зернистым лейкоцитам и дифференцируются в три основных вида белых клеток крови:
- нейтрофилы,
- эозинофилы,
- базофилы.
Нормы показателя миелоцитов в костном мозге
Созревание клеток крови
- Так как незрелые формы лейкоцитов должны проходить все этапы созревания в костном мозге, то и присутствовать они должны в норме только в костно-мозговом пунктате.
- Если человек здоров, то причин, незрелым формам кровяных клеток поступать в системный кровоток, нет.
- Для оценки состоятельности гранулоцитопоэза и всего кроветворения в целом применяется такой метод исследования, как костно-мозговая пункция (стернальная пункция, трепанобиопсия).
- В норме гранулоцитарный (миелоцитарный) росток кроветворения даст следующие показатели при оценке миелограммы:
Клеточный состав костного мозга (гранулоцитопоэз)Количество, %
| Недифференцированные бластные клетки | 0,1-1,1 |
| Миелобласты | 0,2-1,7 |
| Промиелоциты | 1,0-4,1 |
| Миелоциты | 6,9-12,2 |
| Метамиелоциты | 8,0-14,9 |
| Палочкоядерные | 12,8-23,7 |
| Сегментоядерные | 13,1-24,1 |
| Индекс созревания нейтрофилов | 0,5-0,9 |
| Все эозинофилы | 0,5-5,8 |
| Базофилы | 0-0,5 |
Причины появления в крови
Тяжелая инфекция может привести к появлению миелоцитов
У здорового человека ни миелоцитов, ни других незрелых клеток миелоцитарного ростка кроветворения в анализе крови быть не должно. Даже незначительные концентрации делящихся и созревающих клеток считаются вариантом патологического состояния.
Обнаружение юных форм гранулоцитов свидетельствует о том, что организм подвержен опасности и борется с одним из указанных ниже заболеваний или патологических процессов:
- острые бактериальные и вирусные инфекции, чаще всего осложняющиеся гнойным воспалением. Это могут быть гнойные ангины, прочие тяжелые инфекции ЛОР-органов, острые пиелонефриты, пневмонии, холера, сепсис, скарлатина, туберкулез, брюшной тиф, бруцеллез, паратиф, корь, краснуха паротит и пр.
- состояния после тяжелых инфекционно-воспалительных процессов;
- аппендицит и другая острая хирургическая патология;
- гангрена;
- ожоговая болезнь тяжелых форм;
- инсульты, инфаркты;
- острая кровопотеря любого генеза;
- метастазирование в костный мозг;
- синдром распада опухолей;
- последствия химиотерапевтического, лучевого лечения;
- длительный прием цитостатических, иммуносупрессивных медикаментозных средств;
- отравление свинцом;
- алкоголизм;
- все виды комы;
- ацидоз;
- шок;
- тяжелые и постоянные физические нагрузки;
- многие виды анемий;
- лейкозы;
- миелоидная лейкемия;
- дефицит цианокобаламина и/или фолиевой кислоты.
Источник: https://usp-crb.ru/sosudy/mielotsity-normy-v-analize-krovi-prichiny-povysheniya-lechenie.html
Дополнительные обследования
Миелоидные клетки в анвлизе крови обычно отсутствуют, это клиническая норма. Однако, если обнаружены отклонения, нужны специальные мероприятия. Важно проверить что к чему.
Для этого одного лишь исследования крови, ОАК — недостаточно. Стоит обратиться к гематологу и под его присмотром пройти группу обследований.
- Опрос пациента. Врач уточняет жалобы, фиксирует симптомы и затем выдвигает гипотезы, что это может быть.
- Сбор анамнеза. Чтобы изучить вероятное происхождение патологического процесса.
- Расширенный анализ крови. Необходим, чтобы выявить возможные воспалительные явления в организме. В основном инфекционного происхождения.
- Также не обойтись без биохимии. Она необходима, чтобы определить концентрацию элементов вроде железа в крови. Это важная мера при обследовании на анемии разных типов.
- УЗИ пищеварительного тракта. На случай, если малокровие связано с отклонениями в работе желудочно-кишечных структур.
- Когда есть подозрения на опухоли — показана МРТ. Правда, нужно знать хотя бы примерную локализацию. В противном случае сканируют весь организм целиком.
- КТ назначают с теми же целями. Как в том, так и в другом случаях, проводят томографию с контрастным усилением. Гадолинием, йодом.
- Визуальная оценка тканей. С ее помощью можно обнаружить рожистые воспаления, участки некрозов, которые расположены на поверхности.
Перечень также примерный. Последнее слово остается за врачом-специалистом — гематологом и прочими.
Миелоциты в анализе крови — это промежуточные, незрелые клетки-предшественники эозинофилов, нейтрофилов и базофилов (гранулоцитов, одним словом). В норме их не должно быть вообще. Но встречаются редкие исключения из правила.
Метамиелоциты
Общий анализ крови – это важный метод диагностики, без результатов которого невозможно точно установить диагноз. Во время исследования удаётся определить процентное соотношение в крови главных форменных элементов, а именно: тромбоцитов, эритроцитов и лейкоцитов. Одними из таких элементов также являются метамиелоциты. Они относятся к ряду лейкоцитов, а их количество позволяет определить состояние здоровья человека.
- Что такое метамиелоциты?
- Нормальные показатели
- Подготовка к сдаче анализа
- Что влияет на результат?
- Причины обнаружения
Виды
Миелоциты – это зрелые клетки, по сравнению с промиелоцитами. Они способны окрашиваться в яркий красно-фиолетовый цвет, когда происходит созревание. Протоплазма обладает синим оттенком, но на период созревания меняет его на розовый, а в её составе можно обнаружить обильную зернистость. Различают такие виды миелоцитов:
- нейтрофильные;
- эозинофильные;
- базофильные.
Нейтрофильные клетки более зрелого возраста обладают протоплазмой розового оттенка, менее зрелые – розовато-фиолетового. Кроме обильной зернистости в протоплазме, можно обнаружить и зёрна больших размеров.
Эозинофильные миелоциты характеризуются слабобазофильной протоплазмой, а в их составе присутствуют крупные зёрна в большом количестве. Их окрас розовато-красный.
Базофильные миелоциты имеют оксифильную протоплазму, а их состав содержит фиолетовую зернистость.
Что собой представляют метамиелоциты?
Метамиелоциты — это разновидность лейкоцитов, которые сосредоточены в костном мозге и по этой причине их норма в общем анализе крови не определяется. Образование предшественников нейтрофилов в общем анализе крови называется сдвигом лейкоцитарной формулы влево. Причинами этого могут быть различные патологические процессы, для которых характерен абсолютный лейкоцитоз (увеличенное количество лейкоцитов). Высокие показатели метамиелоцитов в крови могут свидетельствовать о миелоидной лейкемии.
Лечение
Терапию миелоцитарного лейкоза проводят в онкологических учреждениях. Назначают цитостатические препараты. Базовым средством является «Цитарабин», который применяют в комплексе с другими лекарствами этой группы: «Доксорубицин», «Циклофосфан», «Вепезид». Медикаменты имеют ряд побочных действий, поэтому необходим постоянный врачебный контроль. Дополняют лечение кортикостероидами, симптоматическими средствами. В терминальных стадиях заболевания необходима пересадка костного мозга.
При обнаружении миелоцитов и метамиелоцитов в крови больных с заболеваниями внутренних органов, необходимо установить причину болезни и назначить соответствующее лечение. При гнойных процессах назначают антибиотики. При инфекциях назначают этиотропную терапию, а кортикостероидные препараты используют при воспалении. Выздоровление основного заболевания обеспечит нормализацию показателей крови.
Миелоциты и метамиелоциты в крови – это проявление промиелоцитарного лейкоза или тяжелого течения патологии внутренних органов. В последние годы в лечении заболеваний крови достигнут прогресс. Использование таргетных препаратов и моноклональных антител при терапии миелобластной лейкемии («Озогамицин», «Децитабин») дают надежду на выздоровление этой тяжелой категории пациентов.
источник
Нормальные показатели содержания метамиелоцитов
Во время расшифровки медицинский работник вначале осуществляет подсчёт не менее 200 клеток белого кровяного ростка. После этого он определяет процент каждой популяции. Когда эти мероприятия выполнены, можно переходить к исследованию структуры клеток и определению включений.
Как было сказано выше, в норме представленные элементы не присутствуют. Их обнаружение говорит о том, что процесс созревание новых клеток плазмы происходит с определённой напряжённостью. Это может происходить при тяжёлом течении инфекционного заболевания. Как правило, вызывает такое нарушение повышение общего числа нейтрофилов. Это состояние называют лейкемоидной реакцией.
Таблица – Референтные значения
Процесс подготовки к сдаче анализа
Если вы хотите быть уверенны, что этот анализ крови при расшифровке покажет точные значения, то необходимо придерживаться определённых правил. К ним относят следующие:
- Приводить диагностику в утреннее время на голодный желудок. Промежуток между приёмом еды и взятием крови должен составлять не меньше 8–12 часов.
- Накануне вечером необходимо неплотно поужинать.
- За несколько дней до исследования отказаться от употребления жирной, жареной пищи и алкоголя.
- Если накануне не удалось избежать застолья или посещения бани, диагностическое исследование нужно перенести на пару дней.
- За час до сбора крови следует не курить.
- Нельзя сдавать анализ после посещения рентгена и физиотерапевтических процедур.
Что влияет на результат?
Бег и подъём по лестнице — одни из факторов, влияющих на результаты анализа
Отправляясь на сдачу общего анализа крови, каждый человек должен знать основные факторы, которые повлияют на результат:
- Невыполнение правил подготовки к исследованию. Сбор крови произошёл сразу после приёма пищи, проведения физиотерапевтических или диагностических процедур.
- Выполнение таких физических нагрузок, как бег, подъём по лестнице, эмоциональное перевозбуждение. По этой причине перед тем как сдавать анализ необходимо немножко отдохнуть.
- Приём определённых медикаментов. Сюда можно отнести нестероидные противовоспалительные препараты, левомицетин, кортикостероиды, гепарин, леводопу, наркотические анальгетики.