Диагностика
Если появилось предположение относительно синусовой тахикардии, женщина в обязательном порядке должна пройти ряд диагностических мероприятий. Благодаря этому можно будет обнаружить возможные патологии и предотвратить развитие последствий. Первым делом, беременная должна посетить гинеколога. Также потребуется сдать кровь и мочу. Их анализ позволит оценить гемоглобин и количество эритроцитов.
Кроме того, результаты лабораторного исследования покажут, в порядке ли щитовидная железа. Очень часто малокровие в сочетании с нарушениями в эндокринной системе приводит к увеличению сердцебиения.
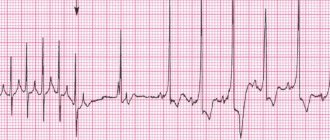
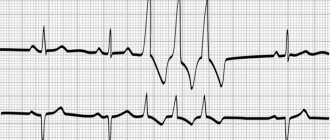
Пациентке еще предстоит пройти ЭКГ, что позволит составить представление о работе сердечной мышцы. Заключение данного исследования содержит положение ЭОС (электрическая ось сердца), которое может быть вертикальным, горизонтальным, нормальным, отклоненным в правую или левую сторону.
При необходимости будет назначена доплерография или ЭхоКГ, после которых можно будет узнать, о какой именно тахикардии идет речь, и есть ли органические поражения в работе сердца и сосудистой системе. Завершающим этапом станет посещение кардиолога, эндокринолога и невропатолога.
Симптомы тахикардии плода
Патологию можно заподозрить по нескольким симптомам. Один из них – учащение сердцебиение у матери. Оно может достигать 120 уд./мин. и выше.
У женщины могут проявиться и другие признаки:
- головокружения;
- приступы тошноты;
- боль в сердце;
- общая слабость;
- онемение разных частей тела;
- повышенная раздражительность;
- проблемы со сном.
Проблемы с кровотоком могут нарушить нормальное функционирование иммунной системы. Это приводит к частым болезням.
Причины сбоев у беременных, факторы риска
Развитию тахикардии сердца при беременности способствуют:
- увеличения объема крови, что вызывает компенсаторное учащение сердцебиения;
- меняется гормональный фон (активизируется выработка эстрогена), что вызывает возбудимость миокарда;
- увеличивается в размерах матка, ограничивая подвижность диафрагмы, повышается брюшное давление и меняется положение сердца.
Состояние считают нормальным, если отсутствуют сердечно-сосудистые патологии. Но при их наличии такое состояние может быть опасно для здоровья — как будущей матери, так и ребенка.
К факторам риска также относят:
- лишний вес;
- анемия (малокровие);
- аллергические реакции организма на лекарственные и витаминные препараты;
- избыточная функция щитовидной железы;
- бронхиальная астма;
- употребление кофе, чая;
- инфекции и воспаления органов дыхательной системы;
- кровотечения при внематочной беременности, травмах, ранней отслойке плаценты;
- токсикоз, при котором происходи обезвоживание и истощение организма;
- резкое повышение температуры тела (один градус увеличивает частоту сокращений на 10–12 единиц);
- частые стрессы, возбудимость, тревожность;
- инфекции, сепсис;
- вредные привычки — алкоголизм, наркомания, никотиновая зависимость.
Этиология
В норме частота сердечных импульсов 60 – 80 ударов за минуту, пульс выше 80 толчков – тахикардия, ниже 60 – брадикардия. У беременных ЧСС не отклоняется от нормы, может немного увеличиваться только после нагрузки. Почему же возникает тахикардия, и всегда ли нужно ее лечить? Для начала разберем причины, их достаточно много:
- увеличение веса и его стремительное накопление в период беременности;
- в результате роста матки осуществляется давление на кровеносные сосуды, диафрагму;
- анемия;
- заболевания щитовидной железы;
- повышение температуры тела (при повышении на 1 градус пульс ускоряется на 10 ударов);
- при токсикозе в результате обезвоживания;
- увеличение объема циркулирующей крови;
- изменение гормонального фона.
Как лечить тахикардию
Лечением тахикардии должен заниматься кардиолог, который координирует свои действия с гинекологом. Женщине прописаны сон, отсутствие стрессов, отдых в спокойной обстановке, к примеру, в санатории недалеко от дома. Если и это не помогает, тогда не обойтись без медикаментозной терапии.
Нарушением считается учащенное сердцебиение, проявляющееся само по себе, без видимых на то причин. Первым делом устраняется причина тахикардии, что должно повлечь за собой улучшение состояния здоровья пациентки. В дальнейшем рекомендации врачей сводятся к купированию приступов и рецидивов.
Общее лечение выглядит так:
- В первом триместре беременной показан покой, который могут обеспечить легкие седативные препараты: Валериана, Пустырник. Для поддержания сердечной мышцы и укрепления иммунитета желательно пить отвары с боярышником и шиповником.
- Патология, тревожащая пациентку во время 2-го триместра, лечится так, как и в 1-м триместре.
- В 3-м триместре врач назначает седативные комплексы более интенсивного действия, учитывая особенности развития малыша и возраст женщины. Также показаны витамины с минералами.
Лечение тахикардии
При приступе тахикардии женщине следует в первую очередь успокоиться, расслабиться и отдохнуть (подробнее о снятии приступа тахикардии в домашних условиях читайте здесь). Чаще всего сердцебиение восстанавливается. В случаях, когда оно не исчезает, нужно обратиться к гинекологу. Врач проведет диагностику и назначит лечение в зависимости от причины.
Допустимым считается незначительное отклонение от нормы. Это обусловлено тем, что организм матери работает за двоих. Переживать о данном состоянии не стоит. Нервозность и переживания могут только усугубить ситуацию.
Особенно не стоит переживать в том случае, когда тахикардия или аритмия проявляются при физических нагрузках. Это нормальная реакция организма на происходящие изменения. После небольшого отдыха сердечный ритм восстановится.
При установлении тахикардии, когда приступы продолжительные и достаточно сильные, назначаются седативные средства, витаминные комплексы. Все лекарственные препараты назначает только врач. Самостоятельно принимать средства или проводить терапию в домашних условиях категорически запрещено.
Лечение тахикардии у плода и матери
Если приступы учащённого сердцебиения у матери проявляются нерегулярно, возможно, такие состояния не требуют медикаментозной корректировки. В любом случае необходимо проведение дополнительных исследований, которые помогут определить, являются ли данные случаи просто отклонением от нормы или свидетельствуют о развитии тахикардии и других отклонений в развитии сердечно-сосудистой системы плода.
Желательно, чтобы каждая беременная имела в своем арсенале бытовой допплеровский монитор, позволяющий самостоятельно измерять частоту сердечных сокращений. Рекомендуется повторять данную процедуру минимум дважды в сутки.
Если приступы учащения ЧСС имеют регулярный характер, рекомендуется принять следующие меры для самостоятельного купирования подобных состояний:
- исключить гиподинамию (длительное сидение за компьютером/телевизором), побольше гулять на свежем воздухе;
- подкорректировать свой режим питания (включить в меню продукты, содержащие «сердечные витамины» – магний и калий – это сухофрукты, свежие овощи/фрукты, фасоль, гарниры из цельных круп);
- включить в меню травяной чай с успокаивающим действием (таким действием обладают мелисса, мята).
Если приступ тахикардии начался, следует принять лежачее/сидячее положение и попытаться расслабиться, абстрагируясь от бытовых проблем, чему способствует дыхательная гимнастика
Опасна ли синусовая тахикардия при беременности?
Понимая, чем может обернуться синусовая тахикардия у беременных, что это такое, и как ее лечить, удастся предотвратить серьезные последствия. Опасным считается сильное сердцебиение, которое сопровождается повышением частоты сердечных сокращений (ЧСС) свыше 100 ударов за минуту. В такой момент женщина может жаловаться на дискомфортные ощущения в области грудной клетки и сердечные боли.
Крайне опасным является скачок ЧСС до 140-200 уд/минуту. При этом продолжительность приступа может составить несколько часов или дней. Подобное состояние может быть связано с очагом возбуждения внутри проводящей системы, где регенерируются импульсы. Нередко он зарождается в желудочках и клетках предсердий. В связи с этим выделяют желудочковую и предсердную тахикардию.
Если у беременной наблюдается сильное сердцебиение, падение артериального давления, головокружение, усиленное потоотделение, тошнота или ощущение сдавленности в зоне сердца, тогда требуется помощь медицинских специалистов. Без адекватного лечения велик риск возникновения серьезных последствий.
При усиленном сердцебиении родовой процесс может протекать с осложнениями. Кроме того, на фоне стойкого повышения ЧСС женщина может начать рожать раньше, чем предполагалось.
Основные симптомы
Независимо от причин возникновения синусовой тахикардии у беременных, проявляется она одинаково. Основным клиническим признаком является учащение пульса до 100–120 ударов в минуту. Подобное состояние для беременной женщины – вполне физиологический процесс при сохранении нормального ритма сердцебиения. Таким образом организм создает благоприятные условия для развития малыша, поскольку обеспечение плаценты должным количеством питательных веществ и кислорода требует больших усилий. Все это делает синусовую тахикардию адаптивным механизмом. Однако есть ряд симптомов, сопровождающих учащенное сердцебиение, на которые стоит обратить особое внимание:
- Тошнота и рвота.
- Головокружение и потеря сознания.
- Боль в области сердца.
- Онемение различных частей тела.
Подобные клинические признаки указывают на возможность развития серьезных осложнений. При их возникновении следует незамедлительно обратиться к врачу.
Помимо синусовой, возможно развитие пароксизмальной тахикардии. Подобное изменение частоты сердцебиения отличается нарушением нормального ритма сердечных сокращений и является патологическим. Пульс при этом может увеличиваться до 180–200 ударов в минуту. При сочетании подобной тахикардии с болезненными ощущениями или общей слабостью необходимо обратиться за медицинской помощью.
Лечение
Приступ тахикардии может появиться внезапно. При этом будущая мамочка в состоянии помочь себе самостоятельно. Для этого необходимо:
- Открыть окно или выйти на улицу, чтобы обеспечить доступ к воздуху.
- Не спеша сделать несколько максимально глубоких вдохов.
- Принять разрешенное в этот период успокоительное средство, к примеру «Экстракт валерианы».
- Умыться холодной водой или сделать прохладный компресс на лицо.
Как только состояние нормализуется нужно отдохнуть, прилечь, почитать книгу, расслабиться.
Если подобные приступы случаются часто, женщине нужно пройти обследование. После этого, учитывая срок беременности, врач назначит необходимую терапию.
В первой половине беременности, причиной тахикардии в основном являются гормональные изменения. В таком случае, рекомендуют использовать лекарственные средства, укрепляющие сосуды и иммунную систему, а также седативные препараты на основе растительных компонентов. Во второй половине беременности могут дополнительно назначаться витаминно-минеральные комплексы.
Любое лекарство можно принимать только по рекомендации врача. При этом могут быть назначены:
- Успокоительные препараты. Преимущество в данный период отдают средствам на основе растительных компонентов (Валериана, Ново-Пасит, Магний В6 и т. п.).
- Антиаритмические лекарственные средства (Аденозим, Пропранолол).
Влияние на роды
Особый вопрос — как рожать с синусовой тахикардией. Все зависит от двух факторов:
- степень выраженности тахикардии;
- причины ускорения пульса.
Врач оценит эти факторы и предложит разные варианты.
Умеренную тахикардию, которая развилась на фоне беременности, не считают показателем для кесарева сечения. Она встречается у многих беременных, и только в одном из десяти случаев требуется врачебное вмешательство во время родов.
Если ускорение пульса связано с сердечно-сосудистыми заболеваниями, но в целом состояние роженицы хорошее, ей предлагается вариант родить в специальном роддоме, под присмотром кардиологов.
При пароксизмальной тахикардии и неблагоприятных сопутствующих факторах пациентке предлагают плановую операцию. У большинства женщин исход этого хирургического вмешательства благоприятный.
Отзывы акушеров-гинекологов о большинстве случаев ускоренного пульса у будущих мам обнадеживающие: обычно тахикардия не вредит ребенку, а матери создает только некоторые неприятные ощущения во время беременности. Ситуация поддается контролю и прогнозы положительные. Осложнения обычно возникают только у женщин с отягощенным анамнезом.
Опасность приступов тахикардии во время беременности
Незначительное повышение ЧСС не угрожают здоровью беременной и даже считаются нормой. При учащенном ЧСС сердце перегоняет большой объём крови, что способствует нормальному кислородообмену для ребёнка и насыщению его организма питательными веществами. Плод, получая все жизненно важные элементы, нормально развивается и растёт.
Но в случае частой и продолжительной тахикардии могут возникнуть серьёзнейшие осложнения:
- Если сердцебиение учащается на фоне заболеваний сердца или кровеносной системы, то существует риск развития инсульта и даже инфаркта. Соответственно, это может закончиться летальным исходом для плода или матери.
- При повышенном сердцебиении сердце работает на износ.
- Могут возникнуть проблемы с самочувствием женщины во время родовой деятельности.
Лечение тахикардии при беременности
Чтобы избавиться от незначительных приступов повышенного биения сердца на начальных сроках беременности, следует принять максимально расслабленную позу (прилечь на кровать или присесть на стул), восстановить дыхание, делая медленные глубокие вдохи и выдохи, прикрыть глаза на некоторое время.
В медицинском лечении тахикардия нуждается при:
- ухудшении самочувствия, боли и тревоге во время приступа;
- внезапных появлениях приступа и моментальном ослабевании (пароксизмальная форма);
- появлении тошноты и рвотных рефлексов.
Если известна причина тахикардии, то лечение направлено на её устранение. Когда этиология остаётся неизвестной, терапия купирует симптоматику, восстанавливает ритм сердца и предупреждает развитие осложнений.
Часто применяются медикаментозные методы, при этом препараты подбираются с учётом отсутствия противопоказаний при беременности:
- Седативные препараты, созданные на основе компонентов природного происхождения, то есть на травах. Безопасные лекарства: валериана жидкая или таблетированная, пустырник, Конкор, Магне В6, Этацизин, Персен, Ново-Пассит, Магнеорот. Препараты направлены на успокоение нервной системы и снижение частоты тахикардических приступов.
- Антиаритмические средства способствуют восстановлению частоты сокращений сердца. Представленная группа назначается исключительно специалистом, так как многие препараты противопоказаны при беременности и обладают разными побочными реакциями. Чаще всего применяют Верапамил, Аденозин, Флеканил или Пропронолол.
Особенности лечения в зависимости от этиологии происхождения тахикардии:
- Если у беременной женщины обнаружилось учащённое сердцебиение на фоне хронических заболеваний, тогда назначаются срочные терапевтические мероприятия.
- При непатологических факторах тахикардии (вредные привычки, физические нагрузки, стрессы и прочее) медикаменты принимать не стоит. Единственно допустимые препараты – успокоительные. Для поддержания сердца в нормальном состоянии врач выпишет магниевые средства. Беременной рекомендуется отдохнуть, выспаться и прогуляться по свежему воздуху.
Лечение, исходя из триместра:
- В первом триместре беременности терапевтические мероприятия необходимы, так как тахикардические приступы являются патологическим нарушением, даже если их причины физиологические. Обязательно назначаются медикаменты. Дополнительно рекомендовано принимать средства, основанные на компонентах растительного происхождения для укрепления иммунной системы.
- Во втором триместре лечение часто не требуется, так как с 12-ой недели может проявляться тахикардия беременных. Но если тахикардия приносит беременной дискомфорт и ухудшает её самочувствие, то лечение всё же назначается.
- В третьем триместре (особенно с 32 недели) тахикардия чаще всего является нормой, поэтому специфической терапии не существует. Будущей маме рекомендуют потреблять больше витаминных и минеральных комплексов. При необходимости можно использовать седативные средства, выписанные доктором.
Требуется ли лечение и какое оно должно быть
Лечение тахикардии у беременных назначается на основе результатов диагностики ЭКГ, ЭхоКГ, анализов гормонального баланса. Сердечная недостаточность требует курс лечения без промедления.
В основе терапии лежит блокирование адреналина – гормона, который провоцирует частоту сокращений сердечной мышцы. Сложность в том, что большинство сердечно-сосудистых препаратов влияют на развитие плода – отсюда выборочное и осторожное назначение.
В приоритете терапия растительного происхождения: сборы из пустырника, валерианы, аниса и тысячелистника, мелисы.
Назначают лечебную физкультуру, чтобы в дальнейшем материнский организм смог справиться с нарастающей нагрузкой. На крайних сроках рекомендуют дробно и часто питаться. Тахикардия после еды при беременности – распространенное явление. Переполненный желудок давит на сердце, что усугубляет самочувствие и усиливает приступы.
Опасна ли синусовая тахикардия при беременности?
Если синусовая тахикардия у беременных не вызвана серьёзными расстройствами в работе сердца, то её можно успешно вылечить с помощью седативных препаратов и средств, которые предназначены насыщать организм будущей матери каталитическими ионами кальция, фосфора и калия. Если же не провести терапию, то у беременной женщины может проявиться чувство беспокойства, нарушение сна, а также могут снизиться защитные силы и без этого ослабленного организма. Стойкая аритмия может спровоцировать перепады давления, что, в своё время, может вызвать проблемы в работе сердца.
Если же симптомы синусовой тахикардии связаны с сердечным заболеванием, то несвоевременное обращение к врачу может привести к ухудшению общего состояния будущей мамы. Также может возрасти риск потери ребенка и осложнений при родах.
Специально для beremennost.net Анна Жирко
Каковы причины
Причинами появления заболевания у беременной женщины являются следующие факторы:
- Рост и развитие плода;
- Повышение нагрузки на сердечную мышцу ввиду общей кровеносной системы у женщины и плода;
- Сердце матери испытывает сдавливание;
- Ускорение обмена веществ;
- Разного рода патология развития сердца у плода.
Отметим тот факт, что причины тахикардии при беременности на ранних сроках необходимо выявлять и контролировать с особым вниманием. Ведь от правильности диагностики женщины во многом зависит судьба самой беременности, плода и будущей матери в особенности.
Ведь легкая степень синусовой тахикардии у беременных считается нормальным явлением и не требует практически никакого лечения. Приступы слишком частого ритма сердечной мышцы возникают и пропадают внезапно. Что делать?
В это время просто нужно попытаться успокоиться и запретить себе нервничать. Ведь сердце будущей матери работает «за двоих», поэтому сокращается несколько более интенсивно от обычного. Вот почему в последнем триместре синусовая тахикардия так часто встречается у женщин.
Но если у пациентки диагностируют патологическую форму болезни на фоне беременности, то такое состоянии требует внимания со стороны врачей.
Сердцебиение у плода
Оказывается, тахикардия способна развиваться и у плода. Рассмотрим факторы, провоцирующие ее:
- обильные кровопотери у матери;
- заболевания эндокринной, кровеносной, дыхательной систем;
- инфицирование плода;
- нарушения кровообращения в пуповине;
- гипоксия плода;
- закупорка дыхательных путей;
- патологии в развитии ребенка.
При обнаружении даже малейших признаков тахикардии у плода женщине назначают ряд дополнительных обследований:
- эхокардиографию;
- УЗИ;
- допплерографию.
По результатам исследований принимается решение о лечении тахикардии у плода при беременности.
Чем опасна тахикардия для беременных?
Как правило, тахикардию на ранних сроках беременности диагностируют крайне редко. В основном учащенное сердцебиение связано с перенесенными физическими нагрузками или стрессовыми ситуациями, а также нестабильностью гормонального фона. Такие проявления считаются вариантом нормы и достаточно легко устраняются. Однако пренебрегать ими не стоит. Халатное отношение к своему здоровью может вызвать:
- нарушения сна;
- тревожность;
- заболевания кровеносной системы;
- серьезное снижение иммунитета.
Тахикардия на поздних сроках, причем и у плода, и у матери, способна привести к серьезным кровотечениям и началу родов раньше ПДР.
Профилактика
Важнейшая мера профилактики тахикардии у плода – тщательнейшее планирование беременности. Следует пролечить все хронические заболевания, заранее изменить свой рацион и образ жизни.
Во время беременности необходимо контролировать свое питание, чаще гулять на свежем воздухе. Нельзя пропускать посещения врача – на приеме могут быть выявлены различные патологии, даже если сама женщина никаких изменений не ощущает.
При беременности важно избегать стрессовых ситуаций, волнений, паники. Если сильный всплеск эмоций все же произошел, то следует попытаться максимально расслабиться. Полезно практиковать дыхательную гимнастику.
Тахикардия у плода встречается нередко. В большинстве случаев такую проблему можно решить без неприятных последствий при условии ее своевременного выявления и корректной терапии под постоянным контролем лечащего врача.
Лечение традиционными способами
В любом триместре беременности схема лечения одинакова:
- женщина должна больше отдыхать и спать;
- нужно исключить стрессовые ситуации, то есть обеспечить ей нормальное психоэмоциональное состояние;
- необходимо употреблять только полезные продукты питания и отказаться от вредных.
Медикаментозная терапия, разрешенная при беременности:
- Ново-Пассит.
- Валериана.
- Персен.
- Пустырник.
- Этацизин.
- Магне В6.
- Магнерот.
- Боярышник форте.
- Фенобарбитал.
- Конкор.
- Диазепам.
Причины развития патологии
Если у беременной женщины часто отмечается учащенное сердцебиение, это может негативно отражаться на развитии ее ребенка. Одной из видов тахикардии является синусовая форма. При этом состоянии электрические импульсы очень часто возникают на участке синусного узла, что ведет к сокращению предсердия с правой стороны до 120 ударов за минуту.
Подобное нарушение происходит по причине метаболических изменений, патологий сердца, интоксикации организма, беременности. По международной классификации болезней, синусовой тахикардии присвоен код МКБ-10.
Выделяют физиологическую форму и патологическую. Первая является реакцией на воздействие внешних раздражителей, а вторая возникает на фоне дисфункции синусового узла. Что касается беременности, то в таком состоянии женщина может столкнуться с тахикардией по следующим причинам:
- чрезмерная нагрузка на сердце и центральную нервную систему;
- гормональная перестройка;
- усиленная работа внутренних органов;
- повышенный метаболизм тканей;
- изменение в расположении органов в связи с увеличением матки.
Механизм развития тахикардии также способна запустить физическая нагрузка при наличии органического поражения сердца. Этот приступ может возникать в результате аллергической реакции, инфицирования организма, брадикардии, лихорадки, токсикоза, обезвоживания, стрессового состояния, передозировки препаратами.
Причины
Распространенными причинами патологического учащенного сердцебиения являются:
Тахикардия может быть диагностирована задолго до наступления «интересного» положения, не причинять дискомфорта. В таком случае речь идет о физиологической индивидуальности организма и проявляется как симптом сердечной недостаточности.
Беременным с тахикардией нужен индивидуальный подход с полным исключением стрессовых состояний.
Предсердный вид – удары достигают 250 в минуту. Причина располагается в предсердии. Бывает наджелудочковая и суправентрикулярная.
Пароксизмальный вид – сердечные ритмы ускоряются и достигают от 140 до 250 в минуту. Очаг располагается в желудочке сердца.
Опасность данного вида заключается в возможности летального исхода в связи с нарушением сердечной деятельности и кровоснабжения органа.
Признаки и диагностика тахикардии во время беременности
Говоря о диагностике тахикардии, следует учитывать индивидуальные особенности организма каждой будущей мамочки. Кто-то прекрасно себя чувствуют даже при «переборе» веса, а у кого-то уже при малейшем волнении «выскакивает» сердце. Тем не менее, существуют симптомы, сигнализирующие о возможной угрозе для здоровья матери и малыша. «Бить тревогу» необходимо, если:
- имеет место превышение частоты сердечных сокращений без физических нагрузок (более 90 ударов в минуту);
- часто возникает упадок сил, сонливость;
- кружится голова, немеют части тела, в ушах слышится шум;
- бывают обморочные состояния с тошнотой, приступами потливости и расстройствами пищеварения;
- болевые ощущения распространяются на область сердца;
- состояние усугубляется повышением тревожности и раздражительности.
Учащение сердцебиения является нормальным «спутником» беременности, и сами по себе такие приступы не должны вызывать у будущей мамочки панику. Однако если к ним добавляется любой из перечисленных симптомов, да еще и на длительное время – консультация врача необходима как можно скорее, чтобы исключить серьезные осложнения беременности.
Диагностика тахикардии заключается в:
- консультации врачей (гинеколога, кардиолога, эндокринолога и др.);
- проведении электрокардиограммы и допплерографии с целью наблюдения за сердечным ритмом;
- поведении эхокардиограммы и УЗИ с целью определения работы сердца, сосудов и выявления патологий.
Всестороннее обследования поможет врачу выявить первопричины тахикардии и дать нужные рекомендации для облегчения состояния беременной.
Обзор отзывов беременных о проблеме
Тахикардия при беременности собрала противоречивые отзывы кардиологов и пациенток. Как заверяют специалисты, на практике допустимая норма ударов в минуту превышает 100 и сугубо индивидуальна. Зависит от веса тела, объема крови и общего здоровья. Нередко пациентки в состоянии покоя имеют пульс 120-135 ударов, при этом не испытывая особый дискомфорт.
Также замечено, что в большинстве случаев второе и последующее вынашивание с точки зрения сердечной работы проходят легче.
Комплексное лечение
Тактика лечения подбирается исходя из причины, по которой происходит учащение сердечного ритма. Суть терапии заключается в устранении патологии, вызвавшей тахикардию. Это позволит улучшить состояние беременной женщины и исключить рецидивы. Чтобы стабилизировать сердечный ритм, используется комплексный подход:
Крайне важно обеспечить полный покой женщины на первом триместре беременности. Повышение ЧСС часто связано с гормональной перестройкой организма
В качестве лечения могут назначаться успокоительные лекарства природного происхождения. К ним относят валериану и пустырник. Вместе с этим, к приему рекомендуются средства, способствующие укреплению сердца и защитных функций организма. Подобными свойствами обладают шиповник и боярышник. Если тахикардия сопровождает беременную весь второй триместр, лечение проводится такое же, как и на ранних сроках. Третий триместр очень часто характеризуется учащенным сердцебиением, потому как растущий плод оказывает серьезное давление на все органы беременной женщины. С лечебной целью могут использоваться седативные препараты, витамины, минералы.
Любые таблетки в период вынашивания ребенка следует принимать с особой осторожностью и обязательно консультироваться с врачом. Если требуется более серьезное лечение, пациентке могут назначаться такие препараты:
- Успокоительные. Данная группа лекарств изготавливается с использованием целебных растений. Но при этом они могут быть синтетическими, каковыми являются «Фенобатбитал» и «Диазепам». Их назначают при учащенном сердцебиении и ВСД. Самые популярные из них представлены такими препаратами, как «Ново-Пассит», «Магне В6», «Персен», «Конкор». Благодаря действию успокоительных средств удается привести в порядок нервную систему и уменьшить количество приступов тахикардии.
- Противоаритмические. Назначаются только по предписанию лечащего врача. Очень опасно заниматься самолечением в домашних условиях, особенно во время беременности. Бесконтрольный прием данных препаратов может стать причиной возникновения побочных реакций. Из наиболее эффективных лекарств этой группы можно выделить «Аденозин», «Пропранолол» и «Флеканил». Благодаря их действию обеспечивается нормализация ЧСС.
- Бета-блокаторы. Подавляют рецепторы, чувствительные к адреналину. Большинство из них предполагают длительный прием. Из этой группы препаратов чаще всего назначается «Тимолол», «Эсмолол», «Атенолол».
- Блокаторы кальциевых каналов. Обеспечивают блокирование каналов, участвующих в механизмах сокращения сердца.
Желудочковая тахикардия требует незамедлительного лечения. Чтобы справиться с внезапным приступом, женщина должна постараться успокоиться и подышать свежим воздухом. Приглушить приступ поможет таблетка «Валидола». Когда пациентка попадает в стационар, ей могут быть введены препараты «Хинидин» и «Новокаиномид». При обнаружении пароксизмальной формы тахикардии назначается внутривенное введение антиаритмических средств.
Тахикардия у плода при беременности на ранних и поздних сроках: причины, диагностика и лечение
Во время беременности регулярно отслеживается состояние плода. Особое внимание при этом уделяется работе сердца. Нередко у детей в процессе антенатального развития диагностируют учащенное сердцебиение.
Происходит это как на ранних сроках гестации, так и на более поздних.
Как проявляется и диагностируется тахикардия у плода? Каковы причины возникновения данного явления? Насколько оно опасно? Какие лечебные меры принимают для его устранения?
Что такое тахикардия?
В медицине под данным термином подразумевается увеличение сердечного ритма до 90 ударов в минуту и более. При этом под тахикардией может подразумеваться как патологическое состояние, так и нормальное физиологическое явление.
В первом случае имеет место интенсивное сердцебиение в состоянии покоя, которое расценивается как болезненный симптом. Во втором случае увеличенный сердечный ритм вызван физическими нагрузками, волнением или страхом. Это явление носит краткосрочный характер и не представляет угрозы для здоровья. Тахикардия не является болезнью, она расценивается медиками как проявление различных патологий.
Диагностические исследования сердцебиения плода
Решение о необходимости диагностики принимается врачом на основании жалоб беременной пациентки. После их анализа специалист назначает будущей роженице ряд диагностических манипуляций. Информация о том, с помощью каких методов исследуется работа сердца ребенка, представлена в таблице.
| Методы диагностики | Сокращенное наименование | Описание | На каком сроке гестации проводится? |
| Ультразвуковое исследование сердца | УЗИ | Диагностика тахикардии и выявление сопутствующих патологических процессов | После 6 недель |
| Эхокардиография | ЭКГ | Диагностирование пороков сердца | С 5-6 недель |
| Кардиотокография | КТГ | Анализ сократительной деятельности матки и частоты сокращений сердечной мышцы плода | Начиная с 30 недели |
| Аускультация | Отсутствует | Исследование работы сердца, заключающееся в прослушивании живота пациентки с применением стетоскопа | После 18-20-недельного срока |
| Допплеровское исследование | Допплер | Оценка характера сокращений предсердия у плода, а также состояния кровообращения в миокарде | Начиная с 21-22 недели |
Симптомы тахикардии плода у беременных
При данном нарушении работы сердца у плода беременная женщина ощущает сильное сердцебиение до 120 ударов в минуту и выше. На этом фоне у нее возникают приступы тошноты и головокружения. Кроме того, эмбриональная тахикардия может сопровождаться:
- болезненными ощущениями в груди;
- общей слабостью;
- быстрой утомляемостью;
- нарушениями режима сна и бодрствования;
- потерей чувствительности различных участков тела;
- нарушением психоэмоционального состояния.
При появлении перечисленных симптомов необходимо срочно обратиться за медицинской помощью. Игнорирование данных проявлений чревато развитием тяжелых осложнений вплоть до гибели ребенка.
Причины возникновения патологии
Причины данного патологического явления бывают внешними и внутренними. Первый тип связан с сердечными заболеваниями женщины, второй обусловлен нарушениями работы сердца самого плода.
Факторы, провоцирующие развитие эмбриональной тахикардии:
- использование во время беременности определенных лекарственных препаратов;
- недостаточное поступление кислорода к плоду;
- инфицирование ребенка в материнской утробе;
- малокровие;
- генетические аномалии, вызванные хромосомным сбоем;
- патологии эндокринной, дыхательной, сердечно-сосудистой систем;
- нарушение водно-солевого баланса в результате длительного токсикоза;
- погрешности в питании, спровоцировавшие недостаточное поступление в организм витаминов и необходимых микроэлементов.
Наряду с этим важно своевременно выявить и другие пороки (малокровие, кислородное голодание, внутриутробные инфекции), т.к. оперативное устранение их признаков поможет предупредить возникновение многих осложнений.
Тактика лечения
Если приступы учащенной работы сердца плода носят регулярный характер, лечение данного патологического явления осуществляется в условиях стационара. При эпизодических случаях учащения сердечного ритма нормализация функционирования этого органа проводится амбулаторно. В таблице представлены сведения о том, какими методами лечится данное патологическое состояние.
| Диагноз | Медикаментозные способы лечения | Действия, направленные на облегчение состояния во время приступов тахикардии |
| Полиморфная желудочная тахикардия | Назначаются препараты магния совместно с Пропранололом и Лидокаином | При появлении признаков данного явления рекомендуется принять лежачее или сидячее положение, полностью расслабиться, сделать дыхательную гимнастику. При отсутствии улучшений следует обратиться к врачу. |
| Превышение частоты сердечных сокращений отметки в 220 ударов в минуту | Используются антиаритмические лекарственные средства: Амиодарон, Соталол | |
| Внутриутробный миокардит | Показан Дексаметазон |
До 32-й недели гестации назначение антиаритмических медикаментов осуществляется в крайних случаях, т.к. препараты этой группы могут больше навредить сердцу плода, чем помочь.
С 36-недельного срока беременности в большинстве случаев прибегают к медикаментозному лечению.
Это объясняется тем, что на поздних этапах гестационного процесса при соотнесении вероятного риска для здоровья ребенка с возможным вредом, наносимым лекарственными средствами, чаще всего решение принимается в пользу первого фактора.
Последствия тахикардии в период внутриутробного развития
Регулярное повышение сердечного ритма у плода чревато следующими последствиями:
- внутриутробная гибель;
- мертворождение;
- появление на свет ранее положенного срока;
- недостаточное поступление кислорода;
- генетические аномалии;
- пороки сердца;
- задержка физического и умственного развития.
Профилактические мероприятия
Избежать возникновения данной проблемы помогут:
- отказ от вредных привычек минимум за 3 месяца до наступления беременности;
- исключение чрезмерных физических и эмоциональных нагрузок;
- полноценное питание;
- прием витаминных комплексов, предварительно согласованный с лечащим врачом;
- ежедневные длительные прогулки на свежем воздухе;
- полное обследование организма на этапе планирования ребенка и устранение выявленных патологий.
Источник: https://www.OldLekar.ru/beremennost/plod/tahikardiya-u-ploda.html
Тахикардия При Беременности – Причины и Что Делать
Беременность – это счастливый, но непростой период в жизни женщины. Само по себе ожидание ребенка прекрасно, однако оно становится настоящим испытанием для организма.
У беременных внутри происходит ряд серьезных изменений, и нагрузка на него существенно повышается. Поэтому во время беременности нередко «всплывают наружу» различные заболевания, о наличии которых у будущей мамы раньше не было ни малейших подозрений.
Тахикардия у беременных: что это такое
В норме частота сердечных сокращений находится в пределах от 60 до 80 ударов в минуту. Если же эта цифра переваливает за 100, то в таком случае принято говорить о наличии тахикардии. Пульс в диапазоне от 80 до 100 также можно рассматривать как учащенное сердцебиение, однако такое его повышение не считается существенным.
При беременности происходит перестройка сердечно-сосудистой системы, которая, в первую очередь, обусловлена увеличением объема циркулирующей крови.
Что такое тахикардия
Тахикардия – это увеличение сердечных сокращений свыше 85 ударов в минуту. Заболевание относится к сердечно-сосудистой системе.
Различают физиологическую и патологическую. Беременным присущи оба вида.
Причины физиологической тахикардии у беременных:
- стресс;
- чувство страха;
- постоянная тревога;
- физические занятия;
- вредные привычки (алкоголь, курение);
- переизбыток потребления кофеина;
- увеличение количественного содержания половых гормонов;
- увеличенная матка.
Синусовая тахикардия при беременности
При беременности нередко наблюдаются тревожные патологические проявления, свидетельствующие о возможных проблемах со здоровьем. Все эти клинические проявления необходимо внимательно контролировать, а само их появление может быть вызвано перестройкой систем и органов организма беременной женщины, ростом нагрузки на нервную систему, повышением интенсивности работы жизненно важных органов в период беременности, сдавливанием некоторых органов и областей в результате развития плода, а также изменением гормонального фона в организме.
В частности, важным симптомом, на который обязательно следует обращать внимание является синусовая тахикардия. Рост ЧСС в спокойном состоянии покоя, это возможное свидетельство разлада в синусовом отделе, который отвечает за образование проводящих импульсов
Другими словами, женщина должна обязательно обеспокоиться, если испытывает более девяноста ударов в минуту.
Последствия тахикардии плода и профилактика
Безусловно, не всегда лечение тахикардии плода медикаментами во время беременности проходит бесследно. Но в любом случае это гораздо безопаснее, чем пускать все на самотек с надеждой, что проблема решится сама собой.
Выздоровление наступает в 90% случаев, но все же остается довольно высокий риск того, что лекарственные средства убьют плод. Сама тахикардия в совокупности с другими патологиями не дает столь высокой гарантии того, что ребенок родится живым и здоровым.
Самой главной профилактикой, которая должна быть обязательной для любой женщины, планирующей стать матерью, является ведение правильного образа жизни. Это касается не только периода беременности, но и нескольких месяцев подготовки к ней. За пару месяцев до планируемого зачатия представительнице прекрасного пола нужно пройти обследование на наличие заболеваний и инфекций. Если что-либо подобное будет выявлено, нужно сразу начинать лечение. Беременность в это время лучше исключить.
Специальной профилактики для снижения рисков тахикардии у плода нет. Тут свою роль могут сыграть и наследственные факторы, и плохая экология, и многие иные причины. Но у тех женщин, которые не имеют вредных привычек, правильно питаются и ведут активный образ жизни, больше шансов родить здорового ребенка.
Проведение КТГ при беременности может показать такое состояние, как тахикардия у плода – патологически увеличенная ЧСС. Отклонением считается увеличение частоты до 170 и более ударов в минуту.
Причиной тахикардии в период беременности могут стать заболевания матери или внутриутробные аномалии самого ребенка. В любом случае, такое состояние требует внимательного обращения с беременной и постоянного наблюдения за женщиной.