- Генетическая предрасположенность.
Если кто-то из родителей или близких родственников имеет пороки сердца, то и ребенок в группе риска. Особенно опасна патология для беременных, так как под угрозой оказываются и ребенок и мать. - Хронические недуги.
Например, сахарный диабет 1 типа у будущей матери. Эта болезнь ставит под угрозу беременность, чаще она заканчивается искусственным путем на 32 неделе. Ребенок рождается очень слабым и может умереть.
- Факторы внешней среды.
Химическое отравление, негативная экологическая обстановка, рентгеновские лучи. Категорически запрещено делать рентгеновский снимок на первом триместре беременности.
- Вредные привычки.
Употребление спиртных напитков, наркотиков, табакокурение губят здоровье женщины и малыша.
- Медикаменты.
Антибактериальные, противовирусные препараты, анксиолитики провоцируют врожденные пороки развития плода.
- Инфекционные болезни.
Герпес, инфекционные заболевания половых органов и другие. Часто недуг протекает бессимптомно, выявить его можно только после лабораторных анализов.
Диагностирование
Врожденные пороки развития плода можно выявить с помощью ультразвукового исследования. С его помощью можно обнаружить сердечные патологии с 17 недели беременности.
От качественной внутриутробной диагностики зависит многое, а поэтому ее должен провести врач с высокой квалификацией на современном оборудовании.
Только так можно выявить более 85% сердечных патологий.
После оценки состояния эмбриона и роженицы принимают решение о проведении искусственных родов. Ультразвуковое исследование на первом триместре обязательно, только так врач выявит особенности патологии, для грамотного лечения после родов.
На третьем триместре проводится ЭХОКГ для оценки анатомии болезни. Некоторые патологии сопровождаются хромосомными аберрациями (поломка в хромосомном наборе). В таких случаях назначается анализ на кариотип, который позволит исследовать клетки плода.
Порок сердца у плода: причины, диагностика на УЗИ, что делать
Порок сердца у плода могут определить во время беременности с помощью ультразвукового исследования. Патология также выявляется на протяжении первых дней после рождения. Если начать лечение сразу, то можно улучшить ситуацию. Хоть терапия часто затягивается на годы, но она может закончиться благополучно, и ребенок сможет вести нормальный образ жизни.
Виды пороков сердца у плода
У детей сразу после рождения обычно выявляют наличие митрального или аортального порока сердца. Первое заболевание проявляется отсутствием створки клапана или дистрофическими изменениями в их структуре.
Об аортальном пороке узнают чаще, когда ребенку уже исполнилось 10 лет. Патология относится к врожденным, но сначала никак себя не выявляет.
Митральный порок диагностируют в период внутриутробного развития. Поэтому для его устранения могут применять эндоваскулярные инструменты еще до родов или сразу после родоразрешения.
Также встречаются ревматические пороки сердца. Патология развивается у плода, если от нее страдает мать, и грамотное лечение до беременности не проводилось. Под влиянием ревматизма аортальные клапаны формируются неправильно. Они деформируются или имеют отверстия, которых быть не должно.
Причины возникновения
Если был выявлен порок сердца у плода на УЗИ, то всех в первую очередь интересует, почему это произошло. Основными причинами, способными вызвать это нарушение, являются:
- Генетическая предрасположенность. Если ближайшие родственники страдают от проблемы, то риск развития ее у ребенка значительно возрастает. При этом больше шансов унаследовать порок от матери, чем от других родственников. Если беременная женщина болеет, то это угрожает не только ребенку, а и ее жизни.
- Негативное влияние внешних факторов. Это неблагоприятная экологическая ситуация, воздействие на мать химических продуктов и рентгеновского излучения. Если женщина хотя бы раз за всю беременность, особенно в первые месяцы, пройдет рентгенографию, риск развития патологии значительного возрастет.
- Заболевания в хронической форме. Особенно опасным считается инсулинозависимый сахарный диабет. У женщины с таким диагнозом не только может родиться ребенок с врожденными дефектами, под сомнением возможность вынашивания. При таких проблемах заранее подбирают вид родоразрешения. Проведение родов осуществляют уже на 33-й неделе. Из-за незрелости и дефицита массы тела здоровье и жизнь ребенка под угрозой.
- Вредные привычки. Если на протяжении беременности женщина принимает наркотики, алкогольные напитки и курит, то в развитии ребенка возникают самые разные отклонения. На сегодняшний день количество патологий сердца у детей выше, чем раньше. Это связано с тем, что много будущих матерей ведут нездоровый образ жизни, сознательно вредя ребенку.
- Употребление некоторых лекарственных препаратов. Применение антибиотиков, транквилизаторов, противовирусных средств для лечения женщин в период вынашивания плода представляет особую опасность. Особенно если подобные вещества назначают в первом триместре беременности. Угроза пороков возрастает, если женщина лечилась от бесплодия или забеременела методом экстракорпорального оплодотворения. Это связано с необходимостью для них употреблять противовирусные и гормональные препараты. В будущем это может повлиять на развитие организма ребенка.
- Заболевания инфекционного происхождения. При уреаплазмозе, лейкоплазмозе, вирусе герпеса или Коксаки, цитомегаловирусе высока вероятность осложнений беременности. Вирусы могут долго находиться в организме женщины, и она даже не заметит этого, так как проявления зачастую отсутствуют.
Эти факторы часто являются причиной развития пороков. Под их влиянием развивается 30% врожденных аномалий. Показатели смертности довольно высокие: 15 детей из 10 тысяч гибнут. Также есть риск того, что ребенок станет инвалидом.
Как проявляются
Пороки сердца у плода бывают разных видов. Их насчитывают около сотни. Это заболевание характеризуется видоизменением определенных участков сердца, что приводит к нарушению его функций. Чаще наблюдаются дисфункции клапанов.
Изменения в структуре сердца сопровождаются нарушением процесса кровообращения. Все органы и ткани при этом страдают от недостаточного поступления кислорода.
Покрои очень опасны для женщины в период беременности, так как в этот момент органы и ткани как никогда нуждаются в кислороде. Родить ребенка при таком диагнозе можно. Но нужно вовремя выявить, нет ли патологии у плода.
Также читают: Порок сердца у новорожденных: Тетрада Фалло
Многих женщин интересует, когда можно видеть порок сердца у плода. Такую информацию ультразвуковое исследование предоставляет, начиная с 17-й недели.
Важно также знать, как проявляется болезнь у новорожденных, чтобы своевременно оказать помощь. При сердечном пороке ребенок страдает от:
- одышки;
- синюшности или бледности кожных покровов;
- беспричинного крика;
- нарушения аппетита;
- беспокойства в процессе грудного вскармливания.
В более старшем возрасте ребенок будет отличаться от сверстников низким уровнем активности, низкой работоспособностью. Чтобы вовремя обнаружить патологию, следует уделять особое внимание диагностике в период беременности.
Как диагностируют
Единственным, что поможет определить наличие порока у плода, является ультразвуковое исследование. Процедура позволяет выявить проблему с 17-й до 20-й недели беременности. Поэтому каждой женщине назначают плановое обследование.
УЗИ у хорошего врача позволяет поставить диагноз в 95% случаев. Определение проблемы во внутриутробном периоде поможет подобрать способ родоразрешения, оценить состояние ребенка и оказать ему помощь в первые минуты после рождения.
С помощью УЗИ выясняют также, есть ли необходимость в хирургическом вмешательстве. На 34-й неделе беременности назначают эхокардиографию. В ходе исследования оценивают степень развития порока и его особенности до родов. Некоторые нарушения в работе сердца вызываются хромосомными аномалиями. В этом случае проводят генетическое кариотипирование.
Процедура позволяет обследовать клетки ребенка еще во внутриутробном периоде. Обследование назначают при атриовентрикулярных коммуникациях. Это самые сложные отклонения в строении сердечных клапанов. В половине случаев патология протекает совместно с синдромом Дауна.
Методы лечения
Порок сердца лечат в большинстве случаев хирургическими методами. Только так можно исправить аномалию развития. При тяжелых нарушениях функций сердца оперируют ребенка сразу после рождения.
Существуют также проблемы, исправлять которые могут только после достижения половой зрелости. Если откладывать операцию нельзя, то ее проводят незамедлительно. В остальных случаях вмешательство откладывают на несколько лет.
Если врожденной аномалией является дефект межжелудочковой перегородки, то через некоторое время она закроется сама.
После хирургических процедур для профилактики инфицирования ребенку прописывают антибиотики. До полного завершения лечения младенца следует оградить от повышенных нагрузок, так как они могут негативно повлиять на клапаны сердца.
Прогноз и профилактика
Порок сердца при беременности у плода лечить можно только после рождения ребенка. Чтобы избежать таких проблем, следует планировать беременность.
Сердце ребенка начинает формироваться в период с пятой по восьмую неделю. Поэтому в это время следует уделять особое внимание своему самочувствию и течению беременности. Важно соблюдать такие меры профилактики:
- Правильно питаться. В рационе должно быть больше фруктов, овощей, нежирного мяса, кисломолочных продуктов. От жирных и жареных блюд, копченостей и фастфуда стоит отказаться.
- Каждый день не менее трех часов проводить на свежем воздухе, гуляя пешком.
- Регулярно проходить плановое обследование.
- Избегать чрезмерных физических и эмоциональных нагрузок.
- Полностью отказаться от спиртных напитков и сигарет.
- Ежедневно употреблять поливитаминные комплексы, в которых будет около 400 мкг фолиевой кислоты. Желательно это делать еще до беременности. Благодаря этому можно снизить риск развития дефектов спинного мозга и сердца, расщелины позвоночника.
- Полностью обследоваться перед зачатием. Если будущая мать страдает диабетом и фенилкетонурией, нужно обсудить с врачом дозировку принимаемых препаратов.
- Не контактировать с органическими растворителями, которые входят в состав красок, лаков, чистящих средств.
Если женщина хочет, чтобы ее будущий ребенок был полностью здоров, она должна полностью оградить себя от негативных факторов.
Прогноз при пороке зависит от своевременности лечения. Хороших результатов можно добиться только с помощью хирургического вмешательства. Важно, чтобы операция была проведена до развития серьезных патологических процессов в сердце и сосудах легких.
Лечение порока дает хорошие результаты, но встречаются и случаи летального исхода даже после хирургических процеду
р.
После оперативного вмешательства ребенка периодически должен осматривать кардиолог. После лечения существует высокий риск инфицирования сердца и его клапанов. Поэтому необходимо всегда перед стоматологическими и другими процедурами употреблять антибактериальные препараты, чтобы предотвратить заражение. Особенно риск высокий, если больному установили искусственный клапан.
В зависимости от вида порока некоторые виды физической активности противопоказаны.
Источник: //KardioPuls.ru/bolezni/vps/porok-serdtsa-ploda/
Терапия
Современная кардиохирургия способна творить чудеса, с ее помощью можно сохранить жизнь 90% детей с ВПС (врожденный порок сердца). Все зависит от состояния пациента, врачи могут провести от одной операции и больше.
Корректирующая операция проводится с подключением аппарата искусственного кровообращения, который выполняет функции сердца, пока его оперируют. Многие медики применяют способ сильного охлаждения, которое временно останавливает сердце для проведения необходимых манипуляций.
Родители не должны паниковать, первое, что нужно сделать – это обратиться в хороший диагностический центр, специалисты которого помогут выяснить причины, провести точную диагностику и назначить грамотное лечение. Почти все младенцы, которые перенесли операции, связанные с ВПС восстанавливаются и ведут нормальную, полноценную жизнь.
Профилактические меры
Правила поведения для беременных с диагнозом ВПС у плода:
- правильно питайтесь;
- гуляйте на свежем воздухе не менее 5 часов в день;
- исключите эмоциональные и физические перегрузки;
- своевременно посещайте доктора и делайте УЗИ;
- откажитесь от вредных привычек (алкоголь, сигареты).
Будущая мама просто обязана сохранять спокойствие и строго следовать рекомендациям врача, чтобы доносить ребенка до 37 недели и родить естественно.
Сердечные пороки у беременной
Сердечные патологии у беременных тоже делятся на врожденные и приобретенные.
Существует 3 группы ВПС:
В эту группу можно отнести аномалии межпредсердной и межжелудочковой перегородок. На стенке между этими полостями есть одно или несколько отверстий, через которые происходит неправильный заброс крови. Сюда же можно отнести такую болезнь, как Боталлов проток.
Боталлов проток
Патологии этой группы встречаются чаще всего. Если недуг перерастает в сердечную недостаточность, то необходимо прервать беременность. Симптомы сердечной недостаточности: отдышка, утомляемость, учащенное сердцебиение, отекание легких. Пациентка перестает дышать, кровеносные сосуды забиваются сгустками крови. Хотя по данным статистики большинство беременных с таким недугом хорошо себя чувствуют и нормально рожают.
Перемещение основных сосудов – это врожденная патология, при которой две самые крупные артерии меняются местами. Это наиболее тяжелая сердечная патология, которая требует прерывания беременности, так как сильно нарушается кровообращение, и сердце может просто не выдержать нагрузки.
При сужении сосудов нарушается кровообращение. Рожать с таким недугом можно, правда в большинстве случаев проводится кесарево сечение.
Спазм сосудов (стеноз)
Приобретенные пороки возникают вследствие воспаления эндокарда и главной сердечной мышцы. Основные причины развития патологий сердца: острая ревматическая лихорадка, генерализированные инфекции, атеросклероз, сифилис.
Узи сердца плода при беременности: норма и патология
Сердце у плода формируется уже к 5 неделе, на 9 неделе развития в нем уже различимы 4 камеры и определяется ритм сокращений. Углубленное изучение сердца и его ритма впервые проводится во время первого скринингового УЗИ.
Сердце – это жизненно важный орган. Его патология может сказываться уже во внутриутробном периоде, но после рождения все пороки проявятся в полной мере.
На каком сроке делают УЗИ сердца плода? Планово УЗИ сердца у плода проводят во время скрининговых исследований. При наличии показаний, о которых будет сказано ниже, процедуру проводят дополнительно.
Во время первого скрининга в 11-12 недель еще не все структуры сердца различимы. В это время врачу достаточно сведений о том, что оно четырехкамерное и сокращается в нормальном ритме. Вместе с тем, на 11 неделе беременности на УЗИ уже определяются такие пороки сердца плода как:
- дефекты левого предсердия или желудочка;
- атрезия трикуспидального клапана;
- гипоплазия клапана или левого ствола легочной артерии;
Большая часть выявляемых ранних пороков неоперабельны и не совместимы с жизнью. В этом случае женщине предлагают прервать беременность.
Во втором триместре УЗИ наиболее информативно с 18 по 28 недели, как раз когда проводится второй скрининг, но оптимально в 24. К этому времени можно максимально полно рассмотреть структуры, заметить нарушение ритма. Сердце на мониторе крупного размера и занимает третью часть грудной клетки.
В более позднем сроке УЗИ сердца становится малоинформативно. Большой размер органа не всегда позволяет рассмотреть его полностью.
Почему так важно знать о состоянии сердца малыша еще до его рождения? Наличие порока сердца у плода определяет тактику родоразрешения. В большинстве случаев, чтобы избежать осложнений, проводят кесарево сечение. Бригада врачей заранее готовят аппаратуру, которая поможет ребенку в первое время после появления на свет.
Показания к дополнительной диагностике сердца плода
Дополнительное исследование проводят при наличии показаний со стороны матери или ребенка. В первом случае они следующие:
- врожденные пороки сердца у одного из родителей;
- предыдущий ребенок был рожден с аномалиями;
- беременная больна диабетом, фенилкетонурией или имеет патологию щитовидной железы;
- будущая мама принимала в начале беременности противоэпилептические препараты, антидепрессанты, НПВС;
- злоупотребление алкоголем, курение;
- аутоиммунные болезни матери;
- выявленная во время беременности краснуха, токсоплазма, цитомегаловирусная инфекция;
- беременность с помощью ЭКО.
Показания со стороны ребенка:
- нарушения ритма сердца;
- изменение толщины воротниковой зоны;
- установленные наследственные хромосомные заболевания – синдром Дауна, Эдварда, Патау, Шерешевского-Тернера;
- аномалии кровотока в венозном протоке;
- синдром фето-фетальной трансфузии у близнецов;
- единственная артерия пуповины.
Как делают УЗИ сердца плода: подробно о манипуляции
УЗИ органов плода – это безопасная процедура, которая не влечет никаких осложнений.
Специальной подготовки манипуляция не требует, но лучше прийти на процедуру заранее и отдышаться, чтобы нормализовать сердечный ритм.
Ультразвуковое исследование плода проводится как обычное УЗИ: женщину укладывают на спину, наносят на живот специальный гель на водной основе и оценивают состояние органов специальным датчиком.
Исследование выполняют на различных режимах работы аппарата:
- М-режим – отражает одновременно ритм сокращений предсердий и желудочков, проведение импульса;
- импульсно-волновая допплерография – оценивает одновременно кровоток в артерии и вене;
- цветное доплеровское сканирование – показывает ток крови по предсердиям и желудочкам, сосудам.
Получение изображения сразу 4 камер сердца называют четырехкамерным срезом. Он очень информативен, но недостаточен при некоторых пороках:
- тетрада Фалло;
- транспозиция магистральных артерий;
- аномалии дуги аорты;
- общий артериальный проток.
Для их выявления используют особые направления датчика.
Прогноз для беременной с пороком сердца
Многие задаются вопросом: «Можно ли рожать с таким диагнозом?». Все зависит от степени поражения сердца, а также от того, в какой форме протекает недуг и насколько сильно нарушен кровоток.
Этот вопрос нужно решить вместе со специалистами: кардиолог, акушер-гинеколог и кардиохирург, если роженица перенесла операцию на сердце. Важно помнить, что далеко не всегда корригирующая операция способна исправить структурные изменения сердца. Существует опасность рецидива основного недуга, к примеру, повторный стеноз сосудов.
Что касается беременных с искусственным клапаном, то здесь решение принимается индивидуально. Такие женщины постоянно проходят лечение антикоагулянтами, так как у них существует риск образования кровяных сгустков.
Можно ли рожать женщине с недугами сердца и сосудов или нет? Этот вопрос нужно решить еще до наступления беременности. А принимается это решение на основе точной диагностики и основной причины недуга.
Важно! Категорически запрещено рожать при патологиях с забросом крови слева направо.
Порок развития сердца у плода при беременности: методы определения и тактика действий
Сердце формируется одним из первых из всех органов эмбриона. Уже в первом триместре оно начинает свою работу. Порок сердца при беременности у плода является чаще всего результатом наследственных факторов, болезней женщины, расплатой за вредный образ жизни будущей матери. Реже формирование ВПС связано с другими аномалиями развития эмбриона, например, с синдромом Дауна.
Женщины с высоким риском: кто подвержен опасности?
- перенесших выкидыши, мертворождения;
- возрастом старше 35 лет;
- куривших во время беременности;
- живущих в районах с неблагополучной экологией;
- переболевших на ранних сроках беременности краснухой;
- употреблявших во время беременности аспирин, сульфаниламидные препараты, антибиотики;
- имеющих тяжелый семейный анамнез по порокам сердца.
Врожденный порок сердца – дефект, находящийся в структуре сердца. По статистике, десять детей из тысячи будут иметь диагноз ВПС в своих медицинских картах. И число их будет расти, в основном по причине повышения доступности и эффективности диагностических методик. Сейчас диагноз можно поставить не дожидаясь рождения малыша, с помощью стандартных аналитических систем на различных сроках внутриутробного развития.
Пороки сердца отличаются разнообразием семиотики. Врачи-кардиологи делят их на «бледные» и «синие». Для первых характерна бледность кожи. К ним относятся в основном дефекты сердечных перегородок.
При «синих» кожа приобретает синюшный оттенок. Связано это с тем, что в крови недостаточно кислорода.
К «синему» типу пороков относятся более тяжелые состояния: болезнь Фалло, транспозиция магистральных сосудов и другие.
К комбинированным принято относить патологии клапанов сердца. Они вызываются недоразвитием створок, а также их склеиванием, как правило, из-за перенесенной матерью при беременности вирусной инфекции.
Самый важный период в развитии сердца — с четырнадцатого по шестидесятый день от зачатия. Именно тогда сердце разделится перегородками и станет четырехкамерным, из общего артериального ствола выделится аорта и легочная артерия, образуется желудочек, сформируются клапаны.
Если в любой из этих важных для развития эмбриона дней беременный организм столкнется с угрозой, вполне возможны последствия в виде формирования дефекта в сердечно-сосудистой системе.
Как правило, о многих пороках сердца будущие родители узнают на первом скрининге, то есть, начиная с 12 недели беременности. Если аномалия слишком тяжела, после ряда уточняющих обследований матери будет предложено прервать беременность. Если ВПС будущего ребенка совместим с жизнью, у родителей будет время подготовиться к неизбежной после его рождения операции на сердце.
В некоторых регионах России уже сейчас проводятся внутриутробные операции на сердце, позволяющие малышу родиться полностью здоровым.
Клинические проявления во время беременности
Как правило, беременность плодом с ВПС для женщины мало чем отличается от типичного варианта. Диагноз становится очевидным лишь при проведении УЗИ плода и его сердца, допплерографии или КТГ.
Плод, как правило, страдает от гипоксии и отличается отставанием в развитии. Возможно назначение беременной лекарственных средств, облегчающих работу сердца плода. Но о полной компенсации состояния речь, как правило, речь не идет.
задача матери, вынашивающей ребенка с дефектом развития сердца, — максимально продлить срок беременности в динамике состояния плода.
Диагностика и детализация состояния плода
Основной показатель нормального развития плода – его сердечный ритм.
Нормальные уровни:
- 110-130 ударов до восьмой недели беременности;
- 175-185 до конца первого триместра;
- 145-160 до родов.
На пороки развития сердечно-сосудистой системы плода указывают:
- брадикардия или тахикардия;
- различные временные интервалы между ударами;
- приглушенные звуки сердцебиения – признак кислородного голодания плода.
Порок сердца у плода на УЗИ становится очевидным в случае визуализации дефекта камер органа.
ЧСС будущего ребенка можно посчитать уже в первом триместре беременности на рутинном обследовании при помощи акушерского стетоскопа.
Более полную информацию о работе сердца плода даст КТГ, которое назначается после 32 недели беременности. Оценив его результаты, акушеры определяют параметры состояния малыша.
Основные заключения анализа показателей состояния плода:
- ниже 1,0 — норма;
- 0,8-1,0- пограничное состояние;
- до 2,0 — первичные отклонения. Показано повторное КТГ в течение недели;
- до 3,0 — тяжелые отклонения. Показано стационарное лечение;
- более 3,0- критичное состояние плода, указывающее на его выраженные страдания.
Это доступные и для пациентки, и для врача методики обследования. Они не требуют особой подготовки и не занимают много времени.
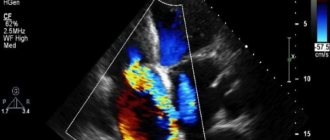
Но лидером в исследованиях гемодинамических процессов в сердце и сосудах плода считается доплер-эхокардиография.Этот метод оценивает три основных показателя –направление, скорость и характер кровотока. Процедура такова:на животе беременной устанавливается датчик УЗИ.
На экран передается цветное изображение. Красным обозначается течение крови, которая двигается в сторону датчика.Синий цвет указывает на объем крови, идущий в обратном направлении. Максимальная интенсивность того или иного цвета обозначает повышенную гемодинамику.
Чрезвычайно ценную информацию о сердце и самом плоде дает ЭХО-КГ. Исследование может назначаться на любом сроке беременности, но, как правило, выполняется начиная с 12 недели после получения настораживающих показаний первого скрининга.
Это исследование определит:
- направление и скорость кровотока в сосудах;
- проходимость кровяного русла;
- соотношение объемов входящей и выходящей из сердца плода крови;
- ЧСС.
Лучше всего проводить процедуру на сроке от 18 до 24 недели, так как именно в этот срок обеспечивается максимальный визуальный эффект.
Исследования, проведенные ранее этого времени, не будут достаточно объективными из-за малых размеров сердца. К концу беременности ЭХО-КГ плода редко используется из-за большого объема живота, затрудняющего визуализацию органа.
К решению вопросов, касающихся результатов исследования плода с ВПС, привлекается детский кардиолог и кардиохирург.
Тактика ведения беременной
Акушерская тактика ведения беременной, которая вынашивает плод с ВПС представляет собой постановку вопроса об амнио- или кордоцентезе после тщательного эхокардиографического исследования.
Их цель — получить материал для проведения хромосомного анализа. Если дефект выявится у нежизнеспособного эмбриона, беременной будет предложен аборт.
Срок при этом не имеет никакого значения, особенно если порок сердца будет сочетаться с генетическими аномалиями.
Если ВПС совместим с жизнью, беременная будет до конца срока находится под усиленным наблюдением акушеров. По истечению сорока недель ей будет предложено госпитализироваться для родов в специализированный перинатальный центр. Как правило, у подобного плода показано родоразрешение при помощи кесарева сечения.
После родов малыш будет переведен для обследования, лечения и возможной хирургической операции в кардиологическое отделение детской больницы.
Выводы
Любой порок развития плода, выявленный при беременности, — это всегда сложная проблема и для будущей матери и для обеспечивающих ее течение врачей. Аномалия сердца — не исключение.
Сейчас существует множество достоверных методик, позволяющих на ранних сроках опровергнуть или подтвердить диагноз ВПС, оценить состояние, сделать предположение о его жизнеспособности.
Почти все они широко применяются и доступны пациенткам.
Источник: //cardiograf.com/bolezni/patologii/porok-serdca-pri-beremennosti-u-ploda.html
Специфика ведения беременности и родов
Женщина, осознающая всю серьезность своего состояния должна участвовать в процессе и строго следовать указаниям специалистов. Необходимо как можно раньше встать на учет к акушеру-гинекологу, своевременно посещать врачей, сдавать анализы, полностью обследоваться и провести комплексное лечение.
Беременность у таких женщин протекает со следующими осложнениями: отеки, белки в моче, судороги, гипертония. Гестозы тяжело выявить и лечить.
Существует постоянная угроза выкидыша или ранних родов. Часто нарушается маточно-плацентарный кровоток, из-за чего возникает гипоксия и задержка роста, веса и развития плода. Существует опасность слишком раннего отделения плаценты от стенки матки, из-за чего плод страдает от гипоксии.
Именно поэтому женщину с сердечными недугами необходимо госпитализировать за период беременности как минимум трижды: