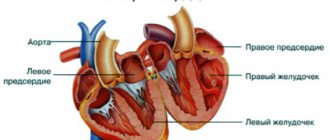
Что происходит в организме ребенка?
Тахикардия – это учащенное сердцебиение. Для взрослых нормальная частота сокращений сердечной мышцы составляет 80 ударов в минуту. Грудничок в силу большей скорости обменных процессов, протекающих в его организме, имеет пульс до 140 ударов. Ненормальной для него можно считать ЧСС свыше 170.
В силу разных причин пульс ребенка может учащаться и это не всегда говорит о патологии. Вспомните себя – испуг, физическая нагрузка, бурная эмоция – и пульс учащается. Вы успокоились и все прошло. И малыш так же реагирует на некоторые внешние раздражители — пеленание, осмотр врача, громкий звук и так далее. Такие всплески не должны пугать родителей.
Гораздо серьезнее дело обстоит, если приступ сопровождается дополнительными симптомами и продолжается дольше нескольких минут. Тахикардию у новорожденных делят на два вида – синусовую и пароксизмальную. Синусовую тахикардию считают функциональным нарушением, вызванным сбоем работы некоторых систем организма. Пароксизмальная тахикардия относится к более опасной патологии, потому что она, как правило, связывается с органическим поражением сердца.
Что такое брадикардия у новорожденных
При данном заболевании нарушается работа сердца, что может приводить к потерям сознания, а в редких случаях – к летальному исходу.
Норма пульса
Факторами, влияющими на частоту сердечных сокращений ребенка, являются физиологические особенности растущего организма, уровень гормонов, развитость миокарда и тренированность. В зависимости от возраста, эти показатели изменяются, а вместе с ними понижается норма пульса.
Если пульс ниже минимальных значений нормы, диагностируется брадикардия. Нижняя граница нормальной частоты сердечных сокращений для грудничков в первые дни жизни – порядка 80 ударов в минуту, для недоношенных малышей – 90.
Причины брадикардии у новорожденных
Брадикардия у новорожденного может развиться вследствие различных патологий. Иногда она появляется еще в утробе в результате интоксикации определенными лекарствами, которые принимала мама. Например, сердечными гликозидами.
Возрастные особенности
Частота сокращений сердца у грудничков в большинстве случаев снижается вследствие травм головного мозга во время родов. Повреждения приводят к затруднению мозгового кровообращения и гипоксии. Нередко брадикардия у новорожденных развивается из-за переохлаждения, недоедания.
Бывают случаи, когда частота сердечных сокращений у младенца уменьшается из-за сильного испуга или во время сна. В таких случаях сниженная частота пульса не является симптомом заболевания и не должна вызывать опасения.
По мере взросления ребенка его крупные сосуды и сердце могут опережать или отставать друг от друга в росте. Также нередко возникает дисбаланс гормонов, особенно тех, что вырабатывает щитовидная железа. В результате этих причин развивается брадикардия.
С началом обучения в школе дети сталкиваются с повышенными нагрузками – ка
Источник
Как действовать
Регулярно самостоятельно проверять пульс у ребенка не нужно. Тем более не стоит использовать для этого тонометры (аппараты для измерения давления), предназначенные для взрослых, с большой по размеру манжетой.
При регистрации на ЭКГ тахикардии надо показать эту ЭКГ врачу, который направил на исследование (педиатру или кардиологу). Так как тахикардия – это не заболевание, ее выявление требует врачебного осмотра, а при необходимости дополнительных исследований для выявления причины ускоренного сердцебиения.
Когда идти к врачу и как часто проверяться
При удовлетворительном самочувствии и нормальном развитии ребенка периодически возникающее учащенное сердцебиение – не повод для беспокойства. Надо обратиться к врачу, если наблюдаются:
- высокая температура тела, головная боль;
- сухость кожи и западение родничка у младенцев;
- одышка, боли в грудной клетки, затрудненное дыхание;
- перебои в работе сердца, головокружение или обмороки;
- слабость, ухудшение успеваемости в школе, бледность кожи и слизистых, сонливость, отечность лица или голеней.
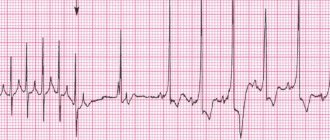
Первый способ выявления тахикардии у ребенка – электрокардиография. При синусовой тахикардии отмечаются такие ЭКГ-признаки:
- увеличение ЧСС в минуту по сравнению с возрастной нормой;
- присутствуют все зубцы;
- укорочен интервал R-R за счет сокращения диастолической паузы – сегмента TP.
При наджелудочковых пароксизмальных тахикардиях зубец P отрицательный либо вообще не определяется на ЭКГ. Желудочковая тахикардия проявляется регулярными расширенными комплексами QRS без связи с зубцами Р. Опытный врач функциональной диагностики без затруднений проведет дифференциальную диагностику между этими состояниями.
ЭКГ у детей при нормальном самочувствии и отсутствии сердечных шумов регистрируют во время профосмотров в год, 6 лет, 15 и 17 лет. Врач направляет на кардиограмму и при появлении жалоб на боли в области грудной клетки, одышку, синюшность носогубного треугольника, непереносимость нагрузки, либо при выявлении сердечных шумов.
При регистрации тахикардии ребенку может быть назначено суточное мониторирование ЭКГ. Это исследование даст информацию о среднедневной, средненочной и среднесуточной ЧСС, соответствии возрастным нормам, нарушениях ритма, длительности интервала QT и о других показателях.
При возникновении стойкой тахикардии назначается эхокардиография (УЗИ сердца). Она дает информацию о структурном состоянии сердца, например, малых аномалиях развития (открытое овальное окно) или врожденных пороках.
Детская тахикардия: почему важно распознать симптомы
Тахикардия у детей – не менее распространенное заболевание, чем у взрослых. Такое состояние может быть вызвано разными причинами, которые следует выяснить, чтобы вылечить патологию. Выявление нарушения сердечного ритма кардиологи проводят с помощью определенных показателей.
У новорожденных частота сокращений сердца в норме не превышает 110–170 ударов в минуту, в 1 год – до 162, один – два года – 154, два – четыре года – 140, 4–6 лет – 126, 6–8 лет – 118, 9–10 лет – 108. Специалисты диагностируют заболевание, если частота сокращений сердца превышает норму на 20–30 ударов в минуту.
Сердцебиение у детей происходит быстрее, чем у взрослых, что вызвано ускоренным метаболизмом и повышенными потребностями в кислороде. Постоянное движение детей также можно рассматривать, как одну из причин болезни. Учащенное сокращение сердца может возникать при таких процессах, как:
- кардиопатия
- анемия
- врожденный порок сердца
- тиреотоксикоз
- шумы в сердце у ребенка
- обезвоживание.
Кроме патологического нарушения, такие изменения часто имеют физиологический характер. Происходит естественное повышение пульса при физической активности, эмоциональных переживаниях, перегреве.
Виды тахикардии
У детей патология может быть двух видов – синусовая и пароксизмальная. При синусовой форме отмечается сильное сердцебиение, но синусовый ритм остается в норме. У новорожденных такое состояние чаще является нормой, так как вызвано оно повышенным автоматизмом синусового узла.
Синусовая тахикардия у подростков имеет свои особенности, такой процесс может иметь следующие причины:
- усиленный рост организма
- стрессовые ситуации
- эндокринные или сердечно-сосудистые нарушения
- физическое переутомление.
Пароксизмальная тахикардия – патологический процесс, при котором наблюдается резкое учащение кардиоритма. Состояние ребенка нормализуется так же внезапно, как и ухудшилось. Пароксизмальные нарушения встречаются у детей любого возраста, они могут возникнуть как у новорожденных, так и у подростков. Приступам чаще всего подвержены дети 5 лет.
Препараты для лечения тахикардии у детей
Любая разновидность рассматриваемой патологии не должна обделяться вниманием врачей-специалистов. Любые изменения в состоянии могут стать причиной крайне отрицательных последствий
Поэтому здоровье крохи целиком и полностью зависит от своевременности обращения к докторам.
В случае синусовой тахикардии необходимости в особой терапии может и не возникнуть. Зачастую достаточно спланировать режим дня, возможно сменить климат, привести к состоянию покоя нервную систему.
Пароксизмальная тахикардия у новорожденного должна лечиться в обязательном порядке. При этом наиболее распространенными препаратами, назначаемыми врачами страдающим от указанного заболевания деткам являются Амиодарон, Дигоксин и Изоланид. При несложных случаях прописывают Новокаин в купе с бромистым натрием и сернокислым магнием. Если же такой комплекс не дает желаемого результата, целесообразно использовать Новокаинамид.
Причины возникновения
Причины тахикардии у младенца различны и зависят от формы учащенного сердцебиения.
Физиологическая форма синусовой тахикардии развивается вследствие следующих факторов:
- Сильное переутомление;
- Чрезмерные физические нагрузки;
- Резкий испуг;
- Стрессовые ситуации;
- Нехватка кислорода (например, в душной комнате);
- Высокая температура воздуха или резкие ее перепады;
- Перегревание;
- Повышенная температура тела.
Тахикардия, вызванная вышеперечисленными факторами, не требует специальной терапии и купируется самостоятельно после их устранения.
Патологической форме синусовой тахикардии у новорожденных способствуют следующие причины:
- Обезвоживание организма;
- Ацидоз, гипогликемия;
- Опухоль надпочечников;
- Патология центральной нервной системы (энцефалопатия);
- Наследственные эндокринные заболевания (гипертиреоз, сахарный диабет).
Повлиять на развитие синусовой тахикардии может анемия или сахарный диабет у будущей матери.
Причинами наджелудочковой формы пароксизмальной тахикардии являются:
- Врожденные каналопатии – заболевания, характеризующиеся образованием дополнительных путей проведения в сердце; такая патология наблюдается при синдроме Вольфа-Паркинсона-Уайта;
- Повышение внутричерепного давления из-за избыточной продукции спинномозговой жидкости;
- Родовая травма ЦНС, внутриутробная гипоксия плода.
Желудочковая пароксизмальная тахикардия у новорожденных развивается вследствие таких факторов:
- Миокардиты;
- Врожденные сердечные пороки;
- Расстройства электролитного баланса (изменение уровня калия, магния, кальция и натрия в организме);
- Врожденный гипертиреоз;
- Вегетативная дисфункция.
В более позднем возрасте желудочковая тахикардия развивается вследствие системных заболеваний (ревматизма, системной красной волчанки), перенесенных оперативных вмешательств на сердце.
Меры профилактики
Прогноз у данного недуга в большинстве случаев благоприятный. Избавившись от причины, которая вызывает тахикардию, удается добиться стабилизации сердечного ритма новорожденного ребенка.
Поддерживать здоровье сердца можно при помощи умеренных физических нагрузок, правильного режима и питания. Малыш не должен испытывать сильные эмоциональные потрясения. Новорожденного ребенка нельзя перегревать или переохлаждать, следует избегать риска заражения вирусными инфекциями.
Чтобы ребенок не болел, нужно закалять его и укреплять иммунную систему, проводить профилактические медосмотры. В случае подозрений на тахикардию малыша нужно показать врачу как можно скорее, а не пытаться избавиться от нее самостоятельно.
Виды заболевания
| Синусовая | Тахикардия сердца у новорожденных диагностируется в том случае, если ЧСС переходит за отметку в 170 ударов в минуту. При этом приступ должен фиксироваться в течение более 10 секунд.В ряде случаев такое увеличение ЧСС может быть нормой (примерно 40% диагностируемой тахикардии новорожденных), связанной с тем, что синусовый узел работает чрезмерно активно. Для подростков синусовая тахикардия также является аномалией, на которую стоит обращать внимание. В основном автоматизм синусового узла увеличивается при:
Врачам и родителям необходимо внимательно наблюдать за проявлениями возможных сопутствующих заболеваний, которые могут сопровождаться тахикардией в той или иной мере. Длительные приступы синусовой тахикардии являются опасными для метаболизма миокарда, но если приступы физиологические – это вариант нормы, то есть адаптация организма к воздействиям извне. |
| Пароксизмальная | Расстройства функции миокарда также сопровождаются тахикардией, которая носит название пароксизмальной. В основном этот тип тахикардии разделяют на желудочковую и наджелудочковую.Основные причины развития пароксизмальной тахикардии:
Тахикардия пароксизмального типа обычно проявляется очень резко, а ЧСС может находиться на отметке в 180-250 ударов в минуту. Ребенок при этом может пожаловаться на то, что почувствовал удар в грудь. В ряде случаев могут быть жалобы на жжение и боли в грудной клетке. Пароксизмальная тахикардия считается, по сравнению с синусовой тахикардией, более опасной, так как пароксизмальная разновидность патологии никогда не может быть вариантом нормы. |
Зачастую у детей диагностируют два вида тахикардии: пароксизмальную (желудочковую или наджелудочковую) и синусовую. При синусовой тахикардии направление волны сердечного сокращения соответствует норме, но частота сокращений сердца увеличивается. Этот тип заболевания наиболее характерен для новорожденных.
Сразу после рождения тонус симпатической системы преобладает над тонусом парасимпатической системы, поэтому имеется физиологическая тахикардия.
Синусовая тахикардия у ребят старшего возраста может быть спровоцирована рядом нежелательных факторов:
- стресс;
- эмоциональное переутомление;
- активный рост организма;
- сбои в работе эндокринной системы;
- проблемы со стороны сердечно-сосудистой системы.
Для пароксизмальной тахикардии характерно резкое учащение сердцебиения. Стоит отметить, что подобный приступ может случиться спонтанно, у детей в возрасте 10 лет. Оканчивается он также быстро, по истечении 15-20 минут состояние малыша нормализуется. Слабость и головокружение исчезают.
Источником импульса при пароксизмальной тахикардии является любой другой участок сердца, кроме нормального водителя ритма.
Синусовая тахикардия у ребенка – это заболевание напрямую связанное с резким увеличением частоты сердечных сокращений. Следует заметить, что тахикардию не считают патологической в случае, если она возникает у детей в возрасте 6-7 лет. Если проявления болезни не беспокоят малыша, лечение не требуется.
Медики говорят о том, что синусовая тахикардия часто проявляется у детей по следующим причинам:
- врожденная сердечная недостаточность;
- гипогликемия;
- отклонения в функционировании центральной нервной системы;
- анемия;
- миокардит и т.д.
Как распознать и вылечить синусовую аритмию у ребенка
У детей старше 10 лет проявление болезни провоцируется следующими причинами:
- стрессовые ситуации;
- заболевания щитовидной железы;
- несоразмерные физические нагрузки;
- заболевания сердечно-сосудистой и центральной нервной системы.
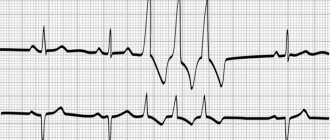
Достаточно четко прослеживается синусовая тахикардия у детей на ЭКГ. Зубцы и расстояния между ними позволяют кардиологу поставить точный диагноз. Для синусовой тахикардии характерно появление следующих клинических симптомов:
- слабость, повышенная утомляемость;
- боль без четкой локализации в зоне сердца;
- головокружения, потеря сознания;
- потемнение в глазах.
Подобная симптоматика связана с недостаточным обогащением тканей кислородом на фоне ускоренного сердечного ритма.
Следует учитывать, что тахикардия нередко проявляется различными симптомами, и лечение в зависимости от этого будет отличаться. Подбирать препарат для терапии самостоятельно – запрещено, в лучшем случае медикамент не принесет пользу, в худшем – причинит вред.
Пароксизмальная тахикардия – состояние, при котором у ребенка учащается сердечный ритм, подобный приступ может завершиться по истечении нескольких часов или нескольких минут. У ребенка 1 года пульс в этот промежуток времени может достигать 200 ударов за минуту. В момент приступа на ЭКГ отслеживаются специфические изменения.
Выделяют две формы пароксизмальной тахикардии:
- желудочковую;
- наджелудочковую.
Для приступа наджелудочкового характера характерно внезапное возникновение. Малыш ощущает учащенное сердцебиение и слабость, также возможно наличие при этом следующих симптомов:
- бледность кожи;
- повышенная потливость;
- полиурия (увеличенное количество выделяющейся мочи);
- набухание вен на шее;
- тошнота.
Длительные приступы сопровождаются значительным снижением артериального давления.
Желудочковая тахикардия более опасна. Установить момент начала приступа достаточно сложно. В этот момент кроха находится в тяжелом состоянии, вены на шее пульсируют слабее, нежели вены на запястье. Хроническая желудочковая тахикардия становится причиной нарушения гемодинамики. Подобное состояние можно назвать угрожающим для жизни. Возможна фибрилляция желудочков и недостаточность кровообращения.
Стоит отметить, что вне зависимости от типа тахикардии у детей обратиться к врачу необходимо во всех случаях. Только специалист, оценивший состояние работы сердца малыша по результатам ЭКГ, сможет определить необходимость дальнейшей терапии, а также подобрать действительно эффективный препарат.
Лечение патологии
Неотложна помощь
Во время приступа необходимо выполнить такие рекомендации:
- впустить в помещение свежий воздух;
- накрыть лоб ребенка холодным полотенцем;
- связаться со специалистом.
Если тахикардия относится к пароксизмальному типу, то оказание первой помощи зависит от места зарождения неправильного импульса. При суправентрикулярной форме необходимо выполнить следующие действия:
Для облегчения своего состояния малыш должен потужиться с закрытым носом.
- Ребенок 3—4 года: закрыть нос малыша и попросить его тужиться;
- сделать массаж сонной артерии.
- надавить на корень языка;
Если произошел приступ вентрикулярной формы, то помощь проводится препаратами:
- Внутривенное введение «Лидокаина 1%» примерно 1—1,5 мг/кг.
- Если приступ не снялся, то нужно ввести раствор «Гилуритмал 2,5%», разбавленный 10—20 мл натрия хлорида 0,9% в количестве 1 мг/кг.
- При продолжении приступа вводят «Амиодарон 5%», разведенный глюкозой 5% — 10 мл.
Лекарства
Лечение тахикардии у детей медикаментозным воздействием проводится только по назначению врача, который может корректировать дозировку и курс терапии в зависимости от состояния пациента. Часто назначаемые препараты представлены в таблице:
| Группа | Препараты |
| Седативные | «Седуксен» |
| «Люминал» | |
| «Валериана» | |
| «Аспаркам» | |
| Калийсодержащие | |
| Сердечные гликозиды | «Дигоксин» |
| «Верапамил» | |
| Бета-адреноблокаторы | «Пиндолол» |
Хирургическое лечение
Иногда решить проблему больного можно с помощью кардиостимулятора.
Если другие варианты терапии не принесли положительных результатов, то лечащий врач может принять решение провести операцию. Хирургические процедуры при тахикардии:
- Радиочастотная абляция. Метод базируется на разрушении участков, подающих неправильный импульс.
- Внедрение электрокардиостимулятора. Искусственный водитель ритма поддерживает правильную частоту сердечных сокращений.
- Хирургия сердечных клапанов. Операция проводится, если присутствуют определенные отклонения врожденного характера.
Рецепты знахарей
Легкая синусовая тахикардия лечится методами нетрадиционной медицины. Любые воздействия можно проводить только после консультации со специалистом. Эффективные рецепты:
- Настой пустырника. Одну ст. л. сухой травы нужно запарить 1 стаканом кипятка и оставить на 60 минут. Смесь процеживают, добавляют 3 капли масла перечной мяты, 1 ч. л. меда. Состав необходимо перемешать и выпить. Курс терапии 30 дней.
- Отвар корня валерианы. Две ч. л. корешка смешивают с 1 чайной ложкой сухого укропа, мелиссы, шишек хмеля. Смесь заливают 350 мл кипятка и оставляют на полчаса. Отвар пьют по 200 мл перед едой.
- Травяной сбор. По 10 грамм хвоща полевого, пустырника и боярышника смешать, и залить 0,5 л воды. Смесь подогревают на водяной бане 20 минут, а затем остужают 50 минут. Процеженную настойку принимают по 50 мл 4 раза на день.
Классификация тахикардии
Учитывая причины, вызвавшие учащение сердечных сокращений, тахикардию у детей разделяют на виды.
Медиками детская тахикардия разделяется на три вида, в зависимости от того насколько увеличивается сердцебиение у малыша. Легкая синусовая тахикардия, когда увеличивается сердечный ритм до 20%. При средней миокард сокращается быстрее на 20—40%.
Выраженную тахикардию фиксируют, когда пульс становится выше нормы на 50—60%. При этом отметим, что нормы частоты сердечных сокращений у детей разного возраста разные. Граничный пульс у грудничка — 170 ударов в минуту, у ребенка 10 лет — 108 ударов. Синусовая тахикардия делится на 2 подвида:
- Адекватная — возможна при инфекционных заболеваниях, физических упражнениях или стрессовых ситуациях. Она не постоянна и непродолжительная по времени.
- Неадекватная — возникает в состоянии покоя, не зависит от физнагрузки, употребления медикаментов или стрессов. Сопровождается нехваткой воздуха и ощущением сердцебиения в горле, слабостью, головокружением.
Особенности течения патологии в детском возрасте
Как и другие заболевания, тахикардия зависит не только от общего состояния организма, но и от возрастных особенностей. Родителям необходимо знать о первых признаках заболевания, чтобы вовремя оказать помощь ребенку. Это общие симптомы, проявляющиеся независимо от возраста:
- пульсация вен, расположенных на шее;
- одышка;
- головокружение;
- повышенное потоотделение;
- бледность кожных покровов;
- капризность;
- нарушения сна.
Норма ЧСС у детей
У новорожденных пропадает аппетит, они могут постоянно плакать. Также подозрение должна вызвать вялость малыша.
У новорожденных
У малышей первого года жизни ЧСС значительно выше, чем у взрослого человека. Симптомом заболевания является пульс, превышающий 160 ударов в секунду. Поскольку маленькие дети не могут сообщить родителям, что им плохо, взрослые должны быть максимально наблюдательны.
В этом возрасте наиболее опасным является пароксизмальный вид патологии. Он в большинстве случаев сопровождается сбоями геодинамики и тяжелым состояниям малыша.
При длительном возникновении приступов у новорожденных может развиваться сердечная недостаточность. А резкие перепады ЧСС могут спровоцировать остановку сердца.
У детей младшего возраста
Эпизодические проявления нарушения у детей до 5 лет считаются нормой. Это напрямую связано с нехваткой кислорода или ускоренным метаболизмом. Поскольку дети не всегда могут описать симптомы и изменения в своем организме, избежать повторных приступов можно за счет длительных прогулок на свежем воздухе и правильного сбалансированного питания.
У дошкольников и детей младшего школьного возраста патология может быть спровоцирована переживаниями, страхом, стрессовыми ситуациями или инфекционными заболеваниями.
Лечение приступов тахикардии
Сопровождается заболевание:
- головокружением;
- понижением артериального давления;
- приступами стенокардии;
- резкими перепадами настроения.
У подростков
Усиленное сердцебиение в пубертатном возрасте может свидетельствовать о наличии серьезных заболеваний или быть результатом повышенной вспыльчивости подростка. В этом возрасте они слишком впечатлительны и все принимают близко к сердцу. Поставить точный диагноз может только врач, проведя осмотр ребенка.
Специалисты выделяют ряд физиологических причин, которые могут привести к развитию болезни у подростков:
- возраст от 14 до 16 лет. В этот период дети растут быстро, сердце стает больше, а сосуды не успевают увеличиваться;
- спорт, если ребенок много внимания и сил уделяет физическим нагрузкам;
- переедание.
Повышенные лейкоциты у новорожденного: симптомы и лечение лейкоцитоза
Анализ крови у детей берется сразу после рождения. Делается это для того, чтобы точно узнать о состоянии малыша и при необходимости принять какие-то меры. К сожалению, сейчас не редкость, когда у новорожденного в крови лейкоциты находятся на повышенном уровне. Это пугает новоиспеченных родителей.
Лейкоциты: описание и функции
Прежде чем перейти к тому, почему у новорожденного ребенка в крови могут быть повышены лейкоциты, необходимо более подробно узнать, а что из себя представляют эти клетки, и почему они так важны.
Лейкоциты, или как их еще принято называть, белые кровяные тельца (которые на самом деле прозрачные), защищают организм человека от внешнего воздействия. Лейкоцит может достигать размера от 6 до 20 мкм, причем все они могут быть разной формы, как правильной округлой, так и неровной.
В организме человека есть множество лейкоцитов, каждый из которых может выполнять различные функции. Так, например, одни защищают организм от антигенов, другие от бактерий и микробов, третьи от мертвых клеток и т.д.
Но вот в случае, если в организм новорожденного проникли бактерии или микробы, или, например, во время родов ребенок получил травму, то они резко увеличится, что можно увидеть по результатам анализа крови, взятого из пальца.
Расшифровка: нормы и отклонения
Если роды прошли хорошо, и не было никаких повреждений (или вероятности занесения инфекции), то, скорее всего лейкоциты у новорожденного будут в норме.
Нормальными для новорожденного ребенка считаются лейкоциты в крови на уровне от 9 до 30, что намного выше, чем у взрослого человека.
Если же говорить об отклонениях, то все, что выше 30 будет считаться повышенным, а все, что ниже 9 – пониженным. Но если с пониженным содержанием лейкоцитов врачи сталкиваются редк
Источник
iserdce
Виды тахикардии у детей и ее причины
Тахикардия у ребенка может быть двух типов: синусовая и пароксизмальная. Синусовая тахикардия подразделяется на физиологическую и патологическую(экстракардиальную и кардиальную).
Синусовая тахикардия
Физиологическая тахикардия может возникнуть при эмоциональном напряжении, переходе из лежачего положения в стоячее, изменении микроклимата, страхе, обильном приеме еды и жидкости. Причины тахикардии у детей грудного возраста могут быть обусловлены нарушением автоматизма синусового узла, он является водителем ритма — посылает импульс и устанавливает с какой частотой сокращается сердечная мышца. У подростка причиной может послужить ускоренный рост организма, переутомление, хронический недосып, эндокринные перестройки.
Патологическая экстракардиальная тахикардия возникает при изменениях организма: повышение температуры тела, токсикоз из-за инфекционных агентов, пониженном сахаре крови, гипоксемии(нехватка кислорода в крови), которая проявляется при анемии, недостаточности дыхания. Причиной может стать ацидоз — при приеме некоторых лекарственных препаратов, химических веществ, отравлении, неукротимой рвоте. Эндокринные нарушения — тиреотоксикоз, феохромоцитома, опухолевые процессы гипоталамуса часто вызывают данное нарушение.
Кардиальная тахикардия появляется как сигнал органического поражения синусового узла. Это первый признак при воспалительных процессах тканей сердца — миокардите, эндокардите и перикардите, ишемических процессах — ИБС, инфаркт миокарда, дегенеративно-склеротических изменениях — миокардиодистрофия, миокардиосклероз. Данный вид ускоренного сердцебиения характеризуется постоянным повышенным сердечным ритмом в состоянии покоя, не зависит от состояния организма и окружающей среды.
Пароксизмальная тахикардия
Данным видом патологии может болеть как годовалый ребенок, так и подросток 14 лет. Она встречается одинаково часто в разных группах детей. Чаще других пароксизмальная тахикардия диагностируется у детей 7 лет.
Тахикардия сердца характеризуется внезапным началом, и таким же резким прекращением. Причиной этому является появление нового импульса помимо синусового узла.
Причинами пароксизмальной тахикардии служат:
- WPW-синдром
- Вегето-сосудистая дистония с симпато-адреаналовыми кризами
- Неврозы на фоне поражения ЦНС
- Органические нарушения (см. в кардиальной тахикардии)
Симптомы и лечение тахикардии у детей разного возраста несколько отличаются и зависит от ее вида, что можно объяснить физиологическими изменениями организма, которые характерны для каждой возрастной группы.
Первая помощь ребенку
Внезапное появление приступа тахикардии у ребенка требует незамедлительных действий со стороны взрослых:
- обеспечить доступ свежего воздуха – открыть окно, вынести больного на улицу,
- положить на лоб прохладное мокрое полотенце,
- вызвать скорую помощь.
Дальнейшие действия будут зависеть от расположения очага тахикардии и возраста ребенка. Врач определит, нужно ли давать какие-либо лекарственные средства или достаточно провести специальные упражнения для купирования приступа.
Возможные осложнения и последствия заболевания
- врождёнными патологиями;
- шумами в сердце;
- анемией;
- обезвоживанием;
- миокардитами;
- гипогликемией;
- поражением центральной нервной системы (ЦНС).
Также синусовая тахикардия может появиться по физиологическим причинам: беспкойство ребёнка во время осмотра, стресс из-за пеленания, сильные боли, перегрев. В большинстве случаев синусовая тахикардия у новорождённых — вполне нормальное состояние, не представляющее опасности для их жизни.
Тахикардия синусового узла у новорождённых делится на 3 вида:
- умеренная (частота сердечных сокращений до 20% выше нормы);
- средняя (превышение сокращений сердца на 20-40%);
- выраженная (увеличение сердечного ритма до 60%).
Симптомы синусовой тахикардии у детей точно такие же, как у взрослых:
- учащённое сердцебиение;
- слабость;
- головокружение;
- утомляемость;
- сонливость;
- одышка;
- бледность.
Обнаружить болезнь у новорождённого в первые дни после родов может только неонатолог. У грудничка синусовую тахикардию определяет педиатр во время осмотра. Если такое подозрение появилось, то дальше врач назначит подробное исследование для подтверждения диагноза. Самым информативным является электрокардиограмма (ЭКГ). Это исследование позволяет точно и быстро определить частоту и ритм сокращения сердечной мышцы.
Грудничкам также может быть назначено ЭхоКГ или его ещё называют УЗИ сердца.
Для выявления полной картины заболевания часто назначаются анализы крови: общий и анализ на наличие тиреотропных гормонов.
Синусовая тахикардия в период новорождённости, при условии, что она прошла в течение нескольких суток, не оставляет никаких последствий.
Несмотря на то что синусовая тахикардия у новорождённых в большинстве случаев процесс вполне нормальный и доброкачественный, врачи всё же берут ребёнка на особый контроль. В норме заболевание должно пройти уже спустя несколько суток после родов. Если этого не случилось, то ребёнка ставят на учёт к педиатру и кардиологу.
Если тахикардия вызвана временными явлениями, например, высокой температурой тела, то необходимо её срочно сбить и в дальнейшем не допускать повышения.
Что сделает врач
Лечение синусовой тахикардии в первую очередь направлено на выявление причины появления болезни и её устранение. Если это временное явление, например, реакция ребёнка на пеленание или стресс во время осмотра педиатром, то лечение не требуется.
Более серьёзные причины заболевания (сбои в работе сердца, заболевания со стороны эндокринной системы), требуют лечения именно их. Для этого педиатр даёт направление к профильным специалистам (кардиологу или эндокринологу).
Препятствовать появлению синусовой тахикардии у новорождённых никак нельзя. А в грудничковый период это можно сделать, внимательно следя за здоровьем ребёнка. Лучшая профилактика заболевания — его раннее обнаружение и лечение. Также не лишним будет с раннего возраста приучать малыша к здоровому образу жизни.
Самым страшным последствием болезни может быть летальный исход.
Что такое брадикардия у новорожденных
При данном заболевании нарушается работа сердца, что может приводить к потерям сознания, а в редких случаях – к летальному исходу.
Норма пульса
Факторами, влияющими на частоту сердечных сокращений ребенка, являются физиологические особенности растущего организма, уровень гормонов, развитость миокарда и тренированность. В зависимости от возраста, эти показатели изменяются, а вместе с ними понижается норма пульса.
Если пульс ниже минимальных значений нормы, диагностируется брадикардия. Нижняя граница нормальной частоты сердечных сокращений для грудничков в первые дни жизни – порядка 80 ударов в минуту, для недоношенных малышей – 90.
Причины брадикардии у новорожденных
Брадикардия у новорожденного может развиться вследствие различных патологий. Иногда она появляется еще в утробе в результате интоксикации определенными лекарствами, которые принимала мама. Например, сердечными гликозидами.
Возрастные особенности
Частота сокращений сердца у грудничков в большинстве случаев снижается вследствие травм головного мозга во время родов. Повреждения приводят к затруднению мозгового кровообращения и гипоксии. Нередко брадикардия у новорожденных развивается из-за переохлаждения, недоедания.
Бывают случаи, когда частота сердечных сокращений у младенца уменьшается из-за сильного испуга или во время сна. В таких случаях сниженная частота пульса не является симптомом заболевания и не должна вызывать опасения.
По мере взросления ребенка его крупные сосуды и сердце могут опережать или отставать друг от друга в росте. Также нередко возникает дисбаланс гормонов, особенно тех, что вырабатывает щитовидная железа. В результате этих причин развивается брадикардия.
С началом обучения в школе дети сталкиваются с повышенными нагрузками – ка
Источник
Почему кружится голова при нормальном давлении?
Многие люди, сталкивавшиеся с внезапно подступившей тошнотой и головокружением, измерив давление, обнаруживали, что оно в норме.
Когда могут возникнуть головокружение и тошнота при нормальном давлении:
- при резком изменении положения тела, наклонах головы вниз;
- во время сильных психофизических нагрузок, внезапных стрессах;
- при перепадах атмосферного давления, магнитных бурях;
- при нахождении в душном, жарком помещении, укачивании в транспорте.
Если приступы повторяются часто и сопровождаются кратковременной потерей сознания, нужно срочно обратиться к врачу-невропатологу. После того как вам проведут обследование и поставят диагноз, врач назначит лечение медикаментами. Это нужно сделать обязательно, так как тошнота и головокружение могут быть при очень серьезных заболеваниях, которые обязательно нужно выявить, а не только убирать симптомы.
Возможные причины головокружения и тошноты при нормальном давлении:
- спазм сосудов головного мозга;
- расстройства вестибулярного аппарата;
- вегетососудистая дистония;
- артриты, шейный остеохондроз;
- голодание;
- сахарный диабет;
- онкологические опухоли мозга;
- повышенное внутриглазное давление;
- кислородное голодание, анемия.
Ни в коем случае нельзя заниматься самолечением. После обследования и назначения медицинской терапии нужно пройти полный лечебный курс и при необходимости повторять его.
Если вам назначили специальную лечебную диету, возможно, придется поменять полностью свой рацион, заняться лечебной физкультурой.
Как помочь себе или родным в домашних условиях:
- лечь на кровать в прохладном помещении;
- под голову подложить небольшой мягкий валик;
- не перемещать голову, смотреть в одну точку;
- выпить лимонный, мятный или ромашковый чай;
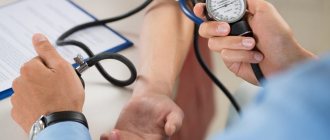
- измерить кровяное давление и частоту пульса;
- положить под язык «Глицин» или «Корвалмент».
- Если кроме головокружения и тошноты, вы чувствуете онемение конечностей, сильную головную или сердечную боль, приступ не проходит через 10–15 минут, нужно вызывать скорую помощь, чтобы избежать серьезных осложнений.
Отчего возникает тошнота и головокружение при пониженном давлении
Есть случаи, когда людей с низким давлением оно никогда не беспокоило, и они узнавали о своей гипотонии после приобретения тонометра или прохождения медицинского обследования. Такое состояние не требует медикаментозной терапии и не считается болезнью.
К сожалению, у некоторых людей при низком артериальном давлении могут быть приступы внезапного головокружения, слабости, тошноты, рвоты, похолодания или онемения конечностей. Иногда в тяжелых случаях может произойти обморок и нарушится координация движений. Пренебрегать такими симптомами нельзя, они требуют тщательного обследования.
Что может вызвать тошноту, рвоту и головокружение при низком давлении:
- Воспалительные процессы желудка, печени, поджелудочной железы, почек, толстого и тонкого кишечника.
- Длительное недоедание или голодание, низкий гемоглобин.
- Паразитарная инфекция во внутренних органах или крови.
- Внутренние кровотечения, желудочные, маточные, кишечные.
- Пищевое отравление или интоксикация химическими препаратами.
- Онкологические заболевания, лейкемия и другие болезни крови.
- Радиоактивное облучение, тепловой или солнечный удар.
Не стоит забывать, что банальное недосыпание, просмотр новостей и травмирующих фильмов перед сном, алкогольная и никотиновая интоксикация тоже могут вызвать головокружение и тошноту.
Когда тошнит и кружится голова при высоком давлении
Тошнота, рвота и головокружение при гипертонической болезни являются очень тревожными признаками и требуют незамедлительной медицинской помощи. В начальной стадии у больных гипертонией возникает тупая распирающая боль в затылке или висках, мелькание мушек перед глазами, легкая тошнота без рвоты.
Когда болезнь перешла в позднюю, третью стадию, возникают боли в области сердца и тахикардия. Может резко ухудшиться зрение из-за нарушения кровоснабжения сетчатки, поэтому нужно регулярно обследоваться у окулиста.
Если резко закружилась голова, появилась тошнота или рвота, резкая слабость – это явные признаки гипертонического криза, нужно быстро принять таблетки, которые прописал врач для снижения давления, и вызвать скорую помощь.
Почему начинается тошнота и рвота при резком скачке давления?
При высоком давлении человек испытывает иногда панический страх перед приступом. Это вызывает резкий выброс гормонов – адреналина и кортизола, которые вызывают рост давления ликвора – спинномозговой жидкости. Резко растет и внутричерепное давление, возрастает риск разрыва сосудов и кровоизлияния в мозг. Поэтому организм с помощью рвоты и учащенного мочеиспускания пытается уменьшить количество жидкости в сосудистой системе.
Когда нужно вызывать скорую помощь:
- Если на фоне высокого давления появилась тошнота и рвота.
- Возникла резкая слабость, похолодание и онемение конечностей.
- При попытке улыбнуться видно искривление в одну сторону лицевых мышц.
- Очень сильная головная боль, резкое ухудшение зрения, нечеткая речь.
Пренебрегать такими приступами нельзя ни в коем случае, это один из симптомов ишемического или геморрагического инсульта, при котором любое промедление и попытки самолечения могут привести к летальному исходу или инвалидности. Если человеку своевременно оказать доврачебную помощь и быстро отвезти в больницу, его можно спасти!
Что нужно сделать при подозрении на инсульт до приезда скорой помощи:
- обязательно проверить наличие дыхания;
- салфеткой очистить рот, чтобы облегчить дыхание;
- при сильной рвоте уложить или посадить больного;
- повернуть голову набок и слегка приподнять, при сидячем положении наклонить немного вниз;
- если есть возможность, измерить давление;
- на лоб положить холодный компресс;
- положить под язык «Нитроглицерин»;
- если нет таблеток, опустить ноги в горячую воду;
- ни в коем случае не давать ничего пить или есть!
Помните: эти простые приемы могут спасти жизнь вам или другому человеку!
Методы диагностики
Для того чтобы выявить возможное заболевание как можно скорее, врач постарается найти первопричину расстройства в работе сердечной мышцы и назначит ряд диагностических исследований. Прежде всего, это сбор и анализ анамнеза пациента с целью определить есть ли у ребенка хронические заболевания, которые могут влиять на ритм сердца. Также врачу необходимо сказать о тех лекарствах, которые принимает маленький пациент. После этого малышу нужно будет сдать анализы крови, это поможет узнать если у малыша анемия и все ли в порядке с гормонами. Необходимо будет сделать электрокардиограмму сердца в его обычном состоянии и пройти ЭКГ с нагрузкой. Если причина физиологическая, то лечение тахикардии возможно не потребуется.