Беременность0
- 1 Лейкоциты — что это?
- 2 Норма лейкоцитов при беременности
- 3 Почему появляются лейкоциты
- 4 Профилактика
- 5 Лечение
Здравствуйте, дорогие будущие мамочки!
Каждая женщина, ожидающая ребенка, часто беспокоится, особенно если у нее обнаружили повышенные лейкоциты в крови. Но мы ведь знаем, что стресс может негативно повлиять на состояние беременной и плода. Поэтому в статье обсудим, стоит ли переживать, если у вас обнаружили лейкоциты и в крови и какова норма по триместрам беременности.
Количество лейкоцитов при беременности
У взрослого человека количество лейкоцитов в крови равняется 5 х 109/л.
У беременных женщин степень лейкоцитов имеет способность достигать 15,0 х 109/л, так как много лейкоцитов накапливается в подслизистой оболочке матки. Большое скопление лейкоцитов называется лейкоцитоз при беременности. Он не считается болезнью. К тому же лейкоцитоз предупреждает проникновение инфекционного заболевания к плоду и стимулирует сократительные функции матки.
Число лейкоцитов в крови в продолжение суток может меняться, но не нужно волноваться по поводу этого колебания. Причинами лейкоцитоза могут быть:
- приём еды;
- эмоциональная перегрузка;
- прием холодной или горячей ванны;
- ошибочное питание;
- само протекание беременности;
- занятие сложной физической работой и т.д.
Называется такой лейкоцитоз физиологическим. Чтобы показатель анализа крови был наиболее приближенный к действительному, кровь сдаётся в утренние часы, в спокойном состоянии и на голодный желудок.
Лейкопения у детей: причины, симптомы, лечение, препараты, диета, народные средства, фото, видео
Лейкопения – уменьшение содержания лейкоцитов в периферической крови у детей ниже 4500 на 1 мкл, или на 2000 меньше возрастной нормы. Такое явление наблюдается при уменьшении образования или быстром разрушении лейкоцитов. В основном лейкопения у детей выступает симптомом патологических процессов. Входит в ряд неизученных гематологических заболеваний.
Препараты
Восстановлениеие нормального соотношения лейкоцитов проводится с использованием медикаментозных препаратов:
- Лейкоцитарной массы (внутривенно капельным методом);
- Глюкокортикоидов (только при иммунной лейкопении);
- Лекарств, улучшающих метаболизм в организме (Лейкогана, Пентоксила, Метилурацила);
- Препаратов для дезинтоксикации;
- Лекарственных веществ, способствующих усилению функций костного мозга (Ленограстина, Филграстина).
Отсутствие положительной динамики при лечении аутоиммунной лейкоцитопении предполагает удаление селезенки (спленэктомию).
Диета
Важную роль в образовании клеток крови играет сбалансированное и рациональное питание. Лечебное меню предлагает вещества, необходимые для построения гемоглобина, созревания клеток крови, стромы форменных элементов.
Детям, страдающим лейкопенией, необходимы легкоусвояемые белки, полиненасыщенные жирные кислоты, витамины, пищевые волокна.
В рацион маленького пациента необходимо вводить следующие продукты:
- Мясо индейки, птицы;
- Морская рыба;
- Крупяные изделия в ассортименте;
- Консервированная печень трески;
- Бобовые;
- Орехи (грецкие, фундук);
- Свежие фрукты, овощи, зелень, ягоды;
- Кисломолочные продукты.
Не следует употреблять:
- Говядину;
- Свинину;
- Печень;
- Почки.
При нарушениях работы пищеварительного тракта, проводиться внутривенное питание.
Народные средства
Дополнением к комплексному лечению можно использовать средства нетрадиционной медицины. Повышают иммунитет следующие народные рецепты:
- Отвар шиповника. Сырье в количестве 50 г, заливают кипятком и настаивают. Лучше готовить в термосе. Используют в виде чайного напитка.
- Алоэ. Смесь из меда и измельченных листьев выдерживают некоторое время. В состав добавляют 200г воды. Способ применения: 1 чайная ложка каждый день.
- Мумие используется в соответствие с прилагаемой инструкцией.
- Отвар полыни. Столовую ложку растения заливают 50 г кипятка, выдерживают. Принимают утром и вечером перед сном по чайной ложке.
Перед использованием средств необходимо проконсультироваться с лечащим педиатром.
Профилактика
Профилактические мероприятия направлены на устранение тех факторов, которые провоцируют лейкопению.
- Воизбежание медикаментозной нейтропении, следует снижать дозы принимаемых препаратов, чтобы избежать тяжелых форм заболевания.
- Для улучшения иммунного статуса ввести меню детей больше белков, свежих овощей, фруктов, зелени. Одновременно ограничить углеводы.
- Сформировать у детей правила здорового образа жизни. Приучать к выполнению гигиенических правил и посильной физической нагрузке.
- Регулярноконтролировать показатели крови. Своевременно лечить болезни.
Пациенты, прошедшие лечение, находятся на диспансерном учете, с периодическим контролем лейкограммы крови.
Источник: https://LechenieDetej.ru/onkologiya/lejkopeniya.html
Причины повышения лейкоцитов при беременности
К основным причинам повышения лейкоцитов в крови относятся инфекционные заболевания дыхательных путей: бронхит, пневмония. Эти болезни сопровождаются повышенной температурой и кашлем. Также это может быть тяжёлое заболевание, которое характеризуется воспалением оболочек головного или спинного мозга — менингит. Отит тоже не пройдет мимо. Он характеризуется не только повышением лейкоцитов, но и болью в ухе и снижением слуха. При этом выделяется гной из уха.
К острым бактериальным инфекциям относятся: холецистит, аппендицит, пиелонефрит. В этом случае, как правило, температура повышается из-за увеличения нейтрофилов. Причиной очень высокого уровня лейкоцитов в крови (до 50х109/л) могут быть такие гнойные инфекции, как:
- перитонит;
- абсцессы;
- сепсис.
Кроме этого, сильная стадия воспалительного заболевания кишечника, гепатит, артрит и краснуха тоже могут вызвать повышенный уровень лейкоцитов в крови. Также количество лейкоцитов повышается, если были какие-либо повреждения, полученные во время травм и после операционного периода. К отклонениям от нормы уровня лейкоцитов в крови могут привести отравление, аллергия и даже длительный приём препаратов.
При выявлении повышенного уровня лейкоцитов в крови у беременной женщины, необходимо срочно обратиться к своему лечащему врачу. Незамедлительное обращение к медику поможет своевременно поставить диагноз и приступить к лечению недуга. Это позволит мамочке и малышу избежать угрозы и риска происходящих из-за повышения уровня лейкоцитов в крови во время беременности. Категорически не рекомендуется заниматься самолечением. Это может привести к непоправимым последствиям.
Лейкопения у детей: причины, симптомы и лечение агранулоцитоза у разных возрастов
Лейкопения (нейтропения) у детей – уменьшение циркулирующих в крови лейкоцитов ниже 4500 на 1 мкл, или на 2000 меньше возрастной нормы. Лейкоциты снижаются за счет угнетения их образования или быстрого разрушения. Снижение числа лейкоцитов ниже 1500 на мкл называют агранулоцитозом – это крайнее проявление лейкопении.
Классификация лейкопений
По происхождению лейкопении у детей бывают первичными (врожденными) и вторичными (приобретёнными).
Первичные (они же наследственные):
- наследственная нейтропения Костмана – снижение нейтрофилов ниже 300 в 1 мкл c компенсаторным повышением других клеток лейкоцитарного ряда, которые обеспечивают нормальное общее лейкоцитарное число.
- синдром Генслера – доброкачественная нейтропения с длительным циклическим течением, характерными нейтрофильными кризами (кратковременное падение уровней лейкоцитов);
- синдром Чедиака-Хигаси – нейтропения развивается за счёт снижения длительности жизни нейтрофилов. У детей с этим синдромом также наблюдается альбинизм (отсутствие пигментации роговицы).
Вторичные – спровоцированные влиянием различных факторов:
- физических (ионизирующее облучение);
- химических (лекарственные препараты – барбитураты, цитостатики, иммунодепрессанты, сульфаниламиды);
- биологических (экзогенные и эндогенные факторы). К экзогенным биологическим факторам относят: бактерии, вирусы, паразиты, простейшие. Эндогенные биологические факторы – гормональные нарушения, воспалительные процессы.
Причины лейкопении у детей:
Инфекционного происхождения:
- сепсис;
- вирус герпеса 6 и 7 типа;
- тиф и паратиф.
Неинфекционного происхождения:
- ионизирующее облучение;
- острый лейкоз;
- системные заболевания соединительной ткани;
- анафилактический шок;
- плазмоцитома;
- болезнь Аддисона-Бримера;
- гиперспленизм (увеличение селезенки);
- метастазы опухолей в костный мозг;
- медикаментозная лейкопения.
Патогенетические механизмы лейкопений
Лейкоциты: классификация
- Нарушение образования лейкоцитов. Лейкоцитарный росток очень чувствительный к разнообразным патологическим влияниям, поэтому факторов, вызывающих угнетение образования лейкоцитов, много. На дифференцировку лейкоцитов влияют расстройства механизма гуморальной регуляции в результате гипотиреоза (снижение уровня гормонов щитовидной железы), гипокортицизма (надпочечная недостаточность), дефицитные состояния (гиповитаминоз витаминов В, фолиевой кислоты, недостаточность аминокислот для синтеза компонентов лейкоцита). Опухолевые процессы в костном мозге также оказывают негативное действие на дифференцировку лейкоцитов. Ионизирующее излучение затрагивает все ростки кроветворения.
- Усиленное разрушение лейкоцитов. Данный вариант лейкопении у детей крайне редкий. Суть патологического процесса заключается в продукции организмом антилейкоцитарных антител, которые разрушают лейкоциты. Большие дозы радиации тоже могут вызывать разрушение лейкоцитов.
- Перераспределительная лейкопения. Это лейкопении, которые возникают в результате шоковых состояний, тяжелой мышечной работы, феномена краевого стояния лейкоцитов. В данном случае лейкоциты не исчезают из кровеносного русла полностью, а временно его покидают, находясь в капиллярах мышц, почек, лёгких.
- Повышенная потеря лимфоцитов. Происходит при ожогах больших участков тела, гнойных процессах, наличии свищей лимфатических сосудов, лимфорее (нарушение целостности лимфатических сосудов).
- Лейкопения в результате гемоделюции (разведение крови). Этот вид относительной лейкопении встречается крайне редко и является результатом чрезмерной заместительной инфузионной терапии.
Симптомы лейкопении у детей зависят от формы заболевания и остроты патологического процесса.
Основными признаками развития лейкопении есть нарастающее снижение иммунитета у ребенка.
Проявляется это состояние частыми инфекционными процессами, такими как пневмонии, стоматиты, гингивиты, пародонтит, фарингиты, гнойничковые заболевания кожи.
Ребёнок значительно отстаёт в развитии от своих сверстников. Инфекционные болезни, которые переносит ребёнок, протекают в тяжелой форме и часто дают осложнения.
Крайней степенью лейкопении у детей является агранулоцитоз. Выделяют два вида этого патологического состояния: иммунный и миелотоксический.
Иммунный агранулоцитоз у детей чаще всего возникает вследствие токсического действия медикаментов. Развивается остро, через несколько часов после приема миелотоксических препаратов.
Для начала болезни характерна высокая температура тела и быстрое присоединение сопутствующих инфекций (фарингит, гингивит, грибковые заболевания ротовой полости и носоглотки). Типичным симптомом есть некротическая ангина, места некроза часто кровоточат. Возможно развитие пневмонии, которая осложняется абсцессом лёгких.
В крови отмечается лейкопения и абсолютный агранулоцитоз. Остальные клетки крови остаются в пределах нормы. Основным и самым опасным осложнением иммунного агранулоцитоза есть сепсис.
Одним из поводов назначить ребенку дополнительные исследования, является низкий уровень незрелых гранулоцитов в анализе крови: https://krasnayakrov.ru/analizy-krovi/nezrelyie-granulotsityi-v-analize-krovi-vazhnyiy.html
Миелотоксический агранулоцитоз у детей развивается внезапно, без видимой причины. В крови резко снижается количество лейкоцитов, ретикулоцитов и тромбоцитов. При этом характерно отсутствие каких-либо клинических проявлений.
Первыми признаками болезни являются повышение температуры, некротическая ангина, стоматит, геморрагический синдром.
Клинические проявления данной формы острого агранулоцитоза у детей свидетельствуют о развитии глубоких изменений в клеточном составе крови и значительном поражении костного мозга.
Важно отметить ещё один вид лейкопении, это постинфекционная лейкопения. Наиболее часто встречается лейкопения у детей после гриппа. Это кратковременный процесс и после освобождения организма от вируса на фоне адекватного лечения показатели крови самостоятельно нормализуются без особой коррекции.
Диагностика лейкопении
Первым диагностическим показателем при лейкопении есть общий анализ крови с лейкоцитарной формулой.
Важными показателями в анализе крови есть абсолютный уровень нейтрофилов, лейкоцитарная формула и количество эритроцитов и тромбоцитов.
У детей основным показателем в общем анализе крови есть лейкоцитарная формула, так как важно определить соотношение всех форменных элементов. Если данного метода недостаточно, то исследуют спинномозговой пунктат.
Анализ крови с лейкоцитарной формулой – первичный способ диагностики детской лейкопении
Дополнительными методами диагностики могут быть биохимический анализ крови и маркеры вирусных гепатитов.
Лабораторные показатели, указывающие на лейкопению, следующие:
- снижение уровня лейкоцитов до 4,5 г/л (при нормальном соотношении к ним лимфоцитов);
- нейтропения – снижение уровня гранулоцитов меньше 1,5 г/л. Тяжесть патологического процесса напрямую зависит от числа гранулоцитов.
- увеличение лимфоцитов в крови;
Стоит обратить внимание, что диагностика у детей напрямую зависит от их возраста. Стоит обратить особое внимание на детей в возрасте 6 месяцев и 6 лет, так как в этот период происходит физиологические изменения соотношений гранулоцитов к лимфоцитам, что ошибочно может быть принято за патологию.
Лечение лейкопении у детей
Не каждое снижение лейкоцитов в крови требует терапевтического вмешательства. Обязательным есть лечение лейкопении с нарушением функции костного мозга. Объёмы и методы лечения напрямую зависят от степени выраженности патологического процесса.
К лечебным мероприятиям при лейкопении относят:
- изоляция пациента (детей помещают в изоляторы);
- исключение цитостатиков и ионизирующего облучения;
- постоянная санация кожи и слизистых оболочек.
Медикаментозное лечение включает:
- использование физиологических стимуляторов образования лейкоцитов;
- антибиотикотерапия бактериальных осложнений (используют антибиотики широкого спектра действия);
- при поражении кишечника используют внутривенное питание больных;
- использование кортикостероидов показано при иммунном происхождении лейкопении.
После перенесенной лейкопении ребенок нуждается в диспансерном наблюдении, во время которого проводят мониторинг уровня лейкоцитов в крови.
Стоит заметить, что у грудных детей присутствует явление транзиторной лейкопении, когда снижение уровня лейкоцитов не вызывает патологических состояний и не нуждается в коррекции. Явление подобной лейкопении у ребенка другой, более старшей возрастной группы, является патологией и требует терапевтического вмешательства.
Профилактика лейкопении проводиться лишь в случае известной причины её возникновения.
- Анастасия
- Распечатать
Источник: https://krasnayakrov.ru/organizm-cheloveka/rebenok/lejkopeniya-u-rebyonka-bez-paniki.html
Диагностика лейкоцитоза у беременных женщин
В свои первые недели беременности (8-9) молодые будущие мамы в женской консультации проходят медицинскую диагностику. В этот момент гинекологи берут мазок из влагалища, после которого следует ряд иных анализов. Во время диагностики у большего количества женщин обнаруживают лейкоциты. Как правило, во время беременности, это нормальное явление. Но, если число достигает отметки 20, то это может свидетельствовать о наличии лейкоцитоза при беременности.
Причиной лейкоцитоза у беременных может стать не только банальная молочница, но и цистит, вагинит и даже кольпит. Источником заболевания зачастую становится партнер, гормональные нарушения в женском организме или же ослабленный иммунитет беременной.
Как понизить лейкоциты: базовая терапия
Специального лечения лейкоцитоза не существует, так как данная патология всегда вторична и развивается на фоне основного заболевания, являясь симптомом воспалительных процессов в организме матери или плода. Основой лечения является комплексная диагностика и выявление всех скрытых заболеваний, а также их лечение. Если причиной лейкоцитоза стали вирусные инфекции (ОРВИ, мононуклеоз), назначаются противовирусные препараты с иммуномодулирующим действием. Наиболее щадящими считаются ректальные свечи «Генферон» и «Виферон». Использовать их нужно 2 раз в день (утром и вечером) в течение 5 дней. При необходимости врач может продлить курс лечения до 7-10 дней.
При признаках простуды назначается также симптоматическая терапия, включающая следующие препараты, которая проводится по приведенной ниже стандартной схеме.
Таблица. Лечение респираторных инфекций у беременных (симптоматическое).
| Группа препаратов | Что принимать? |
| Солевые растворы для промывания носа и удаления слизи и грязи со слизистых оболочек | «Африн», «Аквалор», «Аквамарис», «Долфин» |
| Сосудосуживающие капли для восстановления дыхания и устранения отека | «Виброцил», «Нафтизин», «Називин» |
| Противовирусные назальные средства | «Оксолиновая мазь назальная», «Гриппферон» |
| Аэрозоли и спреи с бактерицидным и дезинфицирующим действием при болях в горле | «Ингалипт», «Тантум Верде», «Гексорал» |
| Препараты от жара и боли (при температуре выше 38°С) | «Парацетамол», «Цефекон», «Ибупрофен» |
В женской консультации
Если ультразвуковое исследование выявило признаки воспалительного процесса в органах мочеполовой системы, женщине могут быть назначены антибиотики для лечения цистита и пиелонефрита: «Фурагин», «Нитроксолин», «Монурал».
«Монурал»
Достаточно эффективным комплексным препаратом растительного происхождения, применяющимся для лечения цистита, является «Канефрон». Он оказывает спазмолитическое, мочегонное, противовоспалительное и дезинфицирующее действие, а также не имеет противопоказаний, кроме индивидуальной непереносимости.
«Канефрон»
При бактериальных инфекциях дыхательной системы могут применяться системные антибиотики-макролиды или средства пенициллинового ряда («Аугментин», «Зиннат», «Амоксициллин», «Хемомицин»). Цефалоспорины беременным обычно не назначаются, так как они много противопоказаний и способны вызывать тяжелые побочные эффекты.
«Хемомицин»
Если воспаление спровоцировано кишечной инфекцией, в схему лечения включаются:
- препараты с антибактериальным действием на основе нифуроксазида («Энтерофурил», «Стопдиар»);
- сорбенты («Неосмектин», «Полисорб»);
- солевые растворы для регидратации («Регидрон»);
- препараты против рвоты («Мотилиум», «Церукал» в инъекциях).
Важно! Ни в коем случае нельзя самостоятельно назначать себе лечение во время беременности. Многие лекарства не подходят для использования во время беременности и могут навредить развитию плода, поэтому любые препараты, а также их дозировку и длительность применения, должен назначать лечащий врач.
Лечение лейкоцитоза при беременности
Как лечить заболевание при беременности
Медработники при обнаружении заболевания в первую очередь стараются избавиться от самого источника, который является зачинщиком лецкоцитоза. Гинекологи стараются выписать более щадящее лечение, чтобы не навредить будущему малышу и маме. В свою очередь, беременная женщина должна будет полностью соблюдать все медицинские рекомендации, потому как только это даст ей возможность полностью избавиться от заболевания. Не нужно увлекаться самолечением, потому как именно это может привести к самым неожиданным последствиям.
- Из уха идет кровь: причины и первая помощь
- ОБСУЖДЕНИЕ РЕЗУЛЬТАТОВ И ЗАКЛЮЧЕНИЕ
- Лейкоциты в крови повышены
- Анализ крови при беременности: норма
Лейкоциты и уровень содержания в кровяных клетках
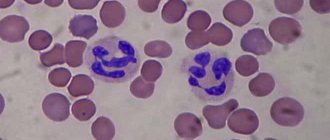
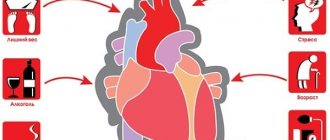
Лейкоциты – это белые кровяные клетки, которые играют роль монитора иммунной системы человека. Какое количество белых кровяных клеток содержится в биологической жидкости, прежде всего, зависит от многочисленных факторов:
- стрессовые ситуации;
- неправильный рацион питания;
- различные заболевания;
- постоянные физические нагрузки.
При проведении исследования в период беременности результаты исследования могут показать высокое содержание белых кровяных телец. Для справки, лейкоциты в крови при беременности должны соответствовать определенной норме, а именно от 4 до 9 единиц до 12 недели, 10-12 единиц во втором и третьем триместрах. Если проведенный анализ показал завышенный показатель содержания лейкоцитов, например, 14-16-17, то врач должен определить причину этого показателя.
Первый анализ беременные женщины сдают до 12 недель. Следует отметить, что при сдаче анализа на уровень лейкоцитов во время второго триместра беременности, на 16-17 неделях, завышенный показатель можно считать нормой. Поэтому понижать этот показатель не нужно, т.к. он не вредит ни будущей матери, ни ребенку. Таким образом, к концу беременности количество лейкоцитов увеличивается до 12 х /л, и это считается нормой, а вот 14 единиц требует вмешательства, и нужно показатель понизить. Чтобы понизить уровень белых клеток, врач назначает лекарственные препараты. Еще используются народные средства, чтобы понизить уровень лейкоцитов.
Профилактика
Если у человека лейкопения обусловлена генетическими нарушениями или врождённая (наследственная), то ему следует тщательно соблюдать правила профилактики, чтобы не допустить инфекционных осложнений:
- принимать препараты, стимулирующие синтез лейкоцитов в соответствии со всеми указаниями лечащего врача;
- при наличии воспалительных, инфекционных (вирусных, бактериальных, грибковых) заболеваний сразу же обращаться к врачу и начинать немедленное лечение;
- соблюдать санитарно-гигиенические нормы, пользоваться антисептиками и санитайзерами, чтобы не допустить заражения организма;
- полноценно питаться, употреблять продукты, богатые витаминами и минералами, не допускать дефицитов нутриентов;
- пользоваться мягкими зубными щётками (чтобы предотвратить повреждение дёсен), электрическими бритвами (чтобы не порезать кожу);
- не выдавливать прыщи, не расчёсывать кожу;
- фрукты и овощи тщательно мыть с мылом и ошпаривать кипятком, мясо и субпродукты подвергать полной термической обработке;
- в общественных местах носить медицинские маски.
Правильный режим – основа здоровья
Правильно составленный режим для беременных женщин – не только необходимость для лечения лейкоцитоза, но и отличная профилактика множества заболеваний нервной, пищеварительной, сосудистой систем. Большое значение имеет качественный сон: он должен длиться не менее 8 часов, а при необходимости дополняться еще дневным отдыхом продолжительностью 1-2 часа. Белье для сна должно быть максимально комфортным (лучше выбирать бесшовное из натуральных тканей), как и остальные спальные принадлежности.
Режим сна при беременности
Гулять беременным необходимо от 2 до 4 часов в день. Лучше не сидеть на одном месте, а прогуливаться медленным шагом. Это позволит поддерживать в тонусе опорно-двигательную систему, снизить боли в пояснице и улучшить общее самочувствие. Кроме того, пешие прогулки на любом сроке беременности – это отличная тренировка для сердца и способ избавиться от эмоционального напряжения.
Если позволяет физическое состояние, можно заняться плаванием, аквааэробикой или йогой для беременных. Специальные группы для беременных женщин есть практически в каждом спортивном центре, поэтому при отсутствии противопоказаний отказываться от адекватных физических нагрузок не стоит.
Йога для беременных
Лейкоцитоз во время беременности – не самостоятельное заболевание, а вторичная патология, развивающаяся преимущественно на фоне скрытых воспалительных процессов в организме будущей матери. Если вовремя вылечить основное заболевание, лейкоцитоз не представляет опасности для женщины или плода, но при затянувшемся течении патология может привести к нарушениям во время родовой деятельности, а также осложнениям в послеродовом периоде.
Видео — Лейкоцитоз при беременности
Как питание влияет на уровень лейкоцитов?
Существуют определенные группы продуктов, которые могут вызывать повышение белых клеток в крови. Обычно это происходит через 3-4 часа после приема пищи, а постепенное снижение начинается на 2-3 день. Чаще всего такая картина наблюдается при обильном потреблении кисломолочных продуктов. Многие женщины стараются включать в рацион много продуктов на основе молока, так как они содержат важнейшие минералы (фосфор, кальций) и много белка, необходимого для роста и развития костно-мышечной системы ребенка.
Молочные продукты могут влиять на уровень лейкоцитов
Кисломолочные продукты, конечно, полезны, но употреблять их следует в строгом соответствии с рекомендуемыми нормами, которые составляют (количество продукта указано в день):
- молоко – 2 стакана;
- кефир – 1 стакан;
- творог – 100 г;
- сырь – небольшой кусочек (не более 10 г);
- йогурт натуральный без добавок – 200 г.
Временное повышение лейкоцитов могут вызвать также гречневая, овсяная и ячневая крупы, сырая морковь, виноград и некоторые виды морепродуктов. Отказываться от этих продуктов совсем нельзя, так как их витаминный/минеральный состав позволяет обеспечить все потребности матери и ребенка, но при диагностированном лейкоцитозе их потребление следует свести к минимуму.
Морковь
Причины лейкопении
Инфекции
Одна из наиболее распространенных причин лейкопении – вирусные и генерализованные бактериальные инфекции. Патогенез снижения уровня лейкоцитов может быть различным – непосредственное повреждение клеток лимфотропными вирусами (ВИЧ, Варицелла-Зостер, корь), подавление образования в костном мозге, усиленная их потеря с экссудацией.
- Вирусные инфекции.
Лейкопения развивается преимущественно за счет снижения содержания лимфоцитов (лимфопения). При инфекционном мононуклеозе, гриппе, вирусных гепатитах лейкоциты снижаются незначительно и быстро возвращаются к норме после выздоровления. При ВИЧ-инфекции уровень лимфоцитов нередко достигает нуля на стадии СПИДа. Даже после лечения значения лейкоцитов могут сохраняться низкими, так как препараты для терапии ВИЧ сами по себе способны вызвать лейкопению. - Бактериальные инфекции.
Лейкопения встречается только при тяжелых генерализованных инфекциях (менингококцемия, риккетсиозы, перитонит). Падение числа лейкоцитов является одним из критериев для диагностирования септического состояния и синдрома системного воспалительного ответа. Наблюдается в основном нейтропения, ее степень коррелирует с тяжестью заболевания. Регресс наступает практически сразу после проведения антибактериальной терапии.
Прием лекарственных препаратов
К развитию лейкопении способен привести широкий спектр лекарственных средств. Известно два основных механизма лекарственно-индуцированной лейкопении: токсическое повреждение костного мозга, ведущее за собой нарушение кроветворения, и образование иммунных комплексов, в результате чего вырабатываются антитела, атакующие собственные лейкоциты макроорганизма.
Лейкопения возникает в среднем на 15 сутки от начала приема лекарства. Степень тяжести может быть самой различной – от незначительного снижения количества белых кровяных клеток до агранулоцитоза. В связи с поражением всех 3-х ростков гемопоэза часто встречается сочетание с анемией и тромбоцитопенией (панцитопения). В большинстве случаев достаточно отмены лекарственного препарата. При развитии агранулоцитоза может потребоваться применение колониестимулирующих факторов. Медикаменты, наиболее часто вызывающие лейкопению:
- Цитостатики
: циклофосфамид, хлопамбуцил, метотрексат. - Тиреостатики
: пропилтиоурацил, мерказолил. - Нестероидные противовоспалительные средства
: анальгин, амидопирин. - Антибактериальные средства
: левомицетин, сульфаниламиды. - Противовоспалительные ЛС
: D-Пеницилламин, сульфасалазин. - Антипсихотические ЛС (нейролептики)
: аминазин, хлорпромазин. - Противосудорожные ЛС
: карбамазепин, диазепам.
Аутоиммунные воспалительные заболевания
Причиной лейкопении могут быть аутоиммунные заболевания. В этих случаях преимущественно снижаются лимфоциты и нейтрофилы. Существует два основных патогенетических механизма аутоиммунной лейкопении – образование антилейкоцитарных антител и снижение экспрессии на мембранах иммунных клеток специальных белков (CD55, CD59), которые защищают клетки от цитолиза. Лейкопения обычно умеренная, регрессирует во время ремиссии или под влиянием патогенетического лечения. Лейкопенический синдром характерен для следующих патологий:
- Заболевания суставов
: ревматоидный артрит, синдром Фелти. - Диффузные болезни соединительной ткани (коллагенозы)
: системная красная волчанка, синдром Шегрена. - Демиелинизирующие заболевания
: рассеянный склероз. - Системные васкулиты:
гранулематоз с полиангиитом, неспецифический аортоартериит Такаясу. - Воспалительные заболевания кишечника (ВЗК)
: неспецифический язвенный колит, болезнь Крона.
Болезни крови
Механизмов лейкопении при гематологических патологиях несколько – замещение кроветворной ткани злокачественными клетками, фиброзной или жировой тканью, синтез антилейкоцитарных антител, дефицит некоторых химических элементов для гранулоцитопоэза (железа, цианкобаламина, фолиевой кислоты):
- Онкогематологические заболевания.
Лейкопенией, вплоть до агранулоцитоза, могут дебютировать острые лейкозы (алейкемическая форма) – такое начало заболевания встречается примерно в 20% случаев. Почти всегда в анализе крови дополнительно выявляются тромбоцитопения и анемия. Лейкопения характерна для лимфогранулематоза (лимфомы Ходжкина). Уровень лейкоцитов нередко остается на низком уровне и после лечения. - Гемолитические анемии.
При аутоиммунных гемолитических анемиях, гемоглобинопатиях, наследственном микросфероцитозе возможна умеренная нейтропения. Примечательно, что падение уровня лейкоцитов происходит вне криза. Период гемолитического криза, напротив, сопровождается небольшим лейкоцитозом. - Дизэритропоэтические анемии.
При апластической анемии, а также длительно протекающей недостаточности витамина В12 и фолиевой кислоты из-за угнетения функционирования всех ростков кроветворения наблюдается панцитопения. Лейкопения при железодефицитной анемии развивается только при крайне выраженном дефиците железа и носит умеренный характер.
Лучевая болезнь
Действие ионизирующей радиации неблагоприятно сказывается на всем организме человека. В первую очередь и сильнее всего страдают органы с высокой скоростью клеточного обновления, к которым относится костный мозг. Под влиянием гамма-лучей, имеющих высокую проникающую способность, гемопоэтические стволовые клетки утрачивают митотическую активность.
Это неизбежно приводит к падению в крови уровня лейкоцитов, а также тромбоцитов и эритроцитов. При острой лучевой болезни лейкопения наступает быстро, через 48-96 суток после облучения, при хронической – постепенно, в течение 1 года. Тяжесть лейкопении напрямую зависит от полученной дозы облучения. Восстановление числа кровяных клеток происходит медленно либо вовсе не наступает.
Наследственные формы лейкопений
К первичным лейкопениям относятся генетические заболевания, обусловленные мутациями генов, регулирующих созревание или дифференцировку лейкоцитов. Некоторые мутации приводят к изменению структуры лейкоцитарных антигенов, из-за чего они подвергаются аутоиммунному разрушению. В подавляющем большинстве случаев встречаются первичные нейтропении.
Дебют наступает с первых лет жизни. Часть из этих болезней имеет доброкачественную природу (циклическая нейтропения, первичная иммунная нейтропения, синдром «ленивых лейкоцитов», синдром Генслена), снижение количества нейтрофилов при них незначительное, присоединяющиеся инфекции протекают в легкой форме, лейкопения регрессирует самостоятельно.
Другие наследственные лейкопении часто сопровождаются инфекционными осложнениями, которые зачастую становятся фатальными уже в детском возрасте: болезнь Костмана (генетически детерминированный агранулоцитоз), первичные иммунодефициты (синдром Ди Джорджи, Вискотта-Олдрича), синдром Чедиака-Хегаси. При этих болезнях для восстановления нормальных значений лейкоцитов требуется специфическое лечение.
Другие причины
- Белковое голодание.
- Переливание крови или лейкоцитарной массы.
- Эндокринные расстройства
: гипотиреоз, акромегалия, гиперкортицизм. - Заболевания, протекающие с гиперспленизмом
: цирроз печени, малярия, висцеральный лейшманиоз. - Болезни накопления
: болезнь Гоше, болезнь Ниманна-Пика.