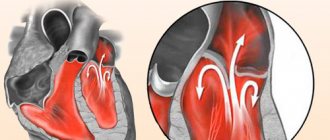
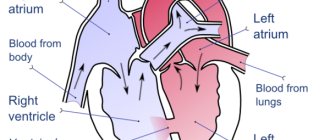
ЭКГ при перегрузке желудочков
Термин “перегрузка” подразумевает динамические изменения ЭКГ, проявляющиеся в острых клинических ситуациях и исчезающие после нормализации состояния пациента. ЭКГ изменения, как правило, касаются сегментов ST и зубца T.
Перегрузка левого желудочка
Причиной перегрузки левого желудочка могут быть: бег на длинные дистанции, интенсивные тренировки у спортсменов, физическое перенапряжение, гипертонический криз, приступ сердечной астмы… В этих случаях на ЭКГ в большинстве случаев наблюдается:
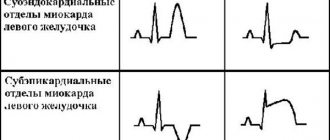
- в левых грудных отведениях V5, V6 – снижение сегмента ST и уплощение или негативный зубец T;
- в отведениях I, aVL перегрузка левого желудочка может проявляться при горизонтальной электрической оси сердца;
- в отведениях III, aVF перегрузка левого желудочка может проявляться при вертикальной электрической оси сердца.
Перегрузка правого желудочка
Причиной перегрузки правого желудочка могут быть: пневмония, приступ бронхиальной астмы, при астматическом состоянии, острой легочной недостаточности, отеке легких, остро возникшей легочной гипертензии … В этих случаях на ЭКГ в большинстве случаев наблюдается:
- в правых грудных отведениях V1, V2 – снижение сегмента ST и уплощение или негативный зубец T;
- иногда указанные изменения ЭКГ определяются в отведениях II, III, aVF.
Диагностика ГЛЖ
Осмотр
Заподозрить гипертрофию левого желудочка можно уже при первичном осмотре пациента. При осмотре настораживают синюшность носогубного треугольника или рук, учащение дыхания, отеки. При выстукивании имеются расширения границ сердца. При выслушивании – шумы, глухость тонов, акцент второго тона. При опросе могут выявляться жалобы на:
- одышку
- перебои в работе сердца
- головокружения
- обмороки
- слабость.
Гипертрофия левого желудочка на ЭКГ отмечается характерное изменение вольтажа зубцов R в грудных отведениях слева.
- В V6 зубец больше, чем в V Он асимметричен.
- Интервал ST в V6 поднимается выше изолинии, в V4 опускается ниже.
- В V1 зубец T становится положительным, а зубец S выше нормы в V1,2.
- В V6 зубец Q больше нормального и здесь появляется зубец S.
- T отрицательный в V5,6.
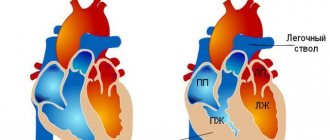
Систолическая и диастолическая перегрузка желудочков
Систолическая перегрузка (перегрузка сопротивлением) желудочков возникает, когда на пути изгнания крови из желудочков имеется препятствие, затрудняющее кровоток (сужение выходного отверстия из желудочка; повышенное давление в малом или большом круге кровообращения). В таких случаях желудочек сокращается, преодолевая внешнее сопротивление в систоле, при этом развивается его гипертрофия (дилатация желудочка выражена слабо).
Диастолическая перегрузка (перегрузка объемом) желудочка возникает в результате его переполнения кровью, при этом наблюдается переполнение желудочка кровью в диастоле с увеличением в нем количества остаточной крови. Причиной диастолической перегрузки является недостаточность клапанов или увеличенный приток крови, в результате чего происходит увеличение диастолического наполнения и длины мышечных волокон, приводящее к усилению сокращений желудочка. При диастолической перегрузке в основном происходит дилатация желудочка (гипертрофия выражена слабо).
Систолическая перегрузка левого желудочка
Частые причины развития систолической перегрузки левого желудочка:
- стеноз устья аорты;
- гипертоническая болезнь;
- симптоматическая и артериальная гипертония;
- коарктация аорты.
ЭКГ признаки систолической перегрузки левого желудочка:
- qV5,V6 RV4 при глубоком SV1,V2;
- сегмент STV5,V6 расположен ниже изолинии, зубец TV5,V6 отрицательный (аналогичные изменения сегмента ST и зубца T, как правило, наблюдаются и в отведениях I, aVL);
- время активации левого желудочка в отведениях V5, V6 увеличено и превышает 0,04 с.
Систолическая перегрузка правого желудочка
ЭКГ признаки систолической перегрузки правого желудочка:
- высокий RV1,V2 (RV1 ≥ SV1), часто наблюдается высокий поздний зубец R в отведении aVR;
- сегмент STV1,V2 расположен ниже изолинии, зубец T отрицательный (аналогичные изменения сегмента ST и зубца T, нередко наблюдаются и в отведениях II, III, aVF);
- отклонение электрической оси сердца вправо;
- время активации левого желудочка в отведениях V1, V2 увеличено и превышает 0,03 с.
Диастолическая перегрузка левого желудочка
ЭКГ признаки диастолической перегрузки левого желудочка:
- qV5,V6 > 2 mm, но меньше четверти зубца RV5,V6 и меньше 0,03 с;
- высокий RV5,V6 > RV4 при глубоком SV1,V2;
- сегмент STV5,V6 расположен на изолинии или несколько выше, зубец TV5,V6 положительный (часто высокий и заостренный).
Диастолическая перегрузка правого желудочка
Признаком диастолической перегрузки правого желудочка на ЭКГ является появление в отведениях V1, V2 полной или неполной блокады правой ножки пучка Гиса:
- ЭКГ имеет вид rsR’ или rSR’;
- электрическая ось сердца, как правило, отклонена вправо.
Что такое злокачественная гипертония и как ее лечить
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Что может спровоцировать такой вид болезни, как злокачественная гипертония? Неблагоприятные условия жизнедеятельности, постоянные стрессы, подверженность депрессивным состояниям, несоблюдение здорового образа жизни крайне негативно сказываются на работе «сердечных» органов. По этой причине многие люди, даже находясь в среднем возрасте, сталкиваются с различными патологическими состояниями. Одним из опаснейших среди них считается злокачественная форма, на возникновение которой влияют определенные факторы.
Моменты, влияющие на возникновение недуга
Чаще всего злокачественная артериальная гипертензия обнаруживает себя в самом начале своего развития определенной симптоматикой, что дает возможность добиться успеха в выявлении причин появления недуга и их последующем быстром устранении.
Обычно повышенное артериальное давление встречается у людей, страдающих:
- реноваскулярной гипертонией, заключающейся в нарушении поступления необходимого генетического материала к почечным органам, редко выявляется на ранних стадиях;
- болезнями паренхиматозного типа, становящимися причиной превышения показателей давления у каждого десятого пациента;
- феохромоцитомой, заключающейся в воспалительных процессах, возникающих в надпочечниковой области, обнаруживается у пятидесяти процентов больных;
- воспалительными процессами и опухолевидными образованиями почечных и надпочечниковых органов, что требует незамедлительного обращения к специалисту для устранения риска развития почечной недостаточности.
Симптоматические проявления
Среди основных признаков такого недуга, как злокачественная гипертония, выделяют следующие:
- возникновение ощущения «мути» в глазах;
- сильные болезненные ощущения в области головы и шеи;
- раздвоение изображения окружающих предметов;
- возникновение обморочных состояний без видимых на то причин;
- сопровождение повышения давления тошнотой и рвотой;
- регулярность повышения показателей давления;
- увеличение контролируемых показателей в основном в ночное и вечернее время суток;
- возникновение осложнений в работе органов внутреннего типа, проявляющихся в течение первых двух недель после начала систематического повышения давления;
- ухудшение способности запоминания дат, цифр, имен и прочей важной информации;
- резкое ухудшение зрения — вплоть до появления слепоты за короткое время;
- быстрая потеря веса;
- наличие постоянного ощущения слабости.
Проведение диагностики
Чтобы выявить такую болезнь, как злокачественная гипертония, специалисты обычно прибегают к следующим диагностическим методам:
- Личный осмотр и опрос пациента — позволяют узнать больше информации о проявляющихся симптомах, что становится начальным этапом окончательной постановки диагноза.
- Проведение лабораторных исследований генетического и мочевого материалов — позволяет устранить или подтвердить догадки о наличии болезней, касающихся почек и надпочечников.
- Проведение ЭКГ (электрокардиограммы) — дает возможность уточнить информацию о состоянии главного органа в «сердечной» системе организма.
- Постоянное измерение артериального давления под запись — дает возможность увидеть динамику развития недуга.
- Сканирование щитовидной железы — позволяет обнаружить нарушения в ее деятельности.
- Офтальмологический осмотр — дает информацию о состоянии глазных сосудов и дна, что важно для выявления причины постоянно повышающегося давления.
- Проведение исследования на выявление уровня гормонов в организме — позволяет установить присутствие в организме опухолевидных образований на ранних стадиях.
Нередко специалисты используют все способы диагностики, так как только владение полной информацией о функционировании организма позволит поставить точный диагноз и подобрать оптимальные методы лечения.
Направления лечения болезни и возможные осложнения после криза
Лечение злокачественной гипертонии — крайне важная мера, которая должна быть предпринята сразу же после проведения диагностических процедур. Это обусловлено тем, что гипертонические кризы, возникающие на ее фоне, нередко становятся причиной летального исхода для больного.
Ну а главная задача специалистов — сделать невозможным подобный исход на ранних стадиях развития недуга.
К основным методам лечения патологического состояния относятся:
- ведение здорового образа жизни;
- корректировка рациона, способствующая уменьшению лишних жировых отложений;
- подбор физических упражнений, которые позволят оставаться в форме, не способствуя повышению АД (артериального давления).
Кроме того, крайне важно позаботиться об устранении причины, повлиявшей на развитие болезни. На определенных стадиях развития недуга начинается систематическое применение лекарственных препаратов, способствующих нормализации АД. Они могут быть назначены только специалистом, который учитывает индивидуальные особенности пациента. Категорически запрещено заниматься самостоятельным «назначением» медицинских средств, то есть самолечением.
Если своевременно не принять меры по устранению причины повышения давления, а также не начать лечение патологического состояния, можно «заработать» определенные осложнения.
К ним относятся:
- состояние инсульта, периодически оканчивающее получением инвалидности или летального исхода;
- слепота, происходящая за счет излияния крови в сетчаточную область глаз;
- ишемическая болезнь, возникающая из-за неполноценного процесса кровоснабжения внутренних органов;
- боли стенокардического характера, возникающие в области грудной клетки из-за сужения просветов в сосудах;
- состояние инфаркта, нередко приводящее к смерти;
- заболевания почек и надпочечников.
Однако если вовремя обратиться к специалистам и начать лечение, можно продлить себе здоровую жизнь на долгие годы.
Выяснив, что такое представленный выше недуг, стоит заранее позаботиться о том, чтобы он никогда не оказался записан в амбулаторной карточке человека как грозный диагноз с неприятными последствиями. Добиться этого довольно просто, достаточно соблюдать определенные правила, позволяющие сохранить собственное здоровье. К ним в первую очередь относится ведение здорового образа жизни, соблюдение основных постулатов организации правильного питания, отказ от вредных привычек, а также соблюдение режима дня и умеренная физическая активность.
В таких ситуациях не стоит оставаться дома, если предлагается госпитализация для проведения дополнительного обследования или наблюдения за пациентом. Отказ от помощи специалистов может привести к необратимым последствиям, худшим из которых становится летальный исход.
Перегрузка левого желудочка что это такое
Систолическая перегрузка желудочков
при врожденных пороках сердца наблюдается при изолированном стенозе легочной артерии (для правого желудочка), стеноза устья аорты и коарктации аорты (для левого желудочка), диастолическая — при сбросах крови слева направо: дефекте межпредсердной и межжелудочковой перегородок, открытом артериальном протоке, транспозиции магистральных сосудов. С развитием легочной гипертензии при этих пороках к диастолической перегрузке желудочков присоединяется систолическая.
Вследствие перегрузки сердца
(систолической или диастолической) рано развиваются гиперфункция и гипертрофия миокарда всех отделов сердца, но преимущественно того желудочка, на который падает максимальная нагрузка (Л. Д. Крымский, 1962, 1963).
Г. Ф. Ланг
предложил различать следующие причины сердечной недостаточности: I — вызывающие переутомление сердечной мышцы (пороки сердца, гипертоническая болезнь); II — нарушения кровоснабжения миокарда (заболевания кровеносных сосудов, анемии); III — непосредственное химическое воздействие на миокард (интоксикации, голодание, авитаминозы, инфекции); IV — нейротрофические и гормональные (эндокринные заболевания).
Иногда у одного и того же больного
отмечается сочетание нескольких причин. Например, у большинства больных с врожденными пороками сердца к переутомлению мышцы гипертрофированного сердца присоединяется нарушение кровообращения, обусловленное инфекцией (пневмония, детские инфекции), что приводит к более раннему развитию клинически выраженной сердечной недостаточности. При цианотических пороках сердца играет роль также нарушение кровоснабжения миокарда, обусловленное тем, что в коронарные артерии поступает смешанная кровь, бедная кислородом.
Все виды сердечной недостаточности
характеризуются следующими сдвигами внутрисердечной гемодинамики: увеличением остаточного систолического объема, крови; повышением конечно-диастолического давления; дилатацией сердца; уменьшением минутного объема сердца; повышением давления в тех отделах системы кровообращения, откуда притекает кровь.
Эти сдвиги
приводят к клиническим проявлениям сердечной недостаточности и нарушениям обмена веществ в различных органах и тканях: нарушениям водного и электролитного обменов, поражениям печени в виде кардиального цирроза, поражениям почек и надпочечников, в частности повышенному выделению альдостерона, приводящего к еще большему нарастанию отеков.
Клиническая картина сердечной недостаточности
многообразна. Это зависит от темпа развития сердечной недостаточности (острая или хроническая) и локализации застойных явлений.
Г. Ф. Ланг
выделяет четыре типа сердечной недостаточности в зависимости от локализации явлений застоя в легких (левожелудочковая); в большом круге, с увеличением печени и отеками (правожелудочковая); в системе воротной вены, обычно в связи с развитием цирроза печени; в области головы, шеи и верхних конечностей (при сдавливающем и выпотном перикардите).
Иностранные авторы
разделяют сердечную недостаточность на правожелудочковую, левожелудочковую и смешанную формы.
Классификация сердечной недостаточности
, которой в настоящее время пользуются большинство терапевтов и педиатров, предложена Г. Ф. Лангом (1934) и paзpaботана Н. Д. Стражеско и В. X. Василенко (1949). Сердечная недостаточность по течению разделяется на три стадии:
I — латентная: в покое отсутствуют симптомы сердечной недостаточности; при физической нагрузке появляются одышка, сердцебиение, быстрая утомляемость; отмечаются гипертрофия и тоногенная дилатация того или другого отдела сердца;
II — выраженная: одышка и тахикардия, возникающие при легкой физической нагрузке. Сердце увеличивается за счет миогенной дилатации. Развиваются застойные явления по большому или малому кругу, в зависимости от того, какой отдел сердца декомпенсирован.
Эту стадию
обычно делят на два периода: 1) явления сердечной недостаточности не резко выражены; 2) выраженная клиническая картина сердечной недостаточности, протекающей по большому и малому кругу кровообращения: увеличение печени, застойные явления в легких, отеки;
III — дистрофическая: к симптомам сердечной недостаточности присоединяются необратимые нарушения функции внутренних органов, нарушения обмена.
Перегрузка правого предсердия: признаки, причины, методы лечения, отзывы
По статистике ВОЗ, от патологий сердца каждый год погибает более 5 млн человек. Перегрузка правого предсердия (ГПП) или его гипертрофия встречается среди сердечных патологий редко, но значение ее велико, потому что она влечет за собой изменения и в других системах организма.
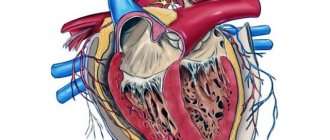
Немного физиологии
Человеческое сердце включает 4 камеры, каждая из которых в силу определенных причин может увеличиваться и гипертрофироваться. Обычно гипертрофия – попытка организма преодолеть данной компенсацией какую-либо недостаточность органа. Гипертрофия отделов сердца не становится самостоятельным заболеванием – это симптом и других патологий.
Основная функция сердца – создание кровотока для обеспечения всех тканей и органов питательными веществами и кислородом.
Ситуации с ГПП
Венозная кровь из полых вен большого круга поступает в правое предсердие. Перегрузка правого предсердия возникает при поступлении крови из полой вены в избыточном количестве или при легочной гипертензии, когда кровь из правого предсердия в правый желудочек не может пройти сразу и полностью. Полость предсердия от этого начинает постепенно расширяться, стенка утолщается.
Другая причина перегрузки правого предсердия – гипертензия в малом (легочном) круге кровообращения, что ведет к гипертензии и в правом желудочке. По этой причине кровь из ПП не может сразу перейти в желудочек, что также ведет к ГПП. Нагрузка на правую часть сердца увеличивается и при хронических заболеваниях легких. Главной причиной является избыток крови и давление.
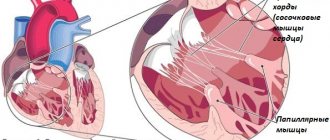
Это состояние возникает при стенозе трехстворчатого клапана, отделяющего предсердие от желудочка. В таком случае часть крови застревает в предсердии. Чаще всего такой порок возникает после ревмоатаки, при бактериальном эндокардите.
Другим пороком становится недостаточность указанного клапана, при котором створки его смыкаются не полностью и происходит возврат некоторой части крови. Такое состояние возникает при дилатации левого желудочка.
Нагрузка давлением будет возникать при легочных патологиях: бронхит, эмфизема легких, астма, генетические заболевание легочной артерии. Эти заболевания повышают объем крови в желудочке, а вслед за ним перенапрягается и предсердие.
Поэтому перегрузка правого предсердия и правого желудочка так часто сочетаются.
Для восстановления нормальности кровотока предсердию приходится с большей силой выталкивать кровь, и оно гипертрофируется. Перегрузка правого предсердия развивается постепенно тогда, когда причинное заболевание остается невыявленным и нелеченным.
Время у каждого пациента индивидуально, но итогом всегда становится истощение компенсаторных возможностей сердечной мышцы и наступление декомпенсированной сердечной недостаточности в хроническом течении.
Другие заболевания, ведущие к ГПП
Спровоцировать развитие перегрузки правого предсердия могут:
- Ремоделирование миокарда – это явление считается частью постинфарктного кардиосклероза, когда на месте некроза развивается рубец. Здоровые кардиомиоциты становятся объемнее – утолщаются, что внешне выглядит гипертрофированной мышцей. Это также компенсаторный механизм, и чаще всего он охватывает левый желудочек. Так возникает еще одно сочетание перегрузки правого предсердия и диастолической перегрузки левого желудочка.
- Постмиокардитический кардиосклероз – рубцовая ткань формируется теми же механизмами, но уже после воспалительных процессов в миокарде.
- Ишемическая болезнь сердца – здесь речь идет о закупорке венечной артерии тромбом или бляшкой атеросклероза. Это обязательно вызывает ишемию миокарда, и сократительная функция кардиомиоцитов нарушается. Тогда соседние с пораженными участки миокарда начинают компенсаторно утолщаться.
- Гипертрофическая кардиомиопатия – возникает из-за нарушений генов, при которых происходит равномерное утолщение миокарда всей сердечной мышцы. Она чаще характерна для детей и захватывает миокард правого предсердия, тогда регистрируется перегрузка правого предсердия у ребенка.
Из врожденных патологических состояний сердечной мышцы перегрузку сердца вызывает:
- Дефектная перегородка между предсердиями. При таком отклонении сердце подает кровь в правую и левую половину сердца под одинаковым давлением, в результате чего предсердие получает увеличенную нагрузку.
- Аномалия Эбштейна – редко встречающийся порок, при котором створки атриовентрикулярного клапана примыкают к правому желудочку, а не к предсердно-желудочному кольцу. Тогда правое предсердие сливается с частью правого желудочка и также гипертрофируется.
- Транспозиция магистральных сосудов – главные артерии ССС меняют свое анатомическое положение – главная артерия легких отделяется от левых отделов сердца, а аорта – от правых. В этих случаях ГПП возникает у ребенка до 1 года. Это является очень серьезным отклонением.
- Также возможна перегрузка правого предсердия у подростков, склонных к фанатичному занятию спортом. Регулярные физические нагрузки – частая причина ГПП.
Симптоматические проявления патологии
Сама по себе ГПП не имеет признаков. Могут беспокоить только симптомы, связанные с основной болезнью, которые дополняются венозным застоем.
https://www.youtube.com/watch?v=Bl2iGDwWkcc
Тогда можно сказать, что признаки перегрузки правого предсердия – одышка даже при незначительных нагрузках, боль за грудиной.
Может развиваться недостаточность кровообращения, легочное сердце. При легочном сердце:
- одышка в горизонтальном положении и при малейших нагрузках;
- кашель по ночам, иногда с примесью крови.
Недостаточность кровотока:
- тяжесть в правой стороне груди;
- отеки на ногах;
- асцит;
- расширение вен.
Также могут быть беспричинная утомляемость, аритмии, покалывание в сердце, цианоз. Если эти жалобы возникли только при инфекциях и впервые, можно рассчитывать на исчезновение их после излечения. Для контроля выполняют ЭКГ в динамике.
Диагностика
Каких-то конкретных признаков патологии не существует. Возможно лишь предположить наличие перегрузок, если человек страдает патологиями легких в хронической форме или имеет проблемы с клапанами.
Кроме пальпации, перкуссии и аускультации, используют ЭКГ, с помощью которого определяются некоторые признаки перегрузки правого предсердия на ЭКГ. Однако даже эти показатели могут присутствовать лишь временно и исчезать после нормализации процессов. В других же случаях подобная картина может свидетельствовать о начале процесса гипертрофии предсердия.
Ультразвук помогает определить повышение давления и объем крови, находящейся в различных отделах сердца. Подобный метод способен обнаружить нарушения во всех отделах сердца и сосудах.
Легочное сердце (P-pulmonale)
При нем изменения патологического характера происходят в малом круге кровообращения, и это является главной причиной перегрузки правого предсердия.
На ЭКГ это отражено измененным зубцом Р (предсердный зубец). Он становится высоким и заостренным в виде пика вместо сглаженной верхушки в норме.
Функциональная перегрузка правого предсердия на ЭКГ также может давать измененный Р – это отмечается, например, при гиперактивности щитовидной железы, тахикардии и пр. Отклонение оси сердца вправо не всегда возникает только при ГПП, оно может быть и в норме у высоких астеников. Поэтому для дифференциации применяют и другие исследования.
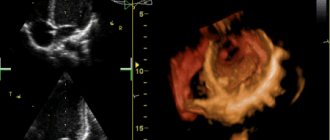
Если выявлены признаки перегрузки правого предсердия на ЭКГ, пациенту рекомендуют эхокардиографию. Она считается безопасной для любой категории пациентов и ее можно многократно повторять в динамике. Современные аппараты могут дать ответы о толщине стенок сердца, объеме камер и пр.
Совместно с ЭхоКГ врач может назначить и допплерографию, тогда можно получить информацию о гемодинамике и кровотоке.
При расхождении мнений назначают КТ или рентгенографию. Рентгенологическое исследование показывает нарушения правого предсердия и желудочка. Их контуры сливаются с контурами сосудов. Кроме того, рентген покажет состояние и других структур грудной клетки, что очень ценно при легочной патологии как первопричине ГПП.
Последствия ГПП
При хронических заболеваниях легочной системы действующие альвеолы замещаются фиброзной тканью, при этом площадь газообмена становится меньше. Нарушается и микроциркуляция, что ведет к повышению давления в малом круге крови. Предсердиям приходится активно сокращаться, что в конечном счете вызывает их гипертрофию.
Таким образом, осложнениями и последствиями ГПП становятся:
- расширение камер сердца;
- нарушение кровообращения сначала в малом, а затем и в большом круге;
- формирование легочного сердца;
- венозный застой и недостаточность сердечного клапана.
При отсутствии лечения могут развиваться сбои пульса и приступы сердечной недостаточности, что может привести и к летальному исходу.
Лечение
Нормализовать размеры предсердия и улучшить работу сердечной мышцы возможно только при условии лечения основного заболевания – причины патологии. Такое лечение всегда комплексное, монотерапия не имеет смысла.
При наличии легочной патологии это бронхорасширяющие (таблетки и ингаляторы), антибактериальная терапия при бактериальной этиологии нарушений, противовоспалительные препараты.
При бронхоэктазах применяют хирургическое лечение.
При пороках сердца лучшим выходом становится проведение корректирующих операций. После инфарктов и миокардитов необходимо предупреждение ремоделирования с помощью антигипоксантных и кардиопротекторных препаратов.
Показаны антигипоксанты: “Актовегин”, “Милдронат”, “Мексидол” и “Предуктал”. Кардиопротекторы: АПФ или антагонисты рецепторов к ангиотензину II (АРА II). Они могут реально замедлить наступление хронической сердечной недостаточности. Чаще других назначают “Эналаприл”, “Квадроприл”, “Периндоприл” и др.
Обязательны нитронги, бета-блокаторы (“Метопролол”, “Бисопролол”, “Небивалол” и др.), ингибиторы АПФ, антиагреганты, препятствующие появлению тромбов, статины, приводящие в норму количество холестерина.
Также в лечении применяют гликозиды (по показаниям) и антиаритмики, средства, улучшающие обменные процессы в мышце сердца. Судя по отзывам, хорошие результаты получены при назначении рибоксина.
Предотвращение рецидивов
Если медикаментозная терапия – прерогатива врача, большая ответственность возлагается и на самого пациента. Без его участия усилия медиков не будут давать результата.
Человек обязательно должен пересмотреть свой образ жизни: отказаться от курения и спиртного, наладить правильное питание, исключить гиподинамию, придерживаться режима дня, проявлять умеренную физическую активность, нормализовать массу тела.
Если патологии сердечно-сосудистой и легочной системы переходят в хронический разряд, излечиться от них полностью нельзя.
Улучшить состояние можно только предотвращением обострений этих патологий. Тогда нагрузка на сердечную систему уменьшается.
Гпп и беременность
Во время беременности в организме происходят колоссальные изменения не только в плане гормонального баланса, но и в функционировании внутренних органов.
Сложная ситуация возникает при диагностировании перегрузки правого предсердия при беременности, считающейся в данной ситуации экстрагенитальным заболеванием.
Диагноз нужно не только установить, но и определить способность женщины к вынашиванию плода и родам.
Лучшим вариантом является, конечно, диагностика патологий сердца еще до зачатия, но такое бывает не всегда. Чаще всего беременные с патологиями сердца госпитализируются в период гестации трижды, делается это для контроля состояния в динамике.
При первом помещении в больницу исследуется порок, определяется активность процесса и оценивается работа кровообращения с учетом вопроса о возможном прерывании беременности.
Повторная госпитализация нужна потому, что физиологическое напряжение организма для поддержания работы мышцы сердца у женщины достигает пика. Третья госпитализация помогает врачам выбрать способ родоразрешения.
Профилактические мероприятия
Профилактика гипертрофии правого предсердия начинается с пересмотра жизненного уклада, который подразумевает правильное сбалансированное питание и рациональный режим труда и отдыха.
Если вы не профессиональный спортсмен и вам не обязательны олимпийские медали, не проявляйте упертого фанатизма в занятиях спортом. Это изнуряет организм и истощает сердце. Давление в системе кровообращения повышается, и гипертрофия не заставит себя долго ждать.
Вполне достаточно ежедневных прогулок по часу в день, плавания, езды на велосипеде.
Другая проблема – в исключении стрессов. Они также очень негативно сказываются на работе сердца и всего организма в целом. В решении задачи могут помочь йога, медитация, релаксация.
Источник: https://FB.ru/article/397136/peregruzka-pravogo-predserdiya-priznaki-prichinyi-metodyi-lecheniya-otzyivyi
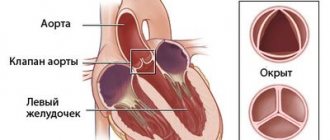
Что такое гипертрофия левого желудочка сердца
Гипертрофия сердца, или, по-другому, гипертрофическая кардиомиопатия – это утолщение стенки левого желудочка сердца, которое приводит к сбоям в работе аортального клапана. Проблема распространена среди больных гипертонической болезнью, так же спортсменов, людей, ведущих малоподвижный образ жизни, зависимых от алкоголя и тех, кто перенял склонность к патологии по наследству.
Гипертония миокарда левых желудочков сердца относится к классу 9 по шкале МКБ 10, вместе с другими болезнями системы кровообращения. Эта патология в основном является синдромом других сердечных болезней, косвенные признаки которых проявляет. Чтобы не допустить возможных проблем в будущем, необходимо интенсивно лечить гипертрофированный орган своевременно, сразу после обнаружения патологий.
Степени гипертрофии левого желудочка
В зависимости от признаков ГЛЖ и размеров деформированной мышечной ткани, можно выделить несколько стадий развития болезни:
Умеренная гипертрофия левого желудочка (ГЛЖ) возникает как следствие гипертонии или других болезней сердца. Это незначительное на первый взгляд увеличение сигнализирует о перегрузке сердца и о том, что риск заболеваний миокарда (инфаркт, инсульт) для больного возрастает. Зачастую протекает без всяких признаков, обнаруживается только при анализе ЭКГ. Если увеличен левый желудочек – лечиться необходимо при помощи специалистов, лучше всего – стационарно.
Выраженная ГЛЖ характеризуется дистрофическими изменениями, при которых митральный клапан расположен близко к поверхности перегородки и мешает потоку крови, вызывает чрезмерное напряжение мышцы и нагрузку на левый желудочек.
Классификация по типам гипертрофии
В зависимости от причинных факторов и варианта анатомических изменений в левой части сердца выделяют следующие типы патологии:
- Бессимптомный синдром гипертрофии в левом желудочке, выявляемый только на ЭКГ;
- Концентрическая гипертрофия миокарда левого желудочка;
- Эксцентрическая гипертрофия левого желудочка;
— с увеличением полости;
— без изменения размеров камеры левого желудочка;
- Асимметрическая форма утолщения сердечной мышцы.
Общее увеличение размеров сердца зависит от расширения желудочков и предсердий. При любом варианте уменьшения просвета аорты (стенозирование на фоне порока или при атеросклерозе) возрастает нагрузка на левый желудочек, мышца которого должна усиленно работать, чтобы прокачать скапливающуюся кровь в сосудистую систему.
В этой ситуации происходит эксцентрическое расширение кардиальной полости. Концентрическая гипертрофия левого желудочка, возникающая при гипертонии, обусловлена выраженной систолической нагрузкой при сокращении: сердечная мышца утолщается за счет усиленной работы, а не на фоне расширения сердечных камер.
Первый вариант кардиальных изменений бессимптомен и типичен у спортсменов, у тяжело работающих людей. При других видах патологии симптомы и признаки будут обязательно.
Увеличение левого желудочка сердца – причины
Причины гипертрофии левого желудочка сердца могут быть разнообразны, среди них как хронические, так и приобретенные заболевания разных отделов организма:
- гипертония;
- ожирение: очень опасно развитие недуга у маленьких детей, имеющих лишний вес;
- ишемия;
- сахарный диабет;
- аритмия, атеросклероз;
- частые чрезмерные физические нагрузки;
- алкоголизм, курение;
- высокое артериальное давление;
- заболевания легких;
- аортальный стеноз;
- нарушения в работе митрального клапана;
- стресс, психологические заболевания, нервное истощение.
Развитие организма у ребенка может протекать с нарушением процессов реполяризации миокарда и как следствие – увеличением стенок желудочка. Если такая ситуация возникла, её необходимо предотвратить, а в дальнейшем наблюдать стационарно на протяжении взросления и не допускать прогрессирования. Постоянные занятия спортом могут естественным путем привести к расширению сердца, в то время как работа, связанная с поднятием тяжестей является потенциальной угрозой систолической перегрузки, поэтому следует нормировать свою физическую активность и следить за здоровьем.
Еще одной косвенной причиной считается нарушение сна, при котором человек прекращает дышать на короткий период времени. Может наблюдаться у женщин во время климакса или у пожилых людей и влечет за собой такие последствия, как расширение диаметра сосудов сердца, рост перегородки и стенок сердечных отделов, повышение артериального давления, аритмия.
Лечение считается успешным, если:
- уменьшается обструкция на выходе из левого желудочка
- растет продолжительность жизни пациента
- не развиваются нарушения ритма, обмороки, стенокардия
- не прогрессирует сердечная недостаточность
- улучшается качество жизни.
Таким образом, гипертрофия левого желудочка должна быть как можно раньше заподозрена, диагностирована и скорректирована. Это поможет избежать тяжелых осложнений со снижением качества жизни и внезапной смерти.
Хорошо ,что есть такие разъяснительные статьи для людей всех профессий . Это дает расширенное представление о своем недуге и вовремя спохватиться , чтобы попытаться востановить свое здоровье. Спасибо.
Спасибо. Важная и понятная информация, которую не получить у врача поликлиники
я проходила диспансеризацию. прошла ЭКГ. там написано . гипертрофия левого желудочка. пошла к терапевту. она посмотрела кардиограмму. и сказала с сердцем все нормально. и все на этом. у меня гипертония 2 стадии . риск 2. давление бывает 180 на 105. по разному. пульс 100 . бывает меньше .больше. гипертония давно. лет с 30. не спросила . что пьете или не пьете. без разницы. вот сама себе назначила атенолол в дозировке 50 мг и эналаприл в дозировке 20 мг. с утра один раз долбану и все.давление падает . пульс тоже живу.
Самое важное сейчас это найти как говорят своего врача. Врачи тоже бывают очень даже разные, хотя конечно они сейчас далеко не такие какие были в СССР. И тем не менее походом к одному или двум врачам не успокаивайтесь и вы обязательно найдете внимательного чуткого понимающего врача. который назначит вам соответствующее лечение. По своему опыту скажу, хуже самолечения нет ничего.
Здравствуйте, Анна! У меня такие же параметры состояния ССС. Вы утром обе таблетки или чередуете по графику? Буду очень признателен за консультацию.
Спасибо за грамотную и развёрнутую статью
Спасибо за исчерпывающую информацию. Бросаю курить…
Огромное спасибо за статью,действительно в поликлиннике даже не смотрят ,все в соответствии с возрастом, а разве нельзя к моему лечению (ЛОЗАП+ Таблетка утром и Конкор 5мг добавить эти же сартаны, может масса ЛЖ и уменьшится(у меня145) а мне ведь только 51год.Если можно то напишите в личку с какой дозировки их принимать начинать Вот результат ЭКГ от 15.09.2017 Нерегулярность ритма5% частота жс 90-92 удара в минуту нормальное положение ЭО, нагрузка на левый желудочек(индекс массы ЛЖ145,при норме110) Изменение миокарда в нижней части.Спасибо.
здравствуйте анна у меня диагностировали гипертония 2 стадии . риск 2. и гипертрофия левого желудочка.назначили вот такие лекарства бисопролол 5 мг 1 раз утром эналаприл 5мг 2 раза в день АСК 100мг 1 раз вечером после еды и аторвастотин 20мг 1 раз вечером попробуйте и вы должно стать полегче намного
И у нас участковый врач такой в Москве(Митино).Нужен был осмотр для поездки в санаторий. Первый раз в жизни пошла в нашу поликлинику. Все автоматизировано, везде автоматы, запись, а врач даже смотреть и слушать не хочет пациента. Раньше писали в карте, теперь пишет в компьютере, разговаривает грубо, отрывисто.СМС мне тут же приходят во время приема-там перечисление анализов, которые врач в компьютере пишет. Вот и весь приём. Начинается хождение по анализам и специалистам. Они тоже равнодушны и холодны. Держат дистанцию. Зато так веселы, когда болтают между собой! Наговориться не могут. Пациенты ждут терпеливо. Ничего не меняется… Слава Богу, что лет 15 регулярно наблюдаюсь у к.м.н. Доктора- гомеопата. Поэтому нет особых заболеваний. Он смотрит прибором, использует компьютерные программы, точно подбирает препарат, который сейчас нужен.Сразу же сообщает какой у меня сахар, не грозит ли онкология, каких микроэлементов не хватает и так далее. Все анализы, состояние всех органов просматривает за 20 минут и рассказывает о состоянии и перспективах работы всего организма. Поэтому, кто лечится у хороших гомеопатов, никогда не пойдёт к обычным врачам. Там очень часто унижают твоё человеческое достоинство, ведут себя высокомерно врачи. И спорить о гомеопатии пациенты не хотят, поддерживают своё здоровье и все. Если бы российские врачи вели себя милосердно…А пока-надо иметь здоровье, чтобы пройти все анализы в наших поликлиниках. Где уж с этим справиться больному человеку, да ещё сердечнику! Не дай-то Бог заболеть в России.
Признаки гипертрофии левого желудочка
Симптомы кардиомиопатии не всегда очевидны, часто люди не подозревают о наличии проблемы. Если во время беременности плод развивался неправильно, возможно наличие врожденного порока и гипертрофия левых отделов сердца. Такие случаи необходимо наблюдать с рождения и не допускать осложнений. Но если в работе сердца происходят периодические перебои и человек чувствует какие-либо из этих признаков, возможно, стенки желудочка не в порядке. Симптоматика этой проблемы такова:
- затрудненное дыхание;
- слабость, утомляемость;
- боли в груди;
- низкий пульс;
- отечность лица во второй половине дня;
- нарушенный сон: бессонница или излишняя сонливость;
- головная боль.
{SOURCE}
Что значит когда у человека давление 170 на 80, что делать?
Высокое кровяное давление является проблемой многих гипертоников, поскольку может привести к негативным последствиям. Опасность представляет давление 170 на 80, при увеличенном верхнем показателе. Возрастая более 120 мм. рт. ст., оно несет необратимые изменения в сердечной и сосудистой системах, а также головном мозге.
При увеличении только систолического давления, когда нижнее остается в пределах нормы, говорят об изолированной систолической гипертензии (ИСГ).
Описание
Многие задаются вопросом о том, когда тонометр показывает давление 170 на 80, что значит это и какие результаты могут наблюдаться. В этом случае речь идет об одной из форм гипертонии, что ведет к увеличению систолического давления больше 140 мм. рт. ст., при этом нижнее не повышается, находится в норме или немного снижено.
При изолированной систолической гипертензии любой человек, независимо от возраста и пола, имеет плохое самочувствие, он изнеможен и ощущает страх смерти.
Эпидемиология
У одной трети людей с гипертонией наблюдается ИСГ. В 25% случаев данная патология развивается у взрослых людей, которым больше сорока лет, у молодых она встречается только в 3%.
Распространенность заболевания повышается с возрастом, у больных, которым больше шестидесяти лет, недуг встречается у 40%. В медицинской практике установлено, что изолированная систолическая гипертензия повышает риск наступления летального исхода на 51%.
Причины
Износ сосудов является одним из главных механизмов развития гипертонии, данный недуг чаще всего наблюдается у лиц преклонного возраста. С увеличением прожитых лет уменьшается растяжимость артерий, в них оседает кальций и развивается атеросклероз, что ведет к ухудшению их реакции на колебание давления по верхнему показателю.
Также появление ИСГ вызывает замедление кровотока в результате замедления выброса крови сердцем. Отвечая на вопрос о том, когда наблюдается давление 170 на 80, почему большой разрыв, медики отмечают, что такая большая разница говорит о критической патологии сердечно-сосудистой системы.
У молодых людей появление заболевания провоцирует чрезмерное употребление алкоголя и никотина, жирной и соленой пищи. Также на увеличение кровяного давления влияет наличие таких болезней, как сахарный диабет, анемия, порок сердца, опухоли почек и надпочечников, инсульт, длительные стрессы и прочее.
Медики выделяют следующие наиболее распространенные причины недуга:
- Гормональные нарушения;
- Последствия сахарного диабета;
- Сильный стресс;
- Нарушения в работе эндокринной и сердечно-сосудистой систем;
- Ожирение;
- Травмы головы;
- Вредные привычки;
- Прием медикаментов длительный период времени;
- Высокая физическая активность на фоне повышенного давления.
Формы патологии
Существует несколько форм данного заболевания:
- Медикаментозная форма, характеризующаяся ростом верхнего показателя давления из-за длительного приема стероидных гормонов или средств контрацепции.
- Первичная (эссенциальная), что развивается по непонятным причинам, передается недуг по наследству.
- Вторичная (симптоматическая) ИСГ, развивающаяся на фоне патологий головного мозга, почек, надпочечников и прочего.
- Ложная ИСГ, которая наблюдается у людей, что боятся врачей.
- Ортостатическая ИСГ, возникающая в результате травмирования головы и в частых случаях является временной.
Симптомы и признаки
Самым частым признаком заболевания является боль в области головы, которая сопровождается появлением точек перед глазами и головокружением. У представительниц слабого пола часто присутствуют обмороки, тошнота, отмечаются боли в области сердца, уменьшение работоспособности, слабость, невозможность выполнения физических нагрузок.
У представителей сильного пола заболевание прогрессирует быстрее из-за наличия пагубных привычек. У старых людей нередко наблюдается так называемая ночная гипертензия, которая может указывать на развитие инсульта или инфаркта.
К наиболее распространенным признакам патологии, которые наблюдаются у всех больных, относят:
- Болевой синдром в области головы;
- Жар и покраснение лица;
- Повышение пульса;
- Наличие шума в ушах;
- Сильное сердцебиение.
Осложнения
В пожилом возрасте риск развития осложнений и негативных последствий недуга возрастает. Высокое верхнее давление может привести к гипертоническому кризу, инсульту, инфаркту или иным тяжелым патологиям, что могут закончиться смертью.
Если не реагировать на проявления заболевания, не принять соответствующие меры, то возникает высокая вероятность разрыва сосуда в головном мозге, кровоизлияние в его полость.
Диагностика
Диагноз ставится тогда, когда у человека наблюдается давление 140/90 мм. рт. ст. длительный период времени. Врач назначает обследования доля выявления причин патологии. Больному необходимо сделать анализ крови и на гормоны щитовидной железы, пройти УЗИ почек и сердца, ЭКГ, липидограмму.
Лечение
Когда давление 170 на 80, что делать подскажут медики. Лечение. Прежде всего, направлено на снижение риска развития осложнений. Для этого врач назначает больному медикаментозные препараты и диету в индивидуальном порядке. Рекомендуется забыть о вредных привычках, убрать лишний вес, проводить пешие прогулки, избегать стрессов.
Врачи в частых случаях назначают больным диуретики, которые способствуют снижению ударного объема сердца, а также бета-адреноблокаторы для предотвращения осложнений со стороны сердечно-сосудистой системы.
Также используют для лечения антагонисты кальция, действие которых направлено на расслабление сосудов и прекращение их спазмов. При наличии сахарного диабета медики выписывают ингибиторы АПФ. Препараты, которые назначает врач, пьют каждый день.
Народная медицина
При данной патологии рекомендуется употреблять вместе с медикаментами следующее:
- Соки свеклы, красной и черноплодной рябины;
- Настои из пустырника, валерианы и боярышника;
- Чесночный сок;
- Шелковицу, смородину и клюкву;
- Свежие овощи и фрукты.