О чем говорит нормосистолия?
Под нормосистолией понимают синусовый сердечный ритм, сопровождающийся нормальной частотой сердечных сокращений — от 55-60 до 80-90 в минуту. Именно эта частота сердцебиения позволяет сердечной мышце работать без повышенной нагрузки на миокард, в то же время обеспечивая необходимый сердечны выброс, обеспечивающий кровью внутренние органы.
Другими словами, общеупотребимый термин «синусовый ритм, нормосистолия» в протоколе ЭКГ свидетельствует о том, что сердце работает правильно, а результат обследования — хороший.
Брадисистолия и тахисистолия в свою очередь говорят о замедлении и ускорении ритма сердца соответственно. Об этих отклонениях на ЭКГ читайте в отдельных материалах — брадисистолия, тахисистолия.
Нормальный сердечный ритм
Понятие нормосистолии обычно также обозначает тот факт, что электрические сигналы, способствующие последовательному электрическому возбуждению всех отделов сердца, генерируются в синусовом узле, который в норме является водителем ритма 1-го порядка. Во всех других случаях говорят о миграции водителя ритма или о несинусовом ритме. Данные процессы объединены понятием нарушения сердечного ритма, или аритмии.
Поэтому обычно в заключении ЭКГ помимо характеристики частоты сердечных сокращений (ЧСС) на первом месте стоит упоминание о том, синусовый ритм у пациента или нет. Если же пациент в протоколе видит термин «нормосистолия», то скорее всего это означает, что у него не только правильный, нормальный по частоте ритм сердца, но и синусовый — то есть исходит из синусового узла, как должно быть в норме. (Тем не менее встречаются формулировки «нормосистолия» при ровном по ЧСС, но несинусовом ритме — об этом в конце статьи).
Профилактика приступов тахисистолии
Большое значение при ишемической кардиомиопатии имеет проблема профилактики приступов тахисистолии. Заранее трудно предсказать, какой из препаратов может оказаться эффективным. При необходимости длительного приема препаратов приходится считаться с их побочным действием. Поэтому преимущество приобретают препараты, отрицательное влияние которых на сократительную функцию миокарда и проводимость, а также другие побочные действия минимальны.
Чувствительность к препарату может оказаться разной при одном и том же типе аритмий. Наша сотрудница Т. Г. Гомзякова (1972), лечившая амбулаторно большую группу больных с упорными приступами тахисистолии, прежде чем находила эффективное средство для каждого больного, в большинстве случаев испытывала последовательно от 3 до 5 препаратов. При этом у 75% больных удалось добиться урежения частоты приступов в 2 — 3 раза или их исчезновения. У половины больных эффект удерживался от года до 3 — 4 лет, у 1/5 — до года, у остальных — не меньше 2 месяцев.
Препараты калия, в частности хлорид калия (2,0 — 4,0 г в сутки) и панангин (по 2 таблетки 3 раза в день), чаще в сочетании с гликозидами удерживают синусовый ритм в тех случаях, когда пароксизмы трепетания и мерцания появились впервые или возникали до лечения редко и больные фактически не лечились.
Хинидин большинство больных получали до поступления под наблюдение клиники, и он оказался неэффективным либо прекратил свое действие. Из 11 больных, у которых лечение хинидином начиналось в нашей клинике (0,45 — 0,6 г в день), эффект отмечен только в одном случае, что не согласуется с данными других авторов об эффективности хинидина в этих случаях (И. М. Арригони, 1968). Быть может, это связано с особым упорством приступов у наших больных. В последнее время появились данные о большой перспективности применения для этой цели дурул хинидина.
Одним из самых перспективных препаратов для профилактики пароксизмальных тахисистолии, особенно мерцательной и суправентрикулярной, у больных ИБС является этмозин (карбазин). Его длительное применение (0,05 — 0,075 г в день) не дает практически побочных действий, а успех достигается в 50% всех случаев. Новокаинамид (1,5 — 2,0 г в сутки) эффективен только при желудочковых тахисистолиях примерно у 1/4 больных. При этом же типе аритмии в части случаев эффективными оказались антитиреоидные препараты.
β-Адреноблокаторы всегда в сочетании с гликозидами (обычно обзидан по 0,04 — 0,06 г в сутки) дали профилактический эффект лишь в части случаев мерцательной и суправентрикулярной тахикардии. В ряде случаев при суправентрикулярных тахикардиях был получен очень убедительный эффект от изоптина и ритмодана, а при желудочковой тахисистолии — от аймалина.
«Ишемическая болезнь сердца», под ред. И.Е.Ганелиной
Распространенные отклонения от нормы (бради- и тахисистолия)
Иногда в заключении ЭКГ может фигурировать сочетание нормосистолии и нерегулярного синусового ри. Последний может встречаться, к примеру, при дыхательной, или синусовой аритмии. В этом случае ритм исходит из синусового узла (как и должно быть в норме), но имеются незначительные функциональные колебания частоты сердечных сокращений, обусловленные фазами вдоха и выдоха (в норме на вдохе сердцебиение чуть ускоряется, на выдохе — чуть замедляется). Поэтому если пациент видит заключение о нормосистолии с нерегулярным, но синусовым ритмом, ему нет смысла паниковать.
В случае, когда у пациента регистрируются учащение или замедление сердечного ритма, врач описывает это, как тахикардию или брадикардию. Но иногда он может написать о тахисистолии или брадисистолии, что дословно означает частые или редкие сердечные сокращения, соответственно. В данном контексте (при условии синусового ри и «систолия» являются синонимами.
Опять же, тахисистолия и брадисистолия могут встречаться как у абсолютно здорового человека, так и при различных заболеваниях сердца или других органов. Здесь всё зависит от других нюансов, полученных по ЭКГ. Но если у человека регистрируется синусовый ритм со слегка замедленной ЧСС (не менее 50 в минуту) или учащенной (90-100) — особенно от волнения, то можно говорить о нормальных показателях.
Профилактика тахисистолии
Профилактика приступов тахисистолии имеет проблемы в значении ишемической кардиомиопатии, так как предсказать заранее эффективность того или иного препарата очень трудно. Во время длительного приема препарата нужно считаться с его побочными действиями. Именно из-за этого в преимуществе те препараты, у которых побочные действия являются минимальными.
Самым перспективным препаратом при профилактики приступов тахисистолии является «Этмозин». Так как при его длительном применении он практически не дает побочных действий и в тоже время успех при его применении достигается в 50 % всех выявленных случаях. Также в ряде случаев был получен убедительный эффект от «Ри и «Изотина».
Если вам был поставлен данный диагноз квалифицированным специалистом, то вам в первую очередь необходимо придерживаться всех его рекомендаций, для улучшения вашего здоровья. Кроме того, не стоит заниматься самолечение, ведь народная медицина может только усугубить состояние здоровья. После диагностирования тахисистолии, необходимо постоянное наблюдение лечащего врача. При появлении новых симптомов необходимо обращаться за консультацией в медицинское учреждение, для избежания резкого ухудшения здоровья.
Нормосистолия при мерцательной аритмии
Из всех нарушений ритма только такой тип аритмии, как мерцание (фибрилляция) или трепетание предсердий подразделяется на нормо-, тахи- и брадисистолический варианты. В таком случае диагноз «фибрилляция предсердий, нормосистолия» говорит о патологии в виде аритмии, но с нормальной итоговой ЧСС.
При этом речь идёт как о постоянной форме мерцательной аритмии, когда человек длительное время (месяцы и годы) живёт с неправильным, или несинусовым ритмом, так и о пароксизмальной форме (пароксизм — приступ), когда несинусовый ритм возникает внезапно, и вполне может восстановиться самопроизвольно или при помощи медикаментозных препаратов. Критерии диагностики аналогичны таковым для нормо-, бради- и тахисистолии при синусовом ритме – от 60 до 80, менее 60 и более 80 ударов в минуту, соответственно.
При постоянной форме мерцательной аритмии обычно нормосистолия легче переносится пациентами в плане ощущения перебоев в работе сердца, так как брадисистолия чревата снижением сердечного выброса и обусловленными этим обмороками, а ЧСС при тахисистолии порой достигает 200 ударов в минуту, что может привести к тяжелым нарушениям кровообращения.
Нужно ли лечить нормосистолический вариант мерцательной аритмии?
Лечение пароксизмальной фибрилляции предсердий с нормосистолией строго обязательно, потому что пароксизм даже с нормальной частотой сердцебиения требует экстренного медикаментозного восстановления ритма. Обычно внутривенно вводятся такие препараты, как кордарон, новокаинамид, поляризующая смесь.
Пациент с нормосистолией при постоянной форме мерцательной аритмии должен принимать такие препараты, как дигоксин, аспирин для предотвращения тромбообразования, а иногда и варфарин с той же целью. К ритмоурежающей терапии при нормосистолии следует относиться предельно осторожно, так как метопролол, бисопролол, верапамил и подобные препараты могут спровоцировать значимое замедление ЧСС и вызвать брадикардию с потерей сознания.
В заключение следует еще раз сказать, что нормосистолия при правильном, синусовом ритме является признаком нормальной работы здорового сердца, поэтому данный термин свидетельствует только о том, что по конкретной ЭКГ все в порядке.
Источник: sosudinfo.ru
Сердечный ритм при аритмии
- 1 Почему меняется ритм сердца? 1.1 Виды аритмии
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Когда человек здоров и спокоен его сердечный ритм синусовый с ЧСС от 60 до 90 ударов в минуту. При этом организм способен быстро восстановить синусовый ритм и пульс при их нарушении. Если же нарушение сердечного ритма постоянно, а также есть другие неприятные симптомы, такие как одышка, головокружение, слабость, то это повод для беспокойства.
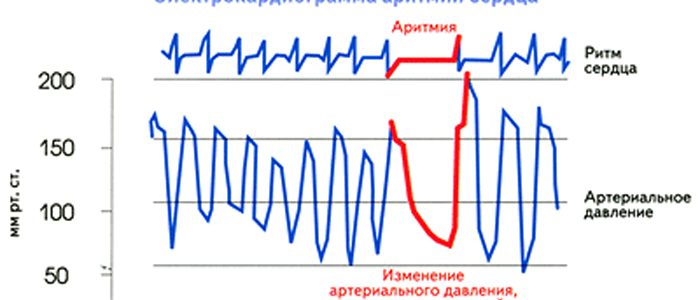
Почему меняется ритм сердца?
Патологически изменить характер сердцебиения могут:
- Кардиологические заболевания: ишемическая болезнь;
- сердечная недостаточность;
- артериальная гипертония;
- миокардит;
- пороки сердца.
- нарушения работы нервной, эндокринной, пищеварительной систем;
Вернуться к оглавлению
Виды аритмии
Нарушение сердечного ритма возникает в том случае, когда электрические импульсы работают неправильно.
- Синусовая тахикардия — пульс до 160 уд./мин., синусовый рисунок сохраняется. Кратковременно может быть вызвана стрессом, крепким кофе, физической нагрузкой. При этом сердцебиение приходит в норму после прекращения действия данных факторов, а тахикардия не вызывает неприятных ощущений. В противном случае подозревают патологию.
- Синусовая брадикардия — ЧСС до 60 уд./мин., синусовый рисунок сохраняется. Редкий пульс нормальное состояние для спортсменов. Если же человек нетренирован, то брадикардия может быть вызвана заболеваниями щитовидной железы, печени, вирусами.
- Пароксизмальная желудочковая тахикардия — приступообразное учащение пульса до 170 уд./мин., тахикардия с нарушением синусового ритма. К этому виду аритмий относятся и экстрасистолия, трепетание желудочков, мерцательная аритмия.
- Атриовентрикулярная блокада — ЧСС падает до 20—40 ударов в минуту, человек ощущает сильную слабость, головокружение, близок к потере сознания.
Вернуться к оглавлению
Измерение сердечного ритма при аритмии
Диагностировать аритмию можно при проведении ЭКГ (электрокардиограммы). При этом анализируется ряд специальных параметров, а также частота сердечного ритма. Частоту сердцебиения можно также измерить самостоятельно. Нужно найти пульсирующую артерию на внутренней стороне запястья либо на шее под челюстью, и сосчитать пульсирование за 15 секунд, а затем умножить это значение на 4. Если пульсирование неравномерно, то лучше проводить измерение в течение минуты. Более сложный и точный метод измерения такой: включить секундомер, отсчитать 15 ударов пульса, выключить секундомер и разделить 900 на полученное на секундомере количество секунд.
на
Вернуться к оглавлению
Как восстановить ритм сердца?
Так как синусовая аритмия не самостоятельное заболевание, а симптом, то необходимо воздействовать на приводящее к аритмии заболевание. Чтобы восстановить ритм сердца при аритмиях применяются антиаритмические препараты («Амиадорон», «Ритмонорм», гликозиды, бета-блокаторы). При мерцательной аритмии используются статины, ингибиторы ангиотензинпревращающего фермента. Все они имеют нежелательные побочные эффекты, поэтому должны применяться по назначению и под наблюдением врача. Для стабилизации сердцебиения используется специальный медицинский прибор электрокардиостимулятор. Реабилитация при таких нарушениях работы сердца также включает в себя дыхательные упражнения, соблюдение диеты, отказ от вредных привычек, нормализацию психоэмоционального состояния.
на
Комментарий
Псевдоним
Характеристика понятия
Что такое тахисистолия? Это понятие происходит от двух слов — «тахи» (быстро) и «систола» (сокращение). Таким образом, тахисистолия — это ускорение сердечных сокращений. Нормальная частота сердечного ритма находится в пределах 60-80 сокращений в минуту. Все, что больше 80, называется тахиаритмией.
Эти нарушения являются достаточно распространенными в кардиологии.
Выделяют следующие формы тахисистолии:
- синусовая тахикардия;
- предсердная тахикардия, фибрилляция и мерцание;
- желудочковая тахикардия и фибрилляция.
Каждое состояние имеет свои проявления.
Синусовая тахикардия
Это состояние не считается болезнью, оно не несёт угрозы жизни. При синусовой тахикардии частота сокращений сердца превышает 100 в минуту.
Различают два типа СТ:
- Физиологическая. Появляется при выраженном эмоциональном волнении, физическом напряжении, употреблении больших доз никотина и кофеина. Физиологическая тахикардия отмечается у маленьких детей, спортсменов.
- Патологическая. Обусловлена некоторыми заболеваниями — анемия, лихорадка, тиреотоксикоз, сердечная недостаточность.
Симптомы синусовой тахикардии редко бывают выраженными. Человека может беспокоить ощущение учащенного сердцебиения, перебои в работе сердца, головокружение, одышка.
Диагностируется синусовая тахикардия при аускультации, либо на электрокардиограмме. При физиологической форме требуется отказ от провоцирующих факторов, приём седативных средств. При патологической форме проводится лечение основного заболевания.
Наджелудочковые тахикардии
Эти состояния связаны с учащенным сокращением предсердий. Выделяют несколько форм патологии.
Таблица. Характеристика предсердных тахикардий:
| Форма | Симптомы | Инструкция по лечению |
| Пароксизмальная тахикардия — наблюдаются регулярные сокращения с частотой 150-230 в минуту | Начинается и прекращается внезапно. Человек жалуется на приступ учащенного сердцебиения, резкую слабость. Может наблюдаться снижение давления, при значительной гипотонии развивается острая сердечная недостаточность | Прекратить приступ можно, вызвав рвоту или кашель, вдохом с натуживанием, массажем межключичной ямки. Из препаратов применяется аденозин или верапамил внутривенно |
| Многофокусная предсердная тахикардия — появление трёх и более идущих подряд экстрасистол | Обычно больными не ощущается, многочисленные экстрасистолы могут вызывать слабость и головокружение | Применяется верапамил внутривенно |
| АВ-узловая тахикардия — учащение сокращений предсердий до 130 в минуту | Проявляется головокружением. Обычно возникает при интоксикации гликозидами, инфаркте, операции на сердце | Специфического лечения не требует |
Данные заболевания также не являются опасными для жизни. Для диагностики применяется электрокардиограмма или Холтеровское мониторирование, где регистрируются приступы учащения сокращений.
Фибрилляция предсердий
Это некоординированное сокращение мышечных волокон предсердий, при котором частота сердцебиения достигает 700 ударов в минуту.
Существует две формы фибрилляции:
- пароксизмальная — продолжается не более двух суток;
- хроническая — длится более двух суток.
Предсердная фибрилляция регистрируется у 0,5% населения, но среди людей старше 65 лет встречается уже у 5%.
Причины
У 30% населения наблюдается идиопатическая форма заболевания, то есть не имеющая видимых причин возникновения.
У остальных патология развивается на фоне сердечных и экстракардиальных заболеваний:
- инфаркт;
- перикардит или миокардит;
- операции на сердце;
- сердечные пороки;
- гипертония;
- кардиомиопатии;
- алкоголизм;
- тиреотоксикоз;
- ТЭЛА;
- электротравма;
- пневмония.
Чаще патология развивается на фоне сердечных заболеваний. В сердечной ткани появляется множество очагов, которые генерируют электроимпульсы (фото). В результате происходит возбуждение и сокращение отдельных участков миокарда.
Проявления
Пациенты с фибрилляцией предсердий жалуются на повышенную утомляемость, головокружение, чувство учащенного сердцебиения, одышку, приступы потери сознания. У некоторых пациентов с фоновыми заболеваниями сердца усиливаются признаки сердечной недостаточности. Реже жалобы отсутствуют — бессимптомная форма.
Осмотр даёт характерные признаки основного заболевания. При аускультации регистрируется учащенное сердцебиение.
Диагностика
Диагноз подтверждается после проведения инструментальных исследований:
- ЭКГ. Отмечается отсутствие зубцов Р(нормальных сокращений предсердий), вместо них появляются специфические волны f. Наблюдается нерегулярный сердечный ритм.
- Холтеровское мониторирование. Проводится для определения количества приступов фибрилляции за сутки.
- УЗИ сердца. Выявляет заболевания сердца, даёт оценку функции желудочков, обнаруживает внутрисердечные тромбы.
Для исключения тиреотоксикоза как причины фибрилляции исследуют содержание гормонов щитовидной железы в крови.
Лечебные мероприятия
Цели лечения предсердной фибрилляции:
- восстановление нормального ритма;
- предотвращение пароксизмов фибрилляции;
- предотвращение осложнений, в первую очередь тромбоэмболических.
При выраженном срыве ритма проводится экстренная дефибрилляция.
Восстановление нормального ритма способствует улучшению общего самочувствия пациента, снижает риск тромбоэмболических осложнений. Для этого используют антиаритмические средства первого класса — Пропафенон или Амиодарон. Вводят препараты перорально или внутривенно. При хронической фибрилляции на постоянный приём назначают антикоагулянты.
Хирургическое лечение показано при неэффективности консервативных методов. Оно заключается в разрушении АВ-соединения радионожом, постановке искусственного водителя ритма.
Что Такое Тахисистолия: Причины, Симптомы, Методы Лечения
Тахисистолия — это собирательное понятие, применяемое для обозначения нарушений сердечного ритма в сторону его учащения. Тахисистолия включает несколько патологий, сопровождающихся ускоренным сокращением предсердий или желудочков. Некоторые из них протекают относительно легко, некоторые представляют угрозу для жизни.
Тахисистолией называют разновидность аритмии
Характеристика понятия
Что такое тахисистолия? Это понятие происходит от двух слов — «тахи» (быстро) и «систола» (сокращение). Таким образом, тахисистолия — это ускорение сердечных сокращений. Нормальная частота сердечного ритма находится в пределах 60-80 сокращений в минуту. Все, что больше 80, называется тахиаритмией.
Эти нарушения являются достаточно распространенными в кардиологии.
Выделяют следующие формы тахисистолии:
- синусовая тахикардия;
- предсердная тахикардия, фибрилляция и мерцание;
- желудочковая тахикардия и фибрилляция.
Каждое состояние имеет свои проявления.
Синусовая тахикардия
Это состояние не считается болезнью, оно не несёт угрозы жизни. При синусовой тахикардии частота сокращений сердца превышает 100 в минуту.
Различают два типа СТ:
- Физиологическая. Появляется при выраженном эмоциональном волнении, физическом напряжении, употреблении больших доз никотина и кофеина. Физиологическая тахикардия отмечается у маленьких детей, спортсменов.
- Патологическая. Обусловлена некоторыми заболеваниями — анемия, лихорадка, тиреотоксикоз, сердечная недостаточность.
Симптомы синусовой тахикардии редко бывают выраженными. Человека может беспокоить ощущение учащенного сердцебиения, перебои в работе сердца, головокружение, одышка.
Диагностируется синусовая тахикардия при аускультации, либо на электрокардиограмме. При физиологической форме требуется отказ от провоцирующих факторов, приём седативных средств. При патологической форме проводится лечение основного заболевания.
Синусовая тахикардия является нормой для новорожденных детей
Наджелудочковые тахикардии
Эти состояния связаны с учащенным сокращением предсердий. Выделяют несколько форм патологии.
Таблица. Характеристика предсердных тахикардий:
| Форма | Симптомы | Инструкция по лечению |
| Пароксизмальная тахикардия — наблюдаются регулярные сокращения с частотой 150-230 в минуту | Начинается и прекращается внезапно. Человек жалуется на приступ учащенного сердцебиения, резкую слабость. Может наблюдаться снижение давления, при значительной гипотонии развивается острая сердечная недостаточность | Прекратить приступ можно, вызвав рвоту или кашель, вдохом с натуживанием, массажем межключичной ямки. Из препаратов применяется аденозин или верапамил внутривенно |
| Многофокусная предсердная тахикардия — появление трёх и более идущих подряд экстрасистол | Обычно больными не ощущается, многочисленные экстрасистолы могут вызывать слабость и головокружение | Применяется верапамил внутривенно |
| АВ-узловая тахикардия — учащение сокращений предсердий до 130 в минуту | Проявляется головокружением. Обычно возникает при интоксикации гликозидами, инфаркте, операции на сердце | Специфического лечения не требует |
Данные заболевания также не являются опасными для жизни. Для диагностики применяется электрокардиограмма или Холтеровское мониторирование, где регистрируются приступы учащения сокращений.
Фибрилляция предсердий
Это некоординированное сокращение мышечных волокон предсердий, при котором частота сердцебиения достигает 700 ударов в минуту.
Существует две формы фибрилляции:
- пароксизмальная — продолжается не более двух суток;
- хроническая — длится более двух суток.
Предсердная фибрилляция регистрируется у 0,5% населения, но среди людей старше 65 лет встречается уже у 5%.
Причины
У 30% населения наблюдается идиопатическая форма заболевания, то есть не имеющая видимых причин возникновения.
У остальных патология развивается на фоне сердечных и экстракардиальных заболеваний:
- инфаркт;
- перикардит или миокардит;
- операции на сердце;
- сердечные пороки;
- гипертония;
- кардиомиопатии;
- алкоголизм;
- тиреотоксикоз;
- ТЭЛА;
- электротравма;
- пневмония.
Чаще патология развивается на фоне сердечных заболеваний. В сердечной ткани появляется множество очагов, которые генерируют электроимпульсы . В результате происходит возбуждение и сокращение отдельных участков миокарда.
Механизм развития фибрилляции предсердия
Проявления
Пациенты с фибрилляцией предсердий жалуются на повышенную утомляемость, головокружение, чувство учащенного сердцебиения, одышку, приступы потери сознания. У некоторых пациентов с фоновыми заболеваниями сердца усиливаются признаки сердечной недостаточности. Реже жалобы отсутствуют — бессимптомная форма.
Осмотр даёт характерные признаки основного заболевания. При аускультации регистрируется учащенное сердцебиение.
Диагностика
Диагноз подтверждается после проведения инструментальных исследований:
- ЭКГ. Отмечается отсутствие зубцов Р(нормальных сокращений предсердий), вместо них появляются специфические волны f. Наблюдается нерегулярный сердечный ритм.
- Холтеровское мониторирование. Проводится для определения количества приступов фибрилляции за сутки.
- УЗИ сердца. Выявляет заболевания сердца, даёт оценку функции желудочков, обнаруживает внутрисердечные тромбы.
Для исключения тиреотоксикоза как причины фибрилляции исследуют содержание гормонов щитовидной железы в крови.
Лечебные мероприятия
Цели лечения предсердной фибрилляции:
- восстановление нормального ритма;
- предотвращение пароксизмов фибрилляции;
- предотвращение осложнений, в первую очередь тромбоэмболических.
При выраженном срыве ритма проводится экстренная дефибрилляция.
Восстановление нормального ритма способствует улучшению общего самочувствия пациента, снижает риск тромбоэмболических осложнений. Для этого используют антиаритмические средства первого класса — Пропафенон или Амиодарон. Вводят препараты перорально или внутривенно. При хронической фибрилляции на постоянный приём назначают антикоагулянты.
Хирургическое лечение показано при неэффективности консервативных методов. Оно заключается в разрушении АВ-соединения радионожом, постановке искусственного водителя ритма.
Трепетание предсердий
Это регулярное сокращение мышцы предсердия с частотой 250-300 в минуту. Наблюдается редко, так как является нестабильным состоянием, быстро переходящим в нормальный ритм или фибрилляцию. Бывает пароксизмальным или хроническим.
Причины и симптомы трепетания не отличаются от таковых при фибрилляции. На ЭКГ регистрируются пилообразные волны F на месте зубцов Р.
Лечение проводят аналогично фибрилляции.
Волны F при трепетании предсердий
Пароксизмальная желудочковая тахикардия
Это состояние, возникающее вследствие появления трёх и более желудочковых экстрасистол, следующих друг за другом.
Симптомы
Клиническая картина пароксизмальной тахикардии скудная. Пациент жалуется на головокружение, помутнение сознания. Объективно определяется снижение давления.
Лечение
В большинстве случаев состояние не требует специфического лечения. Стойкий приступ ЖТ купируется внутривенным введением лидокаина. Признаки нарушения гемодинамики требуют проведения дефибрилляции.
Фибрилляция и трепетание желудочков
Эти нарушения ритма характеризуются некоординированным сокращением желудочков с частотой 250-300 в минуту. На ЭКГ регистрируется как синусоидальная кривая. Приводит к остановке сердечной деятельности, клинической смерти.
Требуется экстренное проведение дефибрилляции, оказываются реанимационные мероприятия. Для профилактики данного состояния пациентам в область сердца устанавливают кардиовертер-дефибриллятор.
Тахисистолические нарушения ритма сердца — большая группа состояний, характеризующихся различными вариантами учащения сердцебиения. Некоторые из них безопасны для жизни, не вызывают никаких клинических проявлений. Часть аритмий являются жизнеугрожающими и требуют неотложного лечения.
Вопросы врачу
Добрый день. У меня диагностировали синусовую тахикардию. Врач сказал, что лечения на данный момент не требуется, достаточно вести здоровый образ жизни. Какие ограничения мне нужно ввести в образ жизни?
Михаил, 25 лет, Саратов
Добрый день, Михаил. Синусовая тахикардия является самой безобидной из всех тахисистолий. На самом деле, она практически никогда не требует специального лечения. Вам нужно отказаться от вредных привычек, не злоупотреблять крепким чаем и кофе. По возможности следует ограничить эмоциональные перегрузки, физическое перенапряжение.
Источник: https://Cardio-help.ru/serdechnyj-cikl/tahisistoliya-chto-eto-takoe-603
Пароксизмальная желудочковая тахикардия
Это состояние, возникающее вследствие появления трёх и более желудочковых экстрасистол, следующих друг за другом.
Причины
Выделяют идиопатическую форму, возникающую без видимых причин. В остальных случаях желудочковая тахикардия развивается на фоне каких-либо заболеваний сердца. Формирующийся в желудочке эктопический очаг вызывает его внеочередные сокращения.
Симптомы
Клиническая картина пароксизмальной тахикардии скудная. Пациент жалуется на головокружение, помутнение сознания. Объективно определяется снижение давления.
Диагностика
Желудочковая тахикардия определяется с помощью электрокардиограммы. Наблюдается деформация комплекса QRS (сокращение желудочка), наложение друг на друга предсердных и желудочковых комплексов.
Лечение
В большинстве случаев состояние не требует специфического лечения. Стойкий приступ ЖТ купируется внутривенным введением лидокаина. Признаки нарушения гемодинамики требуют проведения дефибрилляции.
Причины и механизм развития заболевания
Замедлить сердечные сокращения могут физиологические факторы. В этом случае симптомы не проявляются и лечение не требуется. Часто редкий пульс — признак опасной патологии.
Брадикардия способна появиться в результате влияния некоторых внешних воздействий. Например, при обморожении температура тела падает до уровня 35°C, что и приводит к снижению ЧСС. Такое понижение считают нормальным физиологическим проявлением, организм как бы защищается от негативного воздействия. ЧСС восстанавливается постепенно вместе с нормализацией температуры тела.
Брадикардия развивается на фоне кардиологических и эндокринных нарушений, заболеваний нервной системы и внутренних органов, а также в результате патологических процессов и приема некоторых медикаментов.
Кардиальные (связанные с заболеваниями сердца) и органические формы имеют следующие причины развития:
- инфаркт миокарда;
- эндокардит или миокардит;
- кардиосклероз;
- возрастные изменения в сердце;
- ишемическая болезнь сердца;
- неврозы с вегетативной дисфункцией;
- повышенное внутричерепное давление.
Все это ведет к нарушениям проводимости в миокарде или фиброзным и дегенеративным изменениям в синусовом узле, что впоследствии способствует снижению ЧСС.
Провоцируют брадикардию такие причины:
- инфекционные болезни (менингит, брюшной тиф, гепатит);
- длительный прием некоторых препаратов;
- депрессии и неврозы;
- анемия, гиповитаминоз;
- почечная и печеночная недостаточность;
- язвы ЖКТ, гастриты;
- эндокринные заболевания;
- отеки и опухоли головного мозга;
- изменения в работе надпочечников;
- нарушения в сердечно-сосудистой системе;
- алкогольная зависимость (алкоголизм);
- нарушение баланса кальция, калия и натрия в крови;
- неожиданный и сильный шок.
Фибрилляция и трепетание желудочков
Эти нарушения ритма характеризуются некоординированным сокращением желудочков с частотой 250-300 в минуту. На ЭКГ регистрируется как синусоидальная кривая. Приводит к остановке сердечной деятельности, клинической смерти.
Требуется экстренное проведение дефибрилляции, оказываются реанимационные мероприятия. Для профилактики данного состояния пациентам в область сердца устанавливают кардиовертер-дефибриллятор.
Тахисистолические нарушения ритма сердца — большая группа состояний, характеризующихся различными вариантами учащения сердцебиения. Некоторые из них безопасны для жизни, не вызывают никаких клинических проявлений. Часть аритмий являются жизнеугрожающими и требуют неотложного лечения.
Вопросы врачу
Добрый день. У меня диагностировали синусовую тахикардию. Врач сказал, что лечения на данный момент не требуется, достаточно вести здоровый образ жизни. Какие ограничения мне нужно ввести в образ жизни?
Михаил, 25 лет, Саратов
Добрый день, Михаил. Синусовая тахикардия является самой безобидной из всех тахисистолий. На самом деле, она практически никогда не требует специального лечения. Вам нужно отказаться от вредных привычек, не злоупотреблять крепким чаем и кофе. По возможности следует ограничить эмоциональные перегрузки, физическое перенапряжение.
Источник: Cardio-help.ru
Синусовый ритм: суть, отражение на ЭКГ, норма и отклонения, особенности
Синусовый ритм — один из важнейших показателей нормальной работы сердца, который говорит о том, что источник сокращений исходит из главного, синусового, узла органа. Этот параметр стоит в числе первых в заключении ЭКГ, а пациенты, прошедшие исследование, стремятся узнать, что он означает и стоит ли беспокоиться.
Сердце — главный орган, обеспечивающий кровью все органы и ткани, от его ритмичной и последовательной работы зависит степень оксигенации и функция всего организма. Для сокращения мышцы нужен толчок — импульс, исходящий из особых клеток проводящей системы. От того, откуда исходит этот сигнал и какова его частота, зависят характеристики ритма.
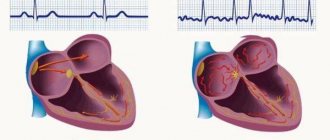
Синусовый узел (СУ) расположен под внутренней оболочкой правого предсердия, он прекрасно кровоснабжается, получая кровь непосредственно из венечных артерий, богато снабжен волокнами вегетативной нервной системы, оба отдела которой оказывают на него влияние, способствуя как увеличению, так и ослаблению частоты генерации импульсов.
Клетки синусового узла сгруппированы в пучки, они меньше, нежели обычные кардиомиоциты, имеют веретенообразную форму. Сократительная функция у них чрезвычайно слабая, но зато способность образовывать электрический импульс сродни нервным волокнам. Главный узел связан с атрио-вентрикулярным соединением, которому передает сигналы для дальнейшего возбуждения миокарда.
Синусовый узел называют главным водителем ритма, ведь именно он обеспечивает ту частоту сокращений сердца, которая дает органам адекватное кровоснабжение, поэтому сохранение регулярного синусового ритма чрезвычайно важно для оценки работы сердца при его поражениях.
СУ генерирует импульсы наибольшей частоты по сравнению с другими отделами проводящей системы, а затем передает их с высокой скоростью далее. Частота образования импульсов синусовым узлом лежит в пределах от 60 до 90 в минуту, что соответствует нормальной частоте биений сердца, когда они происходят за счет основного водителя ритма.
Электрокардиография — основной метод, позволяющий быстро и безболезненно определить, откуда сердце получает импульсы, какова их частота и ритмичность. ЭКГ прочно вошла в практику терапевтов и кардиологов благодаря доступности, простоте выполнения и высокой информативности.
Получив на руки результат электрокардиографии, каждый заглянет в заключение, оставленное там врачом. Первым из показателей и будет оценка ритма — синусовый, если исходит из главного узла, или несинусовый с указанием конкретного его источника (АВ-узел, ткани предсердий и т.п.). Так, к примеру, результат «ритм синусовый с ЧСС 75» беспокоить не должен, это норма, а если специалист пишет о несинусовом эктопическом ритме, учащении биений (тахикардии) или замедлении (брадикардии), то самое время отправляться на дообследование.
Также в заключении пациент может обнаружить информацию о положении ЭОС (электрической оси сердца). В норме оно может быть как вертикальным и полувертикальным, так и горизонтальным или полугоризонтальным, в зависимости от индивидуальных особенностей человека. Отклонения ЭОС влево или вправо, в свою очередь, обычно говорят об органической патологии сердца. Подробнее ЭОС и варианты её положения описаны в отдельной публикации.
Синусовый ритм в норме
Нередко пациенты, обнаружившие в заключении ЭКГ синусовый ритм, начинают волноваться, все ли в порядке, ведь термин не всем известен, а значит, может говорить о патологии. Однако, их можно успокоить: синусовый ритм — это норма, которая свидетельствует об активной работе синусового узла.
С другой стороны, даже при сохраненной активности главного водителя ритма возможны некоторые отклонения, но и они не всегда служат показателем патологии. Колебания ритма случаются при различных физиологических состояниях, не вызванных патологическим процессом в миокарде.
Воздействие на синусовый узел блуждающего нерва и волокон симпатической нервной системы нередко вызывает изменение его функции в сторону большей или меньшей частоты образования нервных сигналов. Это отражается на частоте биений сердца, которая подсчитывается на той же кардиограмме.
В норме частота синусового ритма лежит в пределах от 60 до 90 ударов в минуту, но специалисты отмечают, что четкой границы для определения нормы и патологии нет, то есть при ЧСС 58 ударов в минуту рано говорить о брадикардии, равно как и о тахикардии при превышении показателя в 90. Все эти параметры должны оцениваться комплексно с обязательным учетом общего состояния пациента, особенностей его обмена, рода деятельности и даже того, чем он был занят непосредственно перед исследованием.
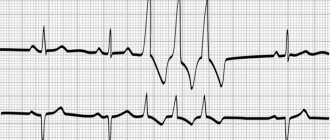
Определение источника ритма при анализе ЭКГ — принципиальный момент, при этом показателями синусового ритма считаются:
- Определение зубцов Р перед каждым желудочковым комплексом;
- Постоянная конфигурация предсердных зубцов в одном и том же отведении;
- Постоянная величина интервала между зубцами P и Q (до 200 мсек);
- Всегда положительный (направлен вверх) зубец Р во втором стандартном отведении и отрицательный в aVR.
В заключении ЭКГ обследуемый может найти: «ритм синусовый с ЧСС 85, нормальное положение электрической оси». Такое заключение считаем нормой. Другой вариант: «ритм несинусовый с частотой 54, эктопический». Этот результат должен насторожить, так как возможна серьезная патология миокарда.
Перечисленные выше характеристики на кардиограмме свидетельствуют о наличии синусового ритма, а это значит, что импульс идет из главного узла вниз, к желудочкам, которые сокращаются вслед за предсердиями. Во всех других случаях ритм считается несинусовым, а источник его лежит за пределами СУ — в волокнах желудочковой мышцы, предсердно-желудочковом узле и т. д. Возможна импульсация сразу из двух мест проводящей системы, в этом случае также речь идет об аритмии.
Правильные выводы о регуляции ритма сердца позволяет сделать изучение длительных записей ЭКГ, поскольку в процессе жизнедеятельности у всех здоровых людей происходит смена частоты биений сердца: ночью пульс один, днем — другой. Однако и более короткие промежутки фиксации ЭКГ-признаков демонстрируют неравномерность пульса, связанную с особенностями вегетативной иннервации и работы всего организма в целом. Оценке пульса помогают специально разработанные программы математической обработки, статистический анализ — кардиоинтервалография, гистография.
Чтобы результат ЭКГ оказался наиболее верным, следует исключить все возможные причины изменений деятельности сердца. Курение, быстрый подъем по лестнице или бег, чашка крепкого кофе могут изменить параметры сердечной деятельности. Ритм, конечно, останется синусовым, если узел работает правильно, но как минимум тахикардия будет зафиксирована. В связи с этим перед исследованием нужно успокоиться, исключить стрессы и переживания, а также физическую нагрузку — все то, что прямо или косвенно влияет на результат.
Синусовый ритм и тахикардия
Снова напомним, что соответствует синусовый ритм с частотой 60 — 90 в минуту. Но что делать, если параметр выходит за установленные границы при сохранении своей «синусовости»? Известно, что такие колебания не всегда говорят о патологии, поэтому преждевременно паниковать не нужно.
Ускоренный синусовый ритм сердца (синусовая тахикардия), который не является показателем патологии, фиксируется при:
- Эмоциональных переживаниях, стрессе, испуге;
- Сильной физической нагрузке — в спортзале, при тяжелом физическом труде и т. д.;
- После слишком обильной еды, употребления крепкого кофе или чая.
Такая физиологическая тахикардия отражается на данных ЭКГ:
- Уменьшается длина промежутка между зубцами Р, интервала RR, продолжительность которых при соответствующих подсчетах позволяет определить точную цифру ЧСС;
- Зубец Р сохраняется на своем нормальном месте — перед желудочковым комплексом, который, в свою очередь, имеет правильную конфигурацию;
- Частота сокращений сердца по результатам подсчетов превышает 90-100 в минуту.
Тахикардия при сохраненном синусовом ритме в физиологических условиях направлена на обеспечение кровью тканей, который по разным причинам стали больше в ней нуждаться — занятия спортом, пробежка, например. Ее нельзя считать нарушением, а за короткий промежуток времени сердце само восстанавливает синусовый ритм нормальной частоты.
Если при отсутствии каких-либо болезней обследуемый сталкивается с тахикардией при синусовом ритме на кардиограмме, следует сразу же вспомнить, как проходило исследование — не волновался ли он, не мчался ли в кабинет кардиографии сломя голову, а может, покурил на лестнице поликлиники как раз перед снятием ЭКГ.
Синусовый ритм и брадикардия
Противоположный синусовой тахикардии вариант работы сердца — замедление его сокращений (синусовая брадикардия), которое тоже не всегда говорит о патологии.
Физиологическая брадикардия со снижением частоты импульсации из синусового узла менее 60 за минуту может возникать при:
- Состоянии сна;
- Занятиях профессиональным спортом;
- Индивидуальных конституциональных особенностях;
- Ношении одежды с тугим воротником, сильно затянутого галстука.
Стоит заметить, что брадикардия чаще, чем увеличение ЧСС, говорит о патологии, поэтому к ней внимание обычно пристальное. При органических поражениях мышцы сердца брадикардия даже при условии сохранения «синусовости» ритма может стать диагнозом, требующим медикаментозного лечения.
Во сне отмечается значительное снижение пульса — примерно на треть от «дневной нормы», что связано с преобладанием тонуса блуждающего нерва, подавляющего активность синусового узла. ЭКГ чаще регистрируется у бодрствующих субъектов, поэтому такая брадикардия не фиксируется при обычных массовых исследованиях, но ее можно увидеть при суточном мониторировании. Если в заключении холтеровского мониторирования есть указание на урежение синусового ритма во сне, то вполне вероятно, что показатель впишется в норму, о чем пояснит кардиолог особо волнующимся пациентам.
Кроме того замечено, что около 25% мужчин молодого возраста имеют более редкий пульс в пределах 50-60, а ритм при этом синусовый и регулярный, никаких симптомов неблагополучия нет, то есть это — вариант нормы. Профессиональные спортсмены тоже отличаются склонностью к брадикардии, обусловленной систематической физической нагрузкой.
Синусовая брадикардия — это состояние, когда пульс урежается менее 60, но импульсы в сердце продолжают генерироваться главным узлом. Люди с таким состоянием могут падать в обмороки, испытывать головокружение, нередко эта аномалия сопутствует ваготонии (варианту вегето-сосудистой дистонии). Синусовый ритм с брадикардией должен быть поводом для исключения серьезных изменений в миокарде или других органах.
Признаками синусовой брадикардии на ЭКГ буду удлинение промежутков между предсердными зубцами и комплексами желудочковых сокращений, однако все показатели «синусовости» ритма сохраняются — зубец Р по-прежнему предшествует QRS и имеет постоянную величину и форму.
Таким образом, синусовый ритм — нормальный показатель на ЭКГ, говорящий о сохраненной активности главного водителя ритма, а при нормосистолии ритм и синусовый, и нормальной частоты — в пределах между 60 и 90 ударами. Поводов для беспокойства в таком случае быть не должно, если нет указаний на другие изменения (ишемия, к примеру).
Когда нужно волноваться?
Поводом для беспокойства должны стать заключения кардиографии, говорящие о патологической синусовой тахикардии, брадикардии или аритмии с нестабильностью и нерегулярностью ритма.
При тахи- и брадиформах врач быстро устанавливает отклонение пульса от нормы в большую или меньшую сторону, выясняет жалобы и направляет на дополнительные обследования — УЗИ сердца, холтер, анализы крови на гормоны и т. д. Выяснив причину, можно приступать к лечению.
Нестабильный синусовый ритм на ЭКГ проявляется неодинаковыми промежутками между главными зубцами желудочковых комплексов, колебания которых превышают — 150-160 мсек. Это почти всегда признак патологии, поэтому пациента не оставляют без внимания и выясняют причину нестабильности в работе синусового узла.
О том, что сердце бьется с нерегулярным синусовым ритмом, также скажет электрокардиография. Нерегулярность сокращений может быть вызвана структурными изменениями в миокарде — рубец, воспаление, а также пороками сердца, сердечной недостаточностью, общей гипоксией, анемией, курением, эндокринной патологией, злоупотреблением отдельными группами лекарств и многими другими причинами.
Неправильный синусовый ритм исходит из главного водителя ритма, но частота биений органа при этом то возрастает, то снижается, теряя свое постоянство и регулярность. В этом случае говорят о синусовой аритмии.
Аритмия с синусовым ритмом может быть вариантом нормы, тогда ее называют циклической, и связана она обычно с дыханием — дыхательная аритмия. При этом явлении на вдохе ЧСС увеличивается, а на выдохе — падает. Дыхательную аритмию можно обнаружить у спортсменов-профессионалов, подростков в период усиленной гормональной перестройки, лиц, страдающих вегетативной дисфункцией или неврозами.
Синусовая аритмия, связанная с дыханием, диагностируется на ЭКГ:
- Сохраняется нормальная форма и расположение предсердных зубцов, которые предшествуют всем желудочковым комплексам;
- На вдохе интервалы между сокращениями уменьшаются, на выдохе — становятся более продолжительными.
Отличить физиологическую синусовую аритмию позволяют некоторые тесты. Многие знают, что при обследовании могут попросить задержать дыхание. Это простое действие помогает нивелировать действие вегетатики и определить регулярный ритм, если он связан с функциональными причинами и не является отражением патологии. Кроме того, прием бета-адреноблокатора усиливает аритмию, а атропин ее снимает, но этого не произойдет при морфологических изменениях в синусном узле или мышце сердца.
Если ритм синусовый нерегулярный и не устраняется путем задержки дыхания и фармакологических проб, то самое время задуматься о наличии патологии. Это могут быть:
- Миокардиты;
- Кардиомиопатии;
- Ишемическая болезнь, диагностируемая у большинства пожилых людей;
- Недостаточность сердца с расширением его полостей, что неминуемо сказывается на синусовом узле;
- Легочная патология — астма, хронический бронхит, пневмокониозы;
- Анемии, в том числе наследственные;
- Невротические реакции и вегетативная дистония тяжелой степени;
- Расстройства органов внутренней секреции (диабет, тиреотоксикоз);
- Злоупотребление мочегонными, сердечными гликозидами, антиаритмиками;
- Электролитные нарушения и интоксикации.
Синусовый ритм при его нерегулярности не позволяет исключить патологию, а наоборот, чаще всего на нее и указывает. Это значит, что помимо «синусовости», ритм должен быть еще и правильным.
Если пациент знает о существующих у него болезнях, то процесс диагностики упрощается, ведь врач может действовать целенаправленно. В других случаях, когда нестабильный синусовый ритм явился находкой на ЭКГ, предстоит комплекс обследований — холтер (суточное ЭКГ), тредмил, эхокардиография и др.
Особенности ритма у детей
Дети — совершенно особая часть людей, у которых многие параметры сильно отличаются от взрослых. Так, любая мама расскажет, как часто бьется сердечко новорожденного малыша, но при этом она не будет волноваться, ведь известно, что у малышей первых лет и, особенно, новорожденных пульс значительно чаще, чем у взрослых.
Синусовый ритм должен регистрироваться у всех детей без исключения, если речи не идет о поражении сердца. Возрастная тахикардия связана с небольшими размерами сердца, которое должно обеспечить растущий организм необходимым количеством крови. Чем меньше ребенок — тем чаще у него пульс, достигая в период новорожденности 140-160 с минуту и постепенно снижаясь до «взрослой» нормы к 8 годам жизни.
ЭКГ у детей фиксирует те же признаки синусового происхождения ритма — зубцы Р перед сокращениями желудочков одинаковой величины и формы, при этом тахикардия должна вписываться в возрастные параметры. Отсутствие активности синусового узла, когда кардиолог укажет о нестабильности ритма или эктопии его водителя — повод для серьезного беспокойства врачей и родителей и поиска причины, которой в детстве чаще всего становится врожденный порок.
Вместе с тем, читая указание на синусовую аритмию по данным ЭКГ, маме не стоит сразу паниковать и падать в обморок. Вполне вероятно, что синусовая аритмия связана с дыханием, что часто наблюдается в детском возрасте. Нужно учесть и условия снятия ЭКГ: если малыша уложили на холодную кушетку, он испугался или растерян, то рефлекторная задержка дыхания усилит проявления дыхательной аритмии, которая не говорит о тяжелой болезни.
Тем не менее, синусовая аритмия не должна считаться нормой, пока точно не доказана ее физиологическая сущность. Так, патология синусового ритма чаще диагностируется у недоношенных младенцев, пострадавших от внутриутробной гипоксии детей, при повышенном внутричерепном давлении у новорожденных. Ее может спровоцировать рахит, бурный рост, ВСД. По мере созревания нервной системы, совершенствуется регуляция ритма, и нарушения могут сами пройти.
Треть синусовых аритмий у детей носит патологический характер и вызвана наследственными факторами, инфекцией с высокой лихорадкой, ревматизмом, миокардитами, пороками сердца.
Спорт при дыхательной аритмии ребенку не противопоказан, но только при условии постоянного динамического наблюдения и регистрации ЭКГ. Если причина нестабильного синусового ритма окажется не физиологической, то кардиолог вынужден будет ограничить спортивные занятия ребенка.
Понятно, что родителей беспокоит важный вопрос: что делать, если на ЭКГ синусовый ритм неправильный или зафиксирована аритмия? Во-первых, нужно отправиться к кардиологу и еще раз провести ребенку кардиографию. Если физиологичность изменений будет доказана, то достаточно наблюдения и ЭКГ 2 раза в год.
Если нестабильность синусового ритма не вписывается в рамки варианта нормы, не вызвана дыханием или функциональными причинами, то кардиолог назначит лечение в соответствии с истинной причиной аритмии.
Источник: miokard.lechenie-gipertoniya.ru
Что такое синусовый ритм на ЭКГ
Человеческое сердце является своеобразным пусковым механизмом для продуктивной работы всего организма. Благодаря импульсам этого органа, которые выдаются в регулярном режиме, кровь имеет возможность циркулировать по всему телу, насыщая организм жизненно важными веществами. Если сердце в норме, то и весь организм работает максимально продуктивно, но иногда все же приходится сталкиваться с определенными проблемами в плане здоровья.
Зачем вы кормите аптеки, если гипертония, как огня, боится обычную…
Табаков раскрыл уникальное средство против гипертонии! Чтобы снизить давление, сохранив сосуды, добавьте в…
Если человек приходит на осмотр к врачу и специалист имеет подозрения, что с его сердцем не все в порядке, то отправляет пациента на ЭКГ. Синусовый ритм на ЭКГ является очень важным показателем и четко дает данные о реальном состоянии сердечной мышцы человека. Что именно можно определить, посмотрев на кардиограмму, стоит рассмотреть подробнее.
Что представляет собой синусовый ритм
В понятии медицинских сотрудников синусовый ритм кардиограммы является нормой для человеческого организма. Если между зубцами, изображенными на кардиограмме, есть одинаковые пробелы, высота этих столбиков тоже одинаковая, то отклонений в работе основного органа не наблюдается.
Значит, синусовый ритм на кардиограмме представляет собой следующее:
- графическое изображение скачков пульса человека;
- набор зубцов разной длины, между которыми разные интервалы, показывающие конкретный ритм сердечных импульсов;
- схематическое изображение работы сердечной мышцы;
- показатель присутствия или отсутствия отклонений в работе сердца и его отдельных клапанов.
Нормальный синусовый ритм присутствует только тогда, когда частота сердечных сокращений составляет не меньше 60 и не более 80 ударов в минуту. Именно такой ритм принято для человеческого организма считать нормальным. и на кардиограмме он отображается зубцами одинакового размера, находящимися на одинаковом расстоянии друг от друга.
Четко стоит помнить о том, что результаты кардиограммы могут быть на сто процентов точными только в том случае, если человек является полностью спокойным. Стрессовые ситуации и нервное напряжение способствуют тому, что сердечная мышца начинает быстрее издавать импульсы, а значит, получить достоверный результат о состоянии здоровья человека точно не удастся.
По каким критериям расшифровывают результат ЭКГ
Расшифровка результатов кардиограммы выполняется врачами по специальной схеме. Медицинские специалисты имеют четкое понятие о том, какие отметки на кардиограмме являются нормой, а какие – отклонением. Заключение ЭКГ будет выставлено только после вычисления результатов, которые были отображены в схематическом виде. Врач, когда рассматривает кардиограмму пациента, чтобы грамотно и точно ее расшифровать, будет обращать особое внимание на ряд таких показателей:
- высота столбиков, отображающих ритм сердечных импульсов;
- расстояние между зубцами на кардиограмме;
- насколько резко колеблются показатели схематического изображения;
- какое конкретно расстояние наблюдается между столбиками, отображающими импульсы.
Врач, который знает, что означает каждая из этих схематических отметок, внимательно их изучает и может четко сориентироваться в том, какой именно диагноз необходимо ставить. Расшифровываются кардиограммы детей и взрослых по одинаковому принципу, но показатели нормы для людей разных возрастных категорий не могут быть одинаковыми.
Какие проблемы синусового ритма можно увидеть на ЭКГ
Показатели электрокардиограммы могут обозначить явные признаки проблем в работе сердечных мышц. При помощи этого исследования можно заметить, есть ли слабость синусового узла, и какие именно проблемы со здоровьем это вызывает. Рассматривая показатели кардиограммы конкретного пациента, медицинский специалист может расшифровать присутствие проблем следующего характера:
- синусовая тахикардия на ЭКГ, обозначающая превышение ритма сокращений, который считается нормальным;
- синусовая аритмия на ЭКГ, обозначающая, что интервал между сокращениями сердечных мышц слишком большой;
- синусовая брадикардия на ЭКГ, обозначающая, что сердце сокращается реже, чем 60 раз за одну минуту;
- присутствие слишком маленького интервала между зубьями кардиограммы, что означает нарушения в работе синусового узла.
Синусовая брадикардия является частым отклонением, особенно если речь идет о здоровье ребенка. Этот диагноз можно объяснить многими факторами, среди которых могут скрываться физиологические пороки или просто фактор хронической усталости.
Отклонение ЭОС влево также говорит о том, что работа жизненно важного органа налажена неправильно. Определив такие отклонения, врач отправит пациента на дополнительное обследование и попросит его сдать ряд необходимых анализов.
Если наблюдается вертикальное положение ЭОС, то это означает, что сердце имеет нормальное расположение и находится на своем месте, отсутствуют какие-то серьезные физиологические отклонения. Такое положение является показателем нормы, что указывается и в заключении врача, который расшифровывал кардиограмму.
Если наблюдается горизонтальное положение ЭОС, то это сразу же нельзя считать патологическим состоянием. Такие показатели оси наблюдаются у людей, которые имеют низкий рост, но довольно широкие плечи. Если ось отклоняется влево или право, и это очень заметно, то такие показатели могут говорить о патологическом состоянии органа, увеличении левого или правого желудочков. Смещение оси может свидетельствовать о том, что присутствует поражение определенных клапанов. Если ось смещается влево, то у человека скорее всего сердечная недостаточность. Если человек страдает ишемией, то смещение оси происходит в правую сторону. Такое отклонение может сказать и об аномалиях развития сердечной мышцы.
Что можно говорить о показателях нормы
На ЭКГ синусовый ритм всегда и в обязательном порядке сравнивается с определенными показателями нормы. Только зная эти показатели полностью, врач сможет разобраться с кардиограммой пациента и дать верное заключение.
Нормальными показателями для детей и взрослых являются совсем разные факторы. Если рассматривать вопросы нормы для разных возрастных категорий, то они будут примерно такими:
- у детей от рождения и до первого года жизни направленность оси вертикальная, сердце бьется с ЧСС от 60 до 150 ударов за одну минуту;
- дети от одного года и до шести лет имеют в основном вертикальную направленность оси, но она может быть и горизонтальной, не обозначая отклонений от нормы. Частота сердечных ударов от 95 до 128;
- дети от семи лет и представители подросткового возраста на кардиограмме должны иметь нормальное или вертикальное положение оси, сердце должно сокращаться от 65 до 90 ударов в одну минуту;
- взрослые должны иметь нормальную направленность оси на кардиограмме, сердце сокращается с частотой от 60 до 90 раз за минуту.
Выше представленные показатели попадают под категорию установленной нормы, но если они будут немного другими, то это не всегда становится признаком присутствия в организме каких-то серьезных патологий.
Из-за чего показатели ЭКГ могут отклоняться от нормы
Если результат электрокардиограммы не всегда соответствует показателям нормы, то это значит, что такое состояние организма могло быть спровоцировано следующими факторами:
- человеком регулярно употребляются алкогольные напитки;
- пациент довольно длительное время на регулярной основе курит сигареты;
- человек регулярно подвергается различного рода стрессовым ситуациям;
- пациентом часто употребляются антиаритмические лекарственные препараты;
- у человека наблюдаются проблемы с работой щитовидной железы.
Конечно же, ускоренный сердечный ритм или слишком медленный может говорить о проблемах более серьезного характера. Если результаты кардиограммы не соответствуют норме, то это может свидетельствовать об острой сердечной недостаточности, смещении клапанов, врожденных пороках сердца.
Если ритм синуса находится в пределах установленной нормы, то человеку не стоит беспокоиться, а врач сможет убедиться в том, что его пациент здоров.
Синус-узлом регулярно издаются импульсы, которые заставляют мышцы сердца правильно сокращаться и разносить нужные сигналы по всему организму. Если эти импульсы подаются нерегулярно, что четко может фиксироваться кардиограммой, то врач будет иметь все основания предполагать, что человек имеет проблемы со здоровьем. После изучения ЧСС врач определит точную причину всех отклонений и сможет предложить пациенту грамотное лечение.
Зачем человеку проходить исследование ЭКГ
Синусовый ритм, который отображается на ЭКГ, четко говорит о том, есть ли отклонения в работе сердца и в каких именно направлениях наблюдается проблема. Регулярно проходить такое исследование нужно не только взрослым, но и детям. Результаты выполненной кардиограммы помогут получить человеку следующую информацию:
- нет ли у него патологий и болезней врожденного характера;
- из-за каких патологий в организме начинаются проблемы с сердцем;
- не может ли стать способ жизни человека причиной нарушений в работе главного органа;
- находится ли сердце в правильном положении и правильно ли работают его клапаны.
Нормальный синусовый ритм на ЭКГ отображается в виде зубцов одинакового размера и формы, при этом расстояние между ними тоже одинаковое. Если какие-то отклонения от этой нормы наблюдаются, значит, человеку придется дополнительно обследоваться.
Синусовый ритм на кардиограмме должен совпадать с рамками установленной нормы и только в таком случае человека можно считать здоровым. Если импульсы от сердца к другим системам расходятся слишком быстро или медленно, то ничего хорошего это не предвещает. Значит, врачам придется дополнительно уточнять причину проблемы и заниматься ее комплексным лечением. Если неровный ритм наблюдается на кардиограмме подростка, то это нельзя считать патологическим отклонением, ведь такое состояние может быть связано с гормональной перестройкой и физиологическим взрослением организма.
Если синус-ритм находится в пределах нормы, то сдавать дополнительные анализы и проходить повторные исследования не придется. Нормальная работа сердца, как и патологические отклонения, всегда фиксируются кардиограммой.
Синусовый ритм на ЭКГ должен быть ровным и четким, без каких-то прерывистых линий, слишком долгих или коротких интервалов. Если представленные показатели в норме, то можно смело говорить о том, что человек полностью здоров. Отклонения в кардиограмме являются причиной для выполнения врачами дополнительных исследований и назначения анализов. Только после дополнительных обследований можно понять точную причину отклонений и начать лечение. Нормальный синус-ритм отображает собой четкая и ровная в плане расположения линий кардиограмма. Дополнительное внимание придется обращать на расположение оси, относительно параметров которой тоже установлены медицинские нормы.