Предрасполагающие факторы
На сегодняшний день выведены критерии, по которым можно предсказать развитие того или иного заболевания.
не стала исключением. Существует не просто перечень, а классификация факторов риска, сгруппированных по определенному признаку, которые могут способствовать возникновению данного заболевания.
- Биологические: – возраст старше 50 лет; – пол – чаще болеют мужчины; – генетическая предрасположенность к дисметаболическим заболеваниям.
- Анатомия: – повышенное артериальное давление; – ожирение; – наличие сахарного диабета.
- Образ жизни: – нарушение диеты; – курение; – гиподинамия или чрезмерные физические нагрузки; – употребление алкоголя.
Диагностика ИБС
В диагностике ИБС очень важны расспрос больного, выяснение причин возникновения заболевания, электрокардиографическое исследование, которое проводится неоднократно, пробы с дозированной физической нагрузкой (велоэргометрия), лекарственные пробы.
Одним из современных методов, проводимых в кардиологических стационарах, является рентгенографическое исследование сосудов сердца, т. е. введение в кровь вещества, благодаря которому возможно увидеть сердце и крупные сосуды и определить характер, место поражения, распространенность процесса. Этот метод называется «коронароангиография».
Причины развития ИБС и факторы
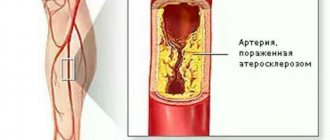
Патогенетическими причинами развития заболевания могут быть как вне-, так и внутрисосудистые проблемы, такие как сужение просвета коронарных артерий из-за атеросклероза, тромбоза или спазма, или выраженная тахикардия с гипертонией. Но все-таки на первом месте по причинам развития инфаркта стоит атеросклероз. Вначале у человека развивается нарушение обмена веществ, которое выражается в стойком повышении содержания липидов в крови.
Следующим этапом идет фиксирование липидных комплексов в стенках сосудов и пропотевание их внутрь клеток эндотелия. Формируются атеросклеротические бляшки. Они разрушают стенку сосудов, делают ее более хрупкой. У данного состояния может быть два исхода – либо от бляшки отрывается тромб и закупоривает артерию выше по течению крови, либо диаметр сосуда становится таким маленьким, что кровь уже не может свободно циркулировать и питать определенную область. В этом месте формируется очаг ишемии, а затем и некроза. Если весь этот процесс происходит в сердце, то заболевание будет называться ИБС.
Существует несколько клинических форм и соответствующее им лечение ИБС. Препараты подбираются исходя из патофизиологического компонента.
Подавляющее большинство клинических случаев ИБС как правило, связано с атеросклерозом коронарных артерий различной выраженности — от незначительного сужения просвета атеросклеротической бляшкой до полной непроходимости сосудов.
Другой причиной развития ишемической болезни сердца может быть спазм венечных артерий, развивающийся обычно на фоне атеросклеротического поражения.
Гиперлипидемия
Повышенное содержание жиров организме, в основном холестерина. Увеличивает риск развития ИБС в 3-5 раз.
Повышает вероятность развития ишемической болезни сердца в 2-6 раз. У пациентов с систолическим артериальным давлением в 180 мм рт. ст. и выше ишемическая болезнь сердца встречается до 8 раз чаще, чем у гипотоников или с нормальным уровнем артериального давления.
Курение
По различным данным, курение увеличивает заболеваемость ИБС в 1,5-6 раз. Летальность от ишемической болезни сердца среди мужчин от 40 до 65 лет, ежедневно выкуриваемых 25-30 сигарет в 2 раза выше, чем среди некурящих той же возрастной категории.
Ожирение ведет к развитию ИБС
Физически малоактивные люди рискуют заболеть ишемической болезнью сердца в 3 раза чаще, чем лица, ведущие активный образ жизни. При сочетании гиподинамии с избыточной массой тела этот риск возрастает в разы.
Сахарный диабет
В том числе латентная (скрытая) форма, повышает риск заболеваемости ИБС в 2-4 раза. Кроме того, к факторам, создающий угрозу развития болезни, врачи относят пожилой возраст и наследственность.
Лечение пациентов с ИБС в сочетании с артериальной гипертензией или аритмией
Варианты стенокардии, протекающие с различными аритмическими нарушениями, лечатся комбинацией базисной терапии с антиаритмическими препаратами. Выбор конкретного лекарства зависит от типа аритмии (ускорение или замедление пульса, желудочковая экстрасистолия, фибрилляция предсердий и т. д.).
Перечень самых распространенных антиаритмиков:
- пропафенон;
- этацизин;
- антигипертензивные препараты из группы бета-блокаторов – пропранолол, метопролол, бисопролол, атенолол;
- амиодарон;
- соталол;
- блокаторы каналов кальция – верапамил и дилтиазем;
- сердечные гликозиды.
Универсальным антиаритмическим средством, способным блокировать любые типы аритмий, является амиодарон (импортное название – Кордарон). Он используется как препарат для постоянного приема или для оказания экстренной помощи, например, при фибрилляции желудочков.
Стенокардия, ассоциированная с гипертонической болезнью (ГБ), требует постоянного контроля артериального давления. Гипотензивные медикаменты состоят из 5 основных групп:
- бета-антиадренергические средства (бета-блокаторы);
- ингибиторы АПФ;
- диуретики (мочегонные);
- блокаторы кальциевых каналов;
- блокаторы рецепторов ангиотензина.
Выбор конкретного препарата осуществляется лечащим врачом и зависит от общего состояния, наличия хронических заболеваний и степени тяжести гипертензии.
В соответствии с последними рекомендациями лечебную схему лучше составить из комбинации нескольких групп лекарств:
- ИАПФ + мочегонное;
- антагонист кальция + блокатор ангиотензиновых рецепторов;
- бета-блокатор +диуретик и другие комбинации.
Комбинированные средства позволяют одновременно воздействовать на несколько звеньев механизма развития болезни, что обуславливает большую эффективность лечения. Обособленно от других гипотензивных препаратов находится каптоприл (белые или светло-желтые таблетки). Он плохо подходит для постоянного поддержания нормального уровня давления, но эффективно снижает резкий скачок давления, поэтому используется вместе со спазмолитиками (папаверин, дротаверин) для устранения гипертонических кризов.
При установленном диагнозе гипертонии большое значение следует отводить немедикаментозным методам терапии: отказ от вредных привычек, ограничение соли в пищевом рационе, употребление зеленых овощей и фруктов, богатых клетчаткой и полезных для кишечника. Людям с лишним весом также рекомендуется снизить массу тела. Новейшие исследования в области кардиологии доказали, что каждые 10 килограмм избыточного веса приводят к повышению артериального давления на 10 мм. рт. ст.
ИБС — это опасное заболевание сердца, которое развивается в результате кислородного голодания сердечной мышцы, когда через артерии в ткани поступает недостаточное количество насыщенной кислородом крови. Предпосылкой к возникновению такого состояния становится сужение просвета коронарных артерий, которые страдают от атеросклероза, и тогда образовываются бляшки, способные заблокировать сосуд.
Лечение ишемии сердца зависит от стадии развития недуга, и для снижения факторов риска врачи назначают следующие препараты:
- снижающие артериальное давление. Гипертензия (стойкое повышение артериального давления) ухудшает эластичность сосудов, которые могут сжиматься, а сердце не дополучит необходимого количества кислорода. Ключевая задача — достичь давления уровня не выше 130/90 мм. рт. ст. — для диабетиков и 140/90 — для остальных пациентов;
- блокаторы, которые помогают ограничить действие не самого фермента ангиотензина, а рецепторов к нему;
- ингибиторы АПФ, которые блокируют фермент ангиотензин-2;
- бета-блокаторы, способные снизить влияние адреналина, вызывающего учащенное сердцебиение.
Комплексное лечение такого заболевания, как ишемическая болезнь сердца, в числе прочего подразумевает медикаментозную терапию, в ходе которой назначаются следующие препараты:
- нитраты, расширяющие коронарные сосуды;
- сердечные гликозиды, которые могут усилить сокращение миокарда и замедлить его частоту;
- снижающие уровень холестерина и, соответственно, уменьшающие опасность возникновения атеросклеротических бляшек;
- разжижающие кровь, чтобы блокировать возможность образования тромбов;
- нормализующие уровень сахара в крови.
Гипотензивные таблетки от ишемии сердца — эналаприл, периндоприл, блокаторы опасного для сердца фермента лозартан, валсартан, а для нормализации холестерина назначаются аторвастатин и симвастатин. Чтобы снизить свертываемость крови, следует принимать варфарин.
Симптомы ИБС
Клинические проявления ИБС определяются конкретной формой заболевания (смотри инфаркт миокарда, стенокардия). В целом ишемическая болезнь сердца имеет волнообразное течение: периоды стабильно нормального самочувствия чередуются с эпизодами обострения ишемии. Около 1/3 пациентов, особенно с безболевой ишемией миокарда, совсем не ощущают наличия ИБС. Прогрессирование ишемической болезни сердца может развиваться медленно, десятилетиями; при этом могут изменяться формы заболевания, а стало быть, и симптомы.
К общим проявлениям ИБС относятся загрудинные боли, связанные с физическими нагрузками или стрессами, боли в спине, руке, нижней челюсти; одышка, усиленное сердцебиение или ощущение перебоев; слабость, тошнота, головокружение, помутнение сознания и обмороки, чрезмерная потливость. Нередко ИБС выявляется уже на стадии развития хронической сердечной недостаточности при появлении отеков на нижних конечностях, выраженной одышке, заставляющей пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных проявлений ишемии.
Предвестниками первичной остановки сердца при ишемической болезни сердца могут служить приступообразно возникающие ощущения дискомфорта за грудиной, страх смерти, психоэмоциональная лабильность. При внезапной коронарной смерти пациент теряет сознание, происходит остановка дыхания, отсутствует пульс на магистральных артериях (бедренных, сонных), не прослушиваются тоны сердца, расширяются зрачки, кожные покровы становятся бледно-сероватого оттенка. Случаи первичной остановки сердца составляют до 60% летальных исходов ИБС, преимущественно на догоспитальном этапе.
Самая тяжелая из всех форм ишемической болезни сердца. Наступает почти мгновенно или в ближайшие 6 часов от начала приступа. Причинами такой сердечной катастрофы являются разного рода аритмии, полная закупорка коронарных артерий (тромбоэмболия).
Стенокардия
Симптомы ИБС могут быть разнообразными. Обычно у пациента появляются боль или дискомфорт за грудиной, в левой половине грудной клетки тяжесть и чувство давления в области сердца, словно ему положили на грудь что-то тяжелое (плита на груди).
Раньше такое состояние называли «грудной жабой». Боль бывает различной по характеру: давящая, сжимающая, колющая, может иррадиировать (отдавать) в левую руку, под левую лопатку, нижнюю челюсть, область желудка, сопровождаться появлением выраженной слабости, холодного пота, чувства страха смерти.
Иногда при нагрузке возникает не боль, а ощущение нехватки воздуха, проходящее в покое, изжога, одышка. Приступ стенокардии обычно длится несколько минут, так как болезненные ощущения возникают при движении, человек вынужден останавливаться. После короткого отдыха, как правило, все проходит.
Инфаркт миокарда
Опасная форма ИБС, часто приводящая к инвалидности. У человека возникает сильная, раздирающая боль в области сердца или за грудиной, отдающая в левую лопатку, руку, нижнюю челюсть.
Может продолжаться более 30 минут, при приеме нитроглицерина полностью не проходит, а лишь ненадолго уменьшается. Появляются чувство нехватки воздуха, холодный пот, резкая слабость, тошнота, рвота, чувство страха, снижается артериальное давление.
Участок сердечной мышцы, лишенный питания, омертвевает, теряет эластичность и способность сокращаться. А здоровая часть сердца продолжает работать с максимальным напряжением и, сокращаясь, может разорвать омертвевший участок.
Не случайно в просторечии инфаркт называют разрывом сердца. Стоит только в этом состоянии человеку предпринять малейшее физическое усилие, как он оказывается на грани гибели. Поэтому смысл лечения ИБС состоит в том, чтобы место разрыва зарубцевалось, и сердце получило возможность нормально функционировать.
Проявляется неспособностью сердца обеспечивать достаточное поступление к органам из-за снижения сократительной активности функции миокарда. Сопровождается одышкой, слабостью при нагрузках и в покое, отеками ног, увеличением печени и набуханием шейных вен.
Проявляется перебоями в работе сердечной мышцы, чувством «замирания» и «клокотания» в груди. Патологии сердечного ритма и проводимости могут возникать под влиянием эндокринных и обменных нарушений, при интоксикациях и лекарственных воздействиях.
Симптомы ишемической болезни сердца
Стенокардия – наиболее важное и часто встречающееся проявление ИБС. Это распространенное заболевание, основным симптомом которого является боль за грудиной давящего или сжимающего характера. Боль распространяется, отдает в левую руку, плечо, лопатку, нередко в шею и нижнюю челюсть. Приступ стенокардии может проявляться в виде дискомфорта в груди – жжения, тяжести, распирания. Характерным симптомом для стенокардии является появление боли за грудиной при выходе больного из теплого помещения в холодное. Часто ухудшение наблюдается в осенне-зимний период, при изменении атмосферного давления. Боль возникает при физической нагрузке (в начальные стадии болезни – так называемая стенокардия напряжения) и прекращается в покое или после приема нитроглицерина. При волнении боли появляются вне связи с физическим напряжением. Приступы боли могут возникнуть ночью, после приема пищи, при вздутии живота и высоком положении диафрагмы. Продолжительность приступа стенокардии почти всегда более 1 мин и меньше 15 мин. Продолжительность его зависит также от поведения больного. Если прекратить физическую нагрузку и принять нитроглицерин, приступ будет короче и менее интенсивным.
Одним из признаков стенокардии является то, что боль усиливается в положении лежа и уменьшается, когда больной сидит или стоит. Это происходит потому, что в положении лежа усиливается приток венозной крови к сердцу и миокарду требуется больше кислорода. Сила приступа различна. В это время пульс обычно медленный, ритмичный, но иногда может быть ускоренным (тахикардия). Может также повышаться артериальное давление. Приступы могут быть редкими (один раз в неделю или реже), могут не повторяться несколько месяцев или, наоборот, становиться все более частыми и продолжительными.
Принципы и схемы лечения
Цель комплексного медикаментозного лечения ИБС — приостановить дальнейшее развитие заболевания, уменьшить симптомы, улучшить качество и увеличить продолжительность жизни больного.
Любые лекарственные средства при ИБС назначает кардиолог. На схему лечения влияют клинические проявления. В состав комплексной терапии входят:
- безмедикаментозное лечение;
- медикаментозная терапия;
- малоинвазивное вмешательство;
- другие методы.
При риске развития ишемической болезни сердца, доктор рассматривает вопрос о назначении препаратов из числа описанных выше.
Представим себе типичного пациента 60-70 лет с таким «набором» в амбулаторной карте: гипертония, сахарный диабет (СД), ИБС, стабильная стенокардия напряжения 2ФК. Рассмотрим алгоритм назначений современного доктора на примере такого больного:
- Сахаропонижающие средства: «Метформин», «Гликлазид» и т. д. Количество и дозу определяют степенью СД и показателями уровня глюкозы.
- Антигипертензивные средства: «Рамиприл».
- Лечение ИБС: «Небивалол», «Аторвастатин», «Аспирин Кардио».
- Кардиометаболическая терапия: «Предуктал» (курс лечения 2 месяца).
Так выглядит схема лечения подобного пациента. Все препараты из списка выше нужно добросовестно принимать, большинство – на постоянной основе.
В постинфарктном периоде консервативная терапия более расширенная: два антиагреганта и высокие дозы статинов.
По личному предпочтению врач может включить в план лечения кардиопротекторные вещества. Действие их не имеет доказанного подтверждения, но есть некоторые исследования, утверждающие, что метаболики работают и активно защищают миокард от склероза.
Лечение
Однако при своевременном и активном начале лечебных мероприятий можно затормозить развитие болезни, значительно увеличить продолжительность и качество жизни пациента.
Факторы риска
Ключевым моментом успешного лечения ИБС является устранение всех факторов риска:
- изменение образа жизни,
- снижение артериального давления,
- здоровое питание и сон,
- нормализация сахара крови, холестерина,
- прекращение курения,
- физическая активность и т.д.
Медикаментозное лечение ИБС
Более половины успеха можно достичь, не прибегая к лекарствам. Но для наибольшего эффекта необходимо принимать медикаменты, поддерживающие нормальное давление, холестерин и вязкость крови. Принимать лекарства надо постоянно, на протяжении всей жизни. От этого зависит успех лечения.
При резком ухудшении самочувствия (декомпенсации) бывает необходимо лечение в больнице и прием дополнительных лекарств. Особенно это касается больных в далеко зашедшей стадии болезни и страдающих сердечной недостаточностью. С помощью правильно подобранного лечения эти случаи можно свести к минимуму. Чем меньше пациент вызывает скорую помощь, и реже появляется необходимость лечения в больнице, тем лучше качество контроля над болезнью.
Хирургическое вмешательство при ИБС
Хирургические методы применяются в случае выраженного атеросклероза коронарных артерий, поскольку ни одно лекарство не может уменьшить размер холестериновой бляшки или расширить просвет артерии, кроме хирургического вмешательства. В тяжелых случаях застойной сердечной недостаточности единственным эффективным средством остается пересадка сердца.
Показания для госпитализации
- Впервые появившиеся боли за грудиной (стенокардия)
- Впервые возникший или тяжелый приступ аритмии
- Прогрессирующая стенокардия
- Декомпенсация сердечной недостаточности (резкое ухудшение самочувствия, сопровождаемое увеличением отеков, одышки, изменениями на ЭКГ)
- Подозрения на инфаркт миокарда и другие острые состояния
- Подготовка для оперативного лечения
В остальных случаях ИБС успешно лечится в домашних условиях.
Стенокардия
Это одна из форм ИБС. Она тоже имеет свою дополнительную классификацию. Итак:
- Стабильная стенокардия напряжения.
- Вазоспастическая стенокардия.
- Нестабильная стенокардия, которая, в свою очередь, делится на: – прогрессирующую; – впервые возникшую; – раннюю постинфарктную.
- Стенокардия Принцметалла.
Наиболее распространенным является первый вид. Ассоциацией кардиологов давно разработано лечение ИБС стенокардии напряжения. Препараты необходимо принимать регулярно и длительно, иногда всю жизнь. Если соблюдать рекомендации, то можно на некоторое время отдалить неприятные для здоровья последствия.
Антагонисты рецепторов ангиотензина
Это препараты нового поколения, нормализующие артериальное давление, у них почти отсутствуют побочные эффекты.
Наиболее популярные группы:
- антагонисты рецепторов ангиотензина;
- сартаны;
- блокаторы рецепторов ангиотензина.
Гипертония отрицательно влияет на сосуды миокарда. Отсутствие лечения гипертензии увеличивает риск прогрессирования ишемии, развития инсульта, хронической сердечной недостаточности.
Ингибиторы ангиотензиновых рецепторов понижают артериальное давление, предупреждают уменьшение или гипертрофию сердца. Их нужно принимать в течение продолжительного времени под контролем врача.
Для улучшения состояния больного назначают:
- Периндоприл;
- Лизиноприл;
- Рамиприл;
- Эналаприл.
Антиишемические препараты облегчают течение болезни, улучшают качество жизни пациентов.
Β-адреноблокаторы
Бета-адреноблокаторы — средства для лечения ишемической болезни сердца. С учетом фармакологических особенностей различают препараты:
- неселективные (Окспренолол, Тимолол, Пропранолол, Надолол);
- кардиоселективные (Бисопролол, Атенолол, Эгилок).
Данные средства блокируют адреналовые рецепторы и прочие гормоны стресса. Их действие заключается:
- в уменьшении частоты сердечных сокращений;
- благотворном влиянии на мышцу сердца;
- нормализации показателей артериального давления.
Оказывают благоприятное воздействие на раннем этапе лечения острого коронарного синдрома (обладают противоишемическим эффектом). При резкой отмене могут развиться осложнения (коронарный синдром, приступы стенокардии, гипертонический криз).
Назначают пациентам после инфаркта (при отсутствии противопоказаний). Больным пожилого возраста можно принимать начиная с небольших доз. Дозировку подбирают индивидуально для каждого больного с учетом его состояния.
Блокаторы кальциевых каналов
Данные препараты для лечения ишемической болезни сердца (Лацидипин, Нифедипин, Дилтиазем, Верапамил) вызывают:
- расширение сосудов сердца;
- уменьшение потребления миокардом кислорода;
- снижение частоты сердечных сокращений;
- усиление коронарного кровотока.
Лекарства улучшают состояние сосудов, предотвращают склеивание тромбоцитов, предупреждают образование тромбов, расслабляют мышцу сердца. При стенокардии покоя назначают блокаторы кальциевых каналов вместе с нитратами.
С целью предупреждения осложнений пациентам постоянно надо пить данные лекарственные средства, отказаться от употребления алкогольных напитков и курения, соблюдать рекомендованную лечащим врачом диету.
Список наиболее эффективных средств:
- Нифедипин;
- Никардипин;
- Леркамен;
- Верапамил;
- Дилтиазем;
- Парнавел Амло.
Умеренная физическая нагрузка оказывает благоприятное воздействие на мышцу сердца.
Оказывают действие на рецепторы в стенках сосудов, замедляя биение сердца. Как следствие, оно потребляет меньше кислорода и менее нуждается в крови, что при суженных коронарных артериях очень даже кстати. Это одни из самых распространенных лекарств при ИБС. Лечение, препараты выбора и доза зависят от сопутствующих условий.
Существуют избирательные и неизбирательные бета-адреноблокаторы. Одни из них действуют более мягко, другие – чуть жестче, но абсолютным противопоказанием является наличие у пациента в анамнезе бронхиальной астмы или другого обструктивного заболевания легких. Среди наиболее распространенных препаратов – “Бипролол”, “Вискен”, “Карведилол”.
Лекарственные средства при хронической болезни
На фармацевтическом рынке предложен ряд медикаментов для лечения хронической формы заболевания.
- Липидоснижающие.
- Антитромбоцитарные.
- Антиангинальные.
- Метаболические.
Целью липидоснижающих средств является налаживание показателя холестерина в крови.
- Основная плотность – не более 5 ммоль/л.
- Низкая плотность (плохой показатель) – не более 3 ммоль/л.
- Высокая плотность (хороший показатель) – не менее 1 ммоль/л.
Чтобы достигнуть нормального показателя холестерина больным прописывают средства из следующих групп:
- статины (ловастин, симвастатин, аторвастатин);
- фибраты (безалип, липанор, экслипс);
- никотиновые кислоты;
- смолы;
- препараты омега-3 полиненасыщенные жирные кислоты (прием с соблюдением диеты).
Важно, принимать липидоснижающие медикаменты при наличии сахарного диабета у больного.
Действие антитромбоцитарных лекарственных средств направлено, чтобы разжижить кровь и предотвратить возникновение тромбов. Уменьшить вязкость крови помогут лекарства с содержанием ацетилсалициловой кислоты.
- Клопидогрель.
- Тиклопидин.
- Варфарин.
- Дипиридамол.
- Индобуфен.
Облегчить работу сердца и предотвратить приступы сдавливания грудной клетки лечение проходит с использованием антиангинальных средств.
- Бета-блокаторы.
- Нитраты.
- Блокаторы кальциевых каналов.
- Гликозиды.
К метаболическим средствам относят:
- антигипоксанты – способствуют улучшению переносимости недостатка кислорода благодаря усилению клеточного дыхания (актовегин, гипоксен, цитохром);
- антиоксиданты – направлены на разрушение молекул перекисей, прерывают реакцию свободнорадикального перекисного окисления липидов, сжимают мембраны, препятствуя тем самым прохождению кислорода к липидам (убихинон, эмоксипин, мексидол);
- цитопротектор триметазидин – увеличивает эффективность усваивания миокардом кислорода благодаря поддержке в необходимом количестве аденозинтрифорной кислоты, снижению ацидоза и улучшению внутриклеточного метаболизма.
Нитраты
Работа этих препаратов является одним из диагностических признаков, помогающих подтвердить наличие заболевания. Но они нужны и как часть программы, которая входит в лечение ИБС. Лекарства и препараты тщательно выбираются, корректируется доза, кратность приема. Они влияют на гладкие мышцы в стенках сосудов.
Расслабляясь, эти мышцы увеличивают диаметр просвета, таким образом, повышая количество поступаемой крови. Это помогает снять ишемию и болевой приступ. Но, к сожалению, нитраты не могут помешать развиться инфаркту в глобальном смысле слова, и не увеличивает продолжительность жизни, поэтому принимать эти лекарства рекомендуют только во время приступа (“Динисорб”, “Изокет”), а на постоянную основу выбрать что-то другое.
При лечении ИБС препараты Изосорбид, Нитроглицерин, Тринитролонг являются наиболее популярными. Лечить ишемию сердца с помощью нитратов рекомендуется:
- при сердечной недостаточности;
- отеке легких;
- гипертоническом кризе;
- стенокардии.
Нитроглицерин применяют для купирования и предупреждения приступов стенокардии. Действие начинается спустя 1-2 минуты после приема, длится в течение получаса.
Пролонгированные препараты на основе нитроглицерина применяют для предотвращения приступов боли в сердце. Их действие начинается через 15-20 минут и продолжается в течение 6 часов.
Нитраты назначают пациентам с целью устранения спазмов коронарных сосудов. В результате длительного приема средств на основе нитроглицерина может развиться привыкание, и терапевтический эффект станет менее выраженным.
В случае резкого прекращения приема может возникнуть синдром отмены, который проявляется развитием приступа стенокардии. По этой причине снижение дозировки должно происходить постепенно.
Гипотензивные средства
Антигипертензивные препараты от ишемии сердца снижают повышенное артериальное давление. К данной группе относятся медикаментозные средства из разных фармакологических классов, они отличаются по механизму действия.
Комплексная терапия предполагает прием нескольких медикаментозных средств. Иногда это пугает больных, но при правильно подобранной дозе и отсутствии нарушений в схеме приема опасность для здоровья отсутствует, побочные эффекты оказываются минимальными.
Для получения большего эффекта от применения лекарственных средств прием начинают с минимально возможной дозы. Рекомендуется использовать препараты пролонгированного действия, чтобы поддерживать артериальное давление на одном уровне в течение суток.
Гипотензивные средства включают 5 групп:
- мочегонные (Спиронолактон, Фуросемид, Лазикс, Амилорид);
- ингибиторы АПФ (Эналаприл, Каптоприл, Цилазаприл);
- блокаторы рецепторов ангиотензина II (Валсартан, Лозартан);
- антагонисты кальция (Фелодипин, Верапамил);
- бета-адреноблокаторы (Бисопролол, Атенолол).
Препараты совершенствуются и разрабатываются новые. Комбинированные сочетают несколько свойств (Амлодипин и Лизиноприл объединили в Экватор).
Ингибиторы АПФ назначают при сочетании сердечной недостаточности и гипертонии. Эта группа угнетает действие фермента, который превращает ангиотензин в суживающий сосуды гормон.
В результате длительного использования препаратов данной группы в организме происходят положительные изменения:
- артериальное давление снижается;
- углеводный и жировой обмены улучшаются;
- риск инфаркта, сердечной недостаточности, инсульта снижается;
- функции почек улучшаются;
- нагрузка на мышцу сердца снижается;
- риск возникновения аритмии уменьшается;
- кровоток в сосудах улучшается.
Ингибиторы АПФ лучше других средств защищают от артериальной гипертензии почки, хорошо сочетаются с препаратами из других групп.
К гипотензивным препаратам при ишемии сердца относятся мочегонные. Если их употреблять в небольших дозах, они выводят лишнюю жидкость из организма. Дозировку доктор подбирает каждому пациенту индивидуально, в случае необходимости их приходится принимать пожизненно.
Настой мелиссы лимонной для лечения ИБС
Лекарственные растения как дополнительные средства помогают поддерживать организм в тонусе, очистить его от холестерина, насытить сердечную мышцу калием и другими полезными веществами.
Плоды шиповника и боярышника являются прекрасным профилактическим народным средством. Из шиповника готовят настойки и отвары, принимают в качестве лечебного чая. Плоды боярышника включают в рацион в свежем виде, варят варенье.
Помимо плодов используют листья и цветки этих целебных растений. На основе шиповника и боярышника выпускается множество медицинских препаратов для сердечников. Эти растения — поистине рекордсмены по содержанию калия, в их составе также присутствуют витамин С, магний, кальций, железо, каротин.
Шиповник обладает прекрасными противовоспалительными, ранозаживляющими, противомикробными свойствами, укрепляет стенки сосудов, выравнивает артериальное давление. Боярышник является отличным иммуностимулятором, очищает сосуды, повышает уровень гемоглобина в крови.
Листья этого растения применяют как успокаивающее средство, улучшающее работу нервной системы.
Для приготовления целебного настоя нужно взять 1 ч. ложку измельченных плодов боярышника, такое же количество шиповника, пустырника и ромашки аптечной. Сбор залить 1 л кипятка, настаивать 1 час, процедить, разделить на 3 части. Принимать в течение дня за 20-30 минут до еды.
Приготовить настой можно и в термосе. Для этого смешать по 1 ст. ложке плодов боярышника и шиповника, залить кипятком, оставить на ночь. Полученный настой пить в течение дня как чай, при этом ягоды не выбрасывать, а съедать. Для поддержания нервной системы в тонусе в данный настой можно добавить 1 ч. ложку листьев боярышника.
Мелисса лимонная
Помогает улучшить кровообращение, очищает сосуды, выводит токсины из организма, обладает прекрасными мочегонным и противовоспалительным свойствами.
Для приготовления чая нужно взять чашку, сполоснуть ее кипятком, насыпать 1 ч. ложку свежих или сухих листьев мелиссы, залить горячей водой, накрыть крышкой и настаивать 10 минут.
Пить чай из мелиссы можно без каких-либо ограничений. Однако противопоказаниями к применению могут послужить аллергическая реакция и заболевания, сопровождающиеся недостатком жидкости в организме.
Возьмите 1 ч. ложку листьев мелиссы, такое же количество пустырника, цветков боярышника, ромашки аптечной и корня валерианы. Травы высыпьте в мисочку, залейте 500 мл холодной кипяченой воды, томите на водяной бане в течение 20 минут, затем процедите через стерильную марлю.
Полученный настой разделите на 3 части и принимайте в течение дня.
Овес и девясил
Для приготовления лекарства необходимо взять 2 ст. ложки овса, залить 1 л воды, поставить на слабый огонь и варить до закипания. После этого оставить настаиваться на несколько часов, после чего процедить.
Должна получиться вязкая жидкость, в которую нужно добавить 1 ст. ложку измельченного корня девясила, поставить на огонь и варить до закипания, настаивать в течение 3 часов. Процеженный отвар разделить на 3 приема. Принимать за 30 минут до еды, добавив 1 ч. ложку меда.
Для укрепления стенок сосудов эффективен такой рецепт: нужно взять по 1 ч. ложке измельченных березовых листьев и лопуха, сушеницы, мяты, морковного семени. Смесь запить 1 л кипятка, потомить на водяной бане в течение 20 минут.
После чего добавить кипяченую воду, чтобы довести настой до первоначального объема. Принимать по 1/3 стакана 3 раза в день за 20-30 минут до еды.
Сбор лечебных трав
Хорошим успокоительным свойством при ИБС обладает следующий сбор. Возьмите аптечные настойки валерианы, пиона, боярышника, пустырника, слейте в одну емкость. Накапайте в чашечку 20 капель, разбавьте немного водой и принимайте 1 раз в день перед сном.
При проблемах с ЖКТ можно приготовить травяной настой на основе перечисленных растений.
Взять по 1 ст. ложке всех компонентов, залить 1 л кипятка, оставить настаиваться 1 час, процедить. Принимать по 2 ст. ложки настоя, немного разбавив водой, 2-3 раза в день за 30 минут до или через час после еды.
Применение медикаментов
Лечение при ишемии сердца в первую очередь направлено на приведение в нормальное состояние кровотока в коронарных артериях.
Необходимо искоренить или хотя бы уменьшить образования, препятствующие поступлению кислорода и важных микроэлементов к сердечной мышце. В зависимости от состояния коронарных артерий и, конечно же, сосудов доктор может при назначении лечения выбрать только медикаменты.
Терапия при ишемии предусматривает:
- Средства, обладающие антиагрегантным эффектом. Аспирин пить лучше по четвертинке или половинке таблетки, это усилит эффект лечения. Принимают его в основном вечером, перед сном, после приема пищи. Лечение проходит длительно, а иногда пожизненно. Аспирин уменьшает вероятность инфаркта миокарда минимум на 35%. Главное — помнить, что есть противопоказания. Например, при язвенной болезни, так как возможно желудочное кровотечение, если у человека повышенная кровоточивость; а еще при запущенных патологиях почек, печени и индивидуальной непереносимости.
- Диуретики. Это тиазидные (Гипотиазид, Индапамид), петлевые (фуросемид). Лечение этими средствами необходимо для уменьшения нагрузки на миокард, так как препараты выводят лишнюю жидкость из организма.
- Антикоагулянты. Такие препараты назначаются при лечении тромбоза. Лекарство используют совместно с аспирином, в дозах, способствующих предотвращению тромботических осложнении.
- Бета-адреноблокаторы. Это медикаменты, которые уменьшают частоту сердечных сокращений миокарда, то есть миокард получает необходимый объем кислорода. Главное — запомнить, что эти средства не принимаются при хронических патологиях легких, при легочной недостаточности и при бронхиальной астме.
- Статины и фибраторы. Это Ловастатин, Фенофибрат, Симвастатин, Розувастатин, Аторвастатин. Они предназначены для понижения холестерина в крови. Уровень холестерина в крови у больных в 2 раза выше, чем у человека здорового.
- Нитраты: нитроглицерин и изосорбида мононитрат. Помогают при купировании приступа стенокардии. Способны расширить сосуды, и за короткий срок можно получить положительный результат. Но стоит помнить, что при гипотонии применять их противопоказано. Побочные эффекты: головная боль и низкое артериальное давление.
- Обезболивающие. В устранении болевых ощущений может помочь как валидол, так и специальные медикаменты с антиангинальным действием (нитроглицерин). Но для продолжительной терапии необходимы пролонгированные медикаменты разных видов, таких как мазь, различные пластинки и даже пластырь. Аэрозольные формы антиангинальных препаратов дадут хороший и быстрый эффект.
- Лечение сопутствующих болезней. При сахарном диабете назначаются таблетки и уколы, которые способствуют нормализации концентрации глюкозы в крови. При заболевании щитовидной железы нужен только постоянный прием лекарств для заместительной терапии. При излишней массе тела необходимо держать диету и делать специальную лечебную гимнастику. Если не придерживаться советов врача и не употреблять специальные медикаменты от сопутствующих заболеваний, положительного эффекта добиться невозможно.
- Восстановление проходимости сосудов. Чаще всего применяется аортокоронарное шунтирование. А вот лекарства надо принимать только по назначению доктора и только в тех пропорциях, которые он прописал.
Антикоагулянты
Если кроме стенокардии у пациента существует угроза тромбообразования, то ему назначаются именно эти лекарства от ИБС. Симптомы и лечение, препараты зависят от того, насколько преобладает то или иное звено патологического процесса. Одним из самых известных средств этого ряда является “Гепарин”. Его вводят в большой дозе однократно при остром инфаркте миокарда, а затем в течение нескольких дней поддерживают уровень в плазме крови. Необходимо тщательно следить за временем свертывания крови.